Diabetes Operation von komprimierten Nerven bringt oft Besserung
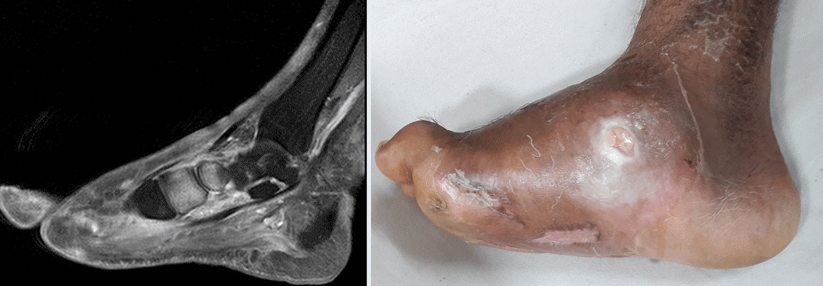
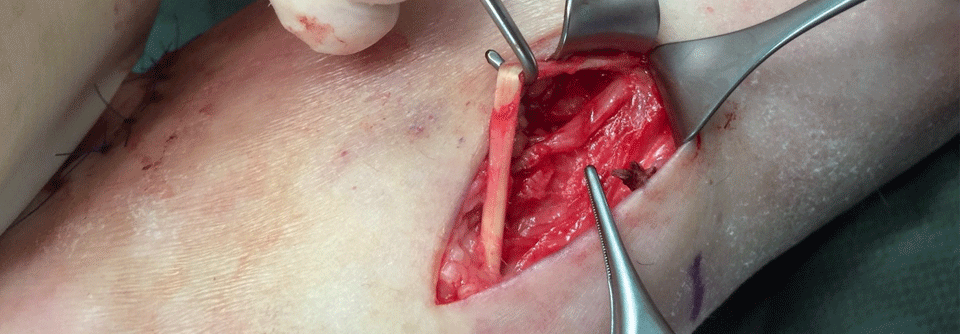 Die Sehne des Musculus extensor hallucis brevis (mittels Haken gehalten) hat eine makroskopisch erkennbare Kompression des darunter verlaufenden N. peroneus profundus verursacht.
© Heinzel J et al. internistische praxis 65: 598-607 © Mediengruppe Oberfranken – Fachverlage GmbH & Co. KG, Kulmbach
Die Sehne des Musculus extensor hallucis brevis (mittels Haken gehalten) hat eine makroskopisch erkennbare Kompression des darunter verlaufenden N. peroneus profundus verursacht.
© Heinzel J et al. internistische praxis 65: 598-607 © Mediengruppe Oberfranken – Fachverlage GmbH & Co. KG, Kulmbach
Die diabetische Neuropathie zählt zu den häufigsten Komplikationen der Zuckerkrankheit. Meist macht sie sich als distale symmetrische Polyneuropathie an den Füßen und Unterschenkeln bemerkbar, manchmal auch an den Händen. Typischerweise klagen die Patienten über Taubheitsgefühle oder Schmerzen. Weniger bekannt ist allerdings, dass Menschen mit Diabetes auch ein erhöhtes Risiko für Nervenkompressionssyndrome aufweisen. Denn die diabetische Stoffwechsellage führt auf zellulärer Ebene zu Veränderungen der Nerven und macht sie anfälliger für eine Kompression an anatomischen Engstellen wie dem Karpaltunnel, schreibt ein Team um Dr. Johannes Heinzel von der BG Klinik Tübingen.
Rund 30 % der Diabetespatienten mit einer diabetischen Polyneuropathie und ca. 14 % der Diabetiker ohne Polyneuropathie entwickeln ein Karpaltunnelsyndrom (CTS). Dabei passiert es häufig, dass die Kompressionssymptomatik nicht erkannt oder als Ausdruck der diabetischen Polyneuropathie fehlgedeutet wird.
Befunde bestimmen über die OP-Eignung der Patienten
Nervenkompressionssyndrome können zu Parästhesien, Schmerzen und motorischen Störungen führen und die Betroffenen stark beeinträchtigen. Eine chirurgische Dekompression ist für sorgfältig ausgewählte Patienten eine gute Option zur Beschwerdelinderung, schreiben die Tübinger Kollegen. Infrage dafür kommen Personen mit diabetischer Neuropathie, bei denen fokale, einem Nervenausbreitungsgebiet klar zuzuordnende neuropathische Schmerzen bestehen. Zusätzlich sollte ein positives Hoffmann-Tinel-Zeichen vorliegen oder pathologische Befunde aus neurosonografischen bzw. elektrophysiologischen Untersuchungen.
Das Ausmaß der Sensibilitätsstörungen ist einerseits ein wichtiges Kriterium zur Beurteilung der Nervenfunktion, andererseits aber auch ein prognostischer Faktor für den Erfolg der geplanten Operation.
Wie macht sich die Kompression klinisch bemerkbar?
Die Frühphase eines Nervenkompressionssyndroms, insbesondere eine Einengung des N. medianus und des N. ulnaris, verläuft oft asymptomatisch. Im Zusammenhang mit einer diabetischen Neuropathie ist der Beginn meist schleichend. Das Syndrom schreitet langsam fort und zeigt keinen selbstlimitierenden Verlauf. Im Versorgungsgebiet des Nervs kommt es allmählich zu Gefühlsstörungen und Schmerzen, manchmal auch zu motorischen Ausfällen – beispielsweise zu einer Fußheberschwäche, wenn der N. peroneus betroffen ist.
Zur Diagnostik empfehlen die Autoren neben der sorgfältigen Anamnese und körperlichen Untersuchung besonders die hochauflösende Neurosonografie und elektrophysiologische Untersuchungen. Auch eine Blockade des mutmaßlich eingeengten Nervs mit einem Lokalanästhetikum kann bei der Diagnosestellung hilfreich sein.
Als Voraussetzung für die Überweisung zum Chirurgen fordern die Autoren eine ausbleibende Besserung der Symptome nach Lebensstilmodifikation (Ernährungsumstellung und Sport) bzw. das Nichtansprechen auf konservative Therapieansätze wie Analgetika und Antikonvulsiva. Eine gute Patientencompliance ist ebenfalls wichtig. Kontraindiziert ist eine chirurgische Dekompression dagegen bei Diabetespatienten, die eine schwere periphere arterielle Verschlusskrankheit aufweisen oder sich bereits Amputationen unterziehen mussten. Als relative Kontraindikation gilt eine venöse Stase oder ein postthrombotisches Syndrom.
Sport erst wieder nach drei bis sechs Wochen erlauben
Bei einer Dekompressions-OP wird der betroffene Nerv unter Verwendung einer Blutsperre an der jeweiligen Engstelle aufgesucht, sorgfältig freipräpariert und durch Spaltung oder Verlagerung der einengenden Strukturen vom Druck befreit. Natürlich kann die chirurgische Dekompression bei diabetischer Neuropathie nicht die zugrunde liegende Erkrankung heilen, in vielen Fällen gelingt es aber, die durch den eingeengten Nerv hervorgerufgenen Symptome zu lindern.
Nach dem Eingriff müssen die Patienten die behandelte Extremität eine Woche lang während Ruhephasen hochlagern, um starke Schwellungen zu vermeiden. Sport sollte erst nach drei bis sechs Wochen wieder aufgenommen werden. Je nach Gefäßstatus kann anfangs zusätzlich ein elastischer Verband mit Kurzzugbinden angelegt werden. Die Autoren empfehlen eine Thromboseprophylaxe mit niedermolekularem Heparin, bis der Patient vollständig mobilisiert ist.
Quelle Text und Abb.: Heinzel J et al. internistische praxis 65: 598-607 © Mediengruppe Oberfranken – Fachverlage GmbH & Co. KG, Kulmbach