Somatoforme Störungen Herausforderungen für die Arzt-Patient-Beziehung
 © LIGHTFIELD STUDIOS - AdobeStock
© LIGHTFIELD STUDIOS - AdobeStock
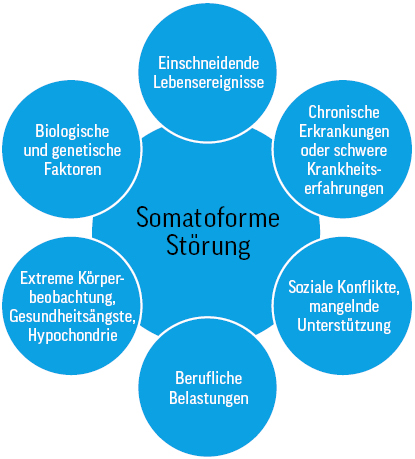
Je nachdem, welche Studie man zugrunde legt, wird die Prävalenz nichtspezifischer funktioneller und somatoformer Körperbeschwerden (NFS) in der Primärversorgung mit einem Anteil zwischen 15 und 31 % angegeben [1–3]. Solche Patient:innen werden typischerweise mit stark unterschiedlichen körperlichen Beschwerden (z. B. Rücken- und Gliederschmerzen, Magen-Darm-Beschwerden, Erschöpfung) ohne hinreichenden organischen Befund in der Hausarztpraxis vorstellig [4, 5]. Trotz fehlender Hinweise auf eine Ursache und wiederholter ärztlicher Versicherungen, dass die Krankheitszeichen nicht körperlich begründbar sind, sind die Patient:innen weiterhin von einer physischen Ursache überzeugt, die Möglichkeit einer psychischen Problematik wird meist nicht in Betracht gezogen [8].
Wenn Erwartungen enttäuscht werden
Wenn es um somatoforme Störungen geht, sieht Jablensky [9] drei grundlegende Probleme in der Interaktion zwischen Behandler:in und Patient:in: Erstens legen Patient:innen mit unklaren Körperbeschwerden oft ein appellatives Verhalten an den Tag, das von einem hartnäckigen Drängen auf konkrete Untersuchungen bestimmt ist. Zweitens treffen sie dabei bei Ärzt:innen auf ein anamnestisches Verständnis und Vorgehen, das sicherstellen möchte, keine verborgene Krankheit zu übersehen und potenziell sämtliche auslösenden Faktoren einzubeziehen. Drittens kann es, wenn organische Ursachen nicht gefunden werden können, zu einer Diskrepanz zwischen den jeweiligen Ursachenüberzeugungen kommen, die (weiteres) Konfliktpotenzial birgt.
Somatoform erkrankte Patient:innen, die bei einer Ärzt:in vorstellig werden, können eine "Muster-Irritation" [10] bei dieser auslösen: Übliche Schemata zur Erklärung und Behandlung körperlicher Beschwerden greifen nicht. Zugleich trägt die Patient:in anfangs unabsichtlich idealisierende Erwartungen an die Ärzt:in heran, die ihre Körpersymptome mittels medizinischer Kompetenz gezielt identifizieren und beseitigen solle. Bei der Ärzt:in ist die Gefahr gegeben, die hohen Erwartungen der Patient:in zu übernehmen – und unter Umständen an ihnen zu scheitern. Als Folge kann es passieren, dass Patient:innen Enttäuschung und Entwertung zum Ausdruck bringen, was aufseiten der Ärzt:in zu Druck und Frustration führen kann. Eine Möglichkeit ist, dass die Ärzt:in verunsichert wird, übersehene Erkrankungen befürchtet und dadurch den eigentlich unangemessenen Forderungen der Patient:in (z. B. Überweisung zu weiterführender Diagnostik) nachgibt. Eine andere Möglichkeit ist eine ‚Verhärtung der Fronten‘, weil die Ärzt:in organische Ursachen ausschließt und dementsprechend andere Erklärungsmuster ins Auge fasst, während die Patient:in auf einer organischen Ursache beharrt. Die Folge: Beide Seiten sind unzufrieden [11].
Studie zu hausärztlichen Kommunikationsstrategien
Seit dem Jahr 2012 existiert für den deutschsprachigen Raum eine interdisziplinäre S3-Leitlinie zum Krankheitsbild der somatoformen Störung [13]. Deren Handlungsempfehlungen eignen sich grundsätzlich auch für den hausärztlichen Bereich. Es fehlt jedoch an Studien, die den tatsächlichen Umgang von Hausärzt:innen im alltäglichen Praxisgeschehen in den Blick nehmen. Insbesondere Kommunikationsstrategien zur Herstellung eines tragfähigen Arzt-Patient-Verhältnisses, das die Grundlage für ein erfolgreiches Management ist, sind bis dato kaum erforscht worden.
Zwischen Herbst 2019 und Frühjahr 2020 hat das Zentrum für Allgemeinmedizin und Geriatrie (ZAG) der Universitätsmedizin Mainz eine qualitative Interviewstudie mit insgesamt 34 Hausärzt:innen in Südhessen durchgeführt. Unabhängig von der Frage einer in jedem Einzelfall vorliegenden Diagnosestellung nach ICD-10 bestand das Ziel darin, Stabilisierungsstrategien der Hausärzt:innen sowie Ansätze zum Aufbau einer belastbaren Arzt-Patient-Beziehung zu erfassen.
Empathische Grundhaltung ist wichtig
Die meisten der befragten Hausärzt:innen machen deutlich, dass sie die eingehende und kontinuierliche Befassung mit der Patient:in in einer möglichst entspannten Gesprächssituation besonders großschreiben [16]. Ihrer Auffassung nach sind für eine vertrauensvolle Arzt-Patient-Interaktion eine gelassene, unterstützende und empathische Grundhaltung sowie eine patientenzentrierte Gesprächsführung von herausragender Bedeutung. Bei der Gewinnung von Informationen sollte die Ärzt:in darauf achten, der somatoform erkrankten Patient:in als Partner:in auf Augenhöhe zu begegnen, also sich Beschwerden ausführlich anhören und ohne Vorbehalte aufgreifen [12]. Für einen Teil der Ärzt:innen ist es wichtig, frühzeitig Fragen zu stellen, die ihnen behilflich sind, Hintergrund, Lebenslage und Persönlichkeit der Patient:in einzuschätzen (z. B. hohe Körperaufmerksamkeit, Hypersensitivität), da dies für das weitere Management und die Möglichkeiten an therapeutischen Maßnahmen relevant sein kann.
Mit der Zurückhaltung im Rahmen der tangentialen Gesprächsführung geht einher, dass keine falschen Erwartungen geweckt, nüchterne Aufklärung geleistet und überzogene Untersuchungen vermieden werden. Dies erfordert ggf. eine frühzeitige Relativierung unangemessener Wünsche und Forderungen [10]. Hinsichtlich ihres Vorgehens berichten die interviewten Ärzt:innen, dass sie darum bemüht sind, psychosoziale Themen zunächst eher beiläufig und indirekt mit Begriffen aus dem Alltagsleben anzureißen [17]. Dies sei ein kritischer Punkt, denn hätten Patient:innen frühzeitig den Eindruck, in die "psychologische Schublade gepackt" zu werden, könnten sie das Gefühl bekommen, mit ihrem Anliegen nicht ernst genommen zu werden. Wichtig sei es deshalb,
Realistische Ziele setzen
Nach Ansicht der Befragten sollten regelmäßige, d. h. von Beschwerden und Ängsten unabhängige, zeitlich begrenzte Termine vereinbart werden. Neben realistischen und möglichst überprüfbaren Gesprächs- und Therapiezielen betont ein Teil der Ärzt:innen, dass man sich "nicht zu viel in zu kurzer Zeit vornehmen" dürfe. Dies führe dann zu einer angespannten Situation für Ärzt:in und Patient:in [11].
In Bezug auf konkrete Maßnahmen zum Management somatoformer Patient:innen kommt es einigen Befragten zunächst darauf an, im Gespräch kontinuierlich an dem "Bewusstsein der Patienten zu arbeiten, […] dass es Beschwerdebilder ohne klare körperliche Ursache gibt". Hierzu werden teilweise Informationsmaterialien zusammengestellt. Beschwerdetagebücher sollen helfen, einzugrenzen und genauer zu bestimmen, unter welchen Alltagsbedingungen Symptome auftreten.
Neben dem Verweis auf Entspannungstechniken heben mehrere Ärzt:innen den Stellenwert regelmäßiger körperlicher Betätigung als therapeutisches Instrument hervor. Hierbei gehe es nicht lediglich um eine Verlagerung von Aufmerksamkeitsroutinen, sondern um die Rückgewinnung von subjektiv empfundener Souveränität und Kontroll-
erleben im Alltag [18]. Im Zuge der Entwicklung kompakter Online-Therapieangebote durch bestimmte Krankenkassen versuchen einige Hausärzt:innen, somatoforme Patient:innen, wo eine psychosoziale Betreuung nötig erscheint, an solche Angebote heranzuführen [19]. Der Gedanke ist dabei, dass sich Betroffene regulären Therapien oftmals versperren, aber möglicherweise ein niedrigschwelliges, anonymisiertes Hilfsangebot akzeptieren [20]. Die meisten der befragten Hausärzt:innen meiden normalerweise medikamentöse Behandlungen bei somatoformen Störungen. Nur in Einzelfällen, in denen psychopharmakologische Interventionen etwa aufgrund gleichzeitig bestehender Depressionen, Angst-, Zwangs- oder Schlafstörungen bestehen, wird versucht, medikamentöse Lösungen einzubeziehen [21]. Hier wird vorzugsweise versucht, bei Vorliegen von Schmerzen, Schlafstörung und zugleich einer depressiven Symptomatik unter Umständen mit einem einzigen Medikament zu behandeln. In diesem Kontext bestehen die Befragten allerdings auf eine funktionierende interdisziplinäre Zusammenarbeit.
Hausärztliche Kompetenz demonstrieren
Bezugnehmend auf die Ergebnisse resümiert Prof. Dr. med. Michael Jansky, Direktor des ZAG und einer der Autoren der Studie: "Anhand der Ergebnisse lässt sich gut ablesen, dass Hausärzt:innen eine gute und stabile Arzt-Patient-Beziehung als zentrale Grundlage für eine erfolgreiche Behandlung erachten. Sie demonstrieren damit Kompetenz und wichtige Voraussetzungen, um die kommunikativen Herausforderungen zu meistern, die bei der Behandlung von somatoformen Störungen zu erwarten sind."
Autoren
Dr. Julian Wangler,
Prof. Dr. Michael Jansky
Zentrum für Allgemeinmedizin und Geriatrie
UNIVERSITÄTSMEDIZIN Mainz
55131 Mainz
Erschienen in: doctors|today, 2021; 1 (10) Seite 28-32
Dieser Beitrag wurde ursprünglich auf doctors.today publiziert.