Chronische Gastritiden erfordern Maßnahmen zur Krebsprävention
 Mit den Helicobacter pylori kommen auch die Karzinome.
© iStock.com/selvanegra
Mit den Helicobacter pylori kommen auch die Karzinome.
© iStock.com/selvanegra
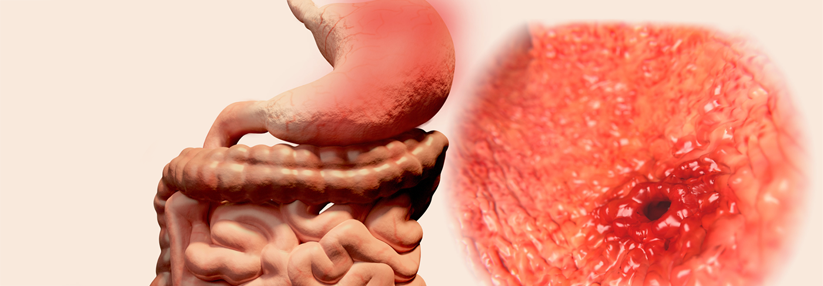
Allesamt sind die unterschiedlichen Formen der chronischen Gastritis mit einem erhöhten Risiko für ein Adenokarzinom des Magens assoziiert. Während die Progression von chronisch aktiver Gastritis hin zum invasiven Adenokarzinom bei allen chronischen Gastritiden ähnlich verläuft, gibt es hinsichtlich Ätiopathogenese und Diagnostik erhebliche Unterschiede, schreiben Dr. Sebastian Krug und Professor Dr. Patrick Michl von der Klinik für Innere Medizin I am Universitätsklinikum Halle an der Saale.
Typ-A-Gastritis
Die Typ-A-Gastritis (AIG) ist eine Autoimmunerkrankung und gilt als Präkanzerose. Sie bleibt in der Regel auf Magenfundus und -korpus beschränkt. Die Prävalenz wird bei den über 80-Jährigen auf 10–15 % geschätzt und nimmt bei gleichzeitigem Vorliegen weiterer autoimmuner Erkrankungen (z.B. Typ-1-Diabetes, Hashimoto-Thyreoiditis) deutlich zu. Die AIG verläuft meist asymptomatisch, weshalb sie häufig unerkannt bleibt. Im Zuge der Entzündungsreaktion kommt es zu einem Verlust der Haupt- und Parietalzellen. Die Folge sind Dyspepsie, Malabsorption und Eisenmangelanämie.
Insbesondere in frühen Stadien lassen sich serologisch in 80–90 % der Fälle Autoantikörper gegen Parietalzellen nachweisen. Etwa 30–50 % der Patienten haben Intrinsic-Factor-Antikörper. Die histologische Untersuchung rundet die Diagnostik ab. Atrophie und Metaplasie spielen bei der AIG eine zentrale Rolle, wobei das Ausmaß der Atrophie mit dem Karzinomrisiko korreliert. Aus der Atrophie kann sich parallel eine intestinale oder eine pseudopylorische Metaplasie (Spasmolytic Polypeptide-Expressing Metaplasia, SPEM) entwickeln. Neuroendokrine Tumoren des Magens im Rahmen einer AIG sind keine Seltenheit, aber überwiegend benigne und bedürfen bei Größen unter 1 cm lediglich einer jährlichen Kontrolle.
Typ-B-Gastritis
Ursache der Typ-B-Gastritis ist eine Infektion mit dem gramnegativen Bakterium Helicobacter pylori. Weltweit wird eine Durchseuchungsrate von 50 % angenommen, wobei Männer häufiger betroffen sind. Der Erreger induziert eine Antrum-, Korpus- oder Pangastritis, die überwiegend asymptomatisch verläuft.
Zwei Wochen vor dem Helicobacter-Test keine PPI
Die Diagnosestellung erfolgt mittels invasiver (Kultur, Histologie, Urease-Schnelltest, PCR) und nicht-invasiver Nachweisverfahren (Harnstoff-Atemtest, Stuhl-Antigentest). Antibiotika und säuresuppressive Medikamente reduzieren die Sensitivität der diagnostischen Methoden, weshalb eine Helicobacter-pylori-Testung frühestens zwei Wochen nach Absetzen eines Protonenpumpeninhibitors beziehungsweise vier Wochen nach dem Ende einer Eradikationstherapie empfohlen wird.
Der Erreger gilt als Hauptrisikofaktor für die Entstehung von Magenkrebs und wurde von der WHO als Karzinogen der Klasse I eingestuft. Eine Eradikationstherapie unter karzinomprotektiven Aspekten ist bei Pangastritis, Korpusgastritis, Atrophie, Metaplasie, Z.n. Magenkarzinom/-adenom und anamnestisch erstgradig Verwandten mit Magenkarzinom indiziert.
Typ-C-Gastritis
Die Typ-C-Gastritis kann unterschiedliche Ursachen haben (s. Kasten). Insbesondere Noxen wie nicht-steroidale Antirheumatika (NSAR) oder Alkohol führen zu einer destruktiven und regeneratorischen Epithelveränderung mit fokaler Hyperplasie, Ödembildung und Proliferation des Mesenchyms. Zusätzliche Überschneidungen mit einer H.-pylori-Infektion können die Diagnosestellung erschweren.
Ursachen einer Typ-C-Gastritisn
- Einnahme von NSAR
- gastrobiliärer Reflux
- Alkoholabusus
- Morbus Crohn
- eosinophile Inflammation
- Ischämie
- Mastozytose
- Vaskulitiden
- Virusinfektionen
Quelle: Krug S, Michl P. internistische praxis 2019; 60: 252-261