Dystrophe Epidermolysis bullosa Die Ära der Gentherapie ist angebrochen
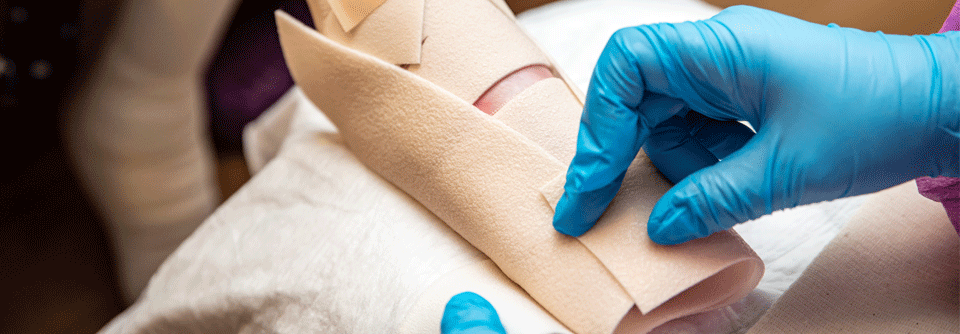
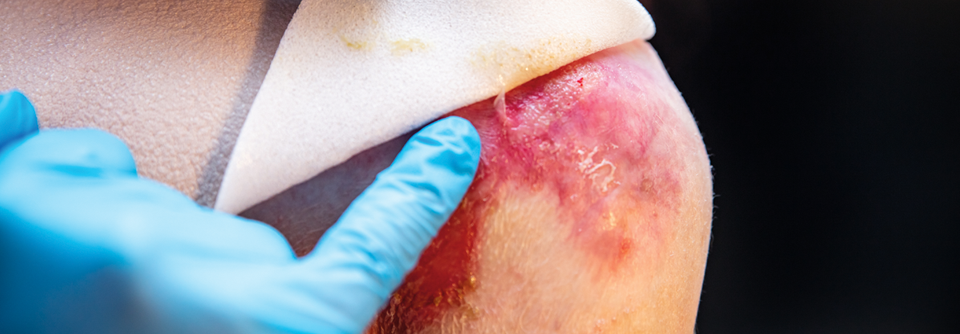 Der Verbandswechsel kann für die Patient:innen äußerst schmerzhaft sein und muss daher mit äußerster Vorsicht erfolgen.
© miriam-doerr/gettyimages
Der Verbandswechsel kann für die Patient:innen äußerst schmerzhaft sein und muss daher mit äußerster Vorsicht erfolgen.
© miriam-doerr/gettyimages
Bei der Dystrophen Epidermolysis bullosa (DEB) fehlt die strukturelle Integrität in den oberflächlichen Schichten der Dermis – es entwickeln sich schmerzhafte Hautblasen. Verantwortlich dafür ist eine dominant oder rezessiv vererbte Mutation im Kollagen-Typ-VII-Gen und der damit verbundene Verlust von Ankerfibrillen, die Dermis und Epidermis miteinander verbinden. Die DEB kann eine Reihe von Folgeerkrankungen wie lebensbedrohliche Infektionen, Plattenepithelkarzinome und Deformierungen der Gliedmaßen nach sich ziehen.
Schon seit Längerem gibt es Bemühungen, DEB-Patienten über eine Gentherapie die Chance auf Heilung zu ermöglichen. Nun scheint der Durchbruch gelungen zu sein, wie die Ergebnisse einer Phase-3-Studie nahelegen. Gegenstand der Studie ist eine topische Gentherapie (B-VEC), basierend auf einem rekombinanten Herpes-Simplex-Virus-Typ-1-Vektor mit zwei Kopien einer funktionalen Kollagen-Typ-VII-Sequenz. Die Studienautoren wählten bei jedem der 31 Teilnehmenden (Durchschnittsalter 16 Jahre) zwei Wunden ähnlicher Fläche (ca. 10 cm²) und Lage aus. Diese wurden über 26 Wochen einmal wöchentlich entweder mit der topischen Gentherapie oder Placebo behandelt.
Wundverschluss hält über mind. sechs Monate an
Nach sechs Monaten hatten sich 67 % der mit B-VEC behandelten und 22 % der placebobehandelten Wunden vollständig geschlossen (primärer Endpunkt). Eine vollständige Wundheilung nach drei Monaten trat bei 71 % der mit der Gentherapie behandelten Wunden ein, verglichen mit 20 % bei den Placebokontrollen. Dabei scheint die Wirksamkeit der Gentherapie von Dauer zu sein. So waren 50 % der behandelten Wunden auch noch nach sechs Monaten vollständig verschlossen, in der Placebogruppe waren es nur 7 %.
Darüber hinaus verringere der Wirkstoff die Schmerzintensität beim Wundverbandwechsel. Der Unterschied auf der visuellen Analogskala (0–10) bis Woche 22 gegenüber dem Ausgangswert unter der Gentherapie fiel etwas besser aus als unter Placebo.
Etwa 58 % der Patienten zeigten milde oder mittelschwere therapiebedingte unerwünschte Nebenwirkungen (u.a. Pruritus, Schüttelfrost, Plattenepithelkarzinome), keine davon führte zu einem Abbruch der Behandlung. Der Hautkrebs trat allerdings nicht unmittelbar an behandelten Stellen auf. Obwohl die meisten Patienten, die anfänglich keine Antikörper gegen HSV oder Kollagen Typ VII hatten, während der Studie eine Serokonversion aufwiesen, wurden keine klinisch bedeutsamen immunologischen Reaktionen beobachtet.
Weitere neue Ansätze in der Pipeline
Neben der hier beschriebenen Gentherapie befinden sich mehrere Ansätze zur Wiederherstellung der Kollagen-Funktion bei DEB in der klinischen Entwicklung, darunter autologe COL7A1-Keratinozyten bzw. -Fibroblasten sowie eine intravenöse Kollagen-Typ-7-Protein-Ersatztherapie. Nachteil von Ersteren ist, dass dazu Patientenzellen erst modifiziert und wieder retransplantiert werden müssen. Auch der Einsatz von Birkenterpenen kann den Wundverschluss beschleunigen.
Wenn Birken gut wirken
Autorin: Dr. Anja Braunwarth
Die EASE-Studie widmete sich der Wirksamkeit und Sicherheit von Oleogel-S10 bei 223 Patienten mit einer Epidermolysis bullosa. Das Gel bestand aus 10 % Birkenterpenen und 90 % Sonnenblumenöl, das Kontrollgel enthielt keine Triterpene. Während der Doppelblindphase erreichte ein höherer Prozentsatz der Teilnehmer mit dem Verum den primären Studienendpunkt, nämlich einen Verschluss der Zielwunde innerhalb von 45 Tagen (41,3 % vs. 28,9 %). Damit lag die Wahrscheinlichkeit für den Wundschluss mit Oleogel-S10 um 44 % höher, berichtete Prof. Dr. Dimitra Kiritsi von der Klinik für Dermatologie und Venerologie am Universitätsklinikum Freiburg. Die Studie war Grundlage für die Zulassung des Gels.
An den 90 Tage langen, verblindeten Studienabschnitt schloss sich eine offene Phase über zwei Jahre an. In dieser wurden die prozentuale Gesamtkörperwundlast (Body Surface Area percentage, BSAP) und die Sicherheit bei 205 der mit den Triterpenen behandelten Patienten untersucht. Der BSAP sank in dieser Zeit unter dem Verum kontinuierlich weiter, nach 15 Monaten fand man eine Reduktion um 55 %, die vorher erzielte Reduktion der Krankheitsaktivität blieb erhalten. Neue Sicherheitssignale ließen sich unter der längeren Anwendung nicht verzeichnen.
Die langfristige Wirksamkeit und Sicherheit all dieser Therapien müssen in größeren Patientenkohorten weiter untersucht werden.
Quellen:
1. Guide SV et al. N Engl J Med 2022; 387: 2211-2219; doi: 10.1056/NEJMoa2206663
2. Payne AS. N Engl J Med 2022; 387: 2281-2284; doi: 10.1056/NEJMe2213203