Menschen mit dysfunktionaler Atmung richtig behandeln
 Eine Atemstörung kann sowohl funktionelle als auch psychische Ursachen haben.
© RFBSIP – stock.adobe.com
Eine Atemstörung kann sowohl funktionelle als auch psychische Ursachen haben.
© RFBSIP – stock.adobe.com
Einer dysfunktionalen Atmung liegt eine Veränderung der biomechanischen Atemtätigkeit zugrunde. Drei wichtige Formen werden unterschieden:
- akute Hyperventilation
- chronische Hyperventilation
- Vocal Cord Dysfunction (VCD)
Gemeinsam ist allen das subjektive Symptom der Dyspnoe.
Beim akuten, in der Regel angstbedingten, Hyperventilationssyndrom können Tachykardie, Unruhe, Parästhesien, Schwindel und ggfs. die Pfötchenstellung dazukommen. Diese Zeichen beruhen zum einen auf der psychischen Komponente, zum anderen auf der respiratorischen Alkalose, schreiben Professor Dr. em. Wolf Axel Langewitz und Professor Dr. Rainer Schaefert von der Psychosomatik am Universitätsspital Basel. Denn die übermäßige Atemfrequenz und -tiefe führt zur Hypokapnie. Bei der chronischen Hyperventilation ist die respiratorische Alkalose metabolisch kompensiert.
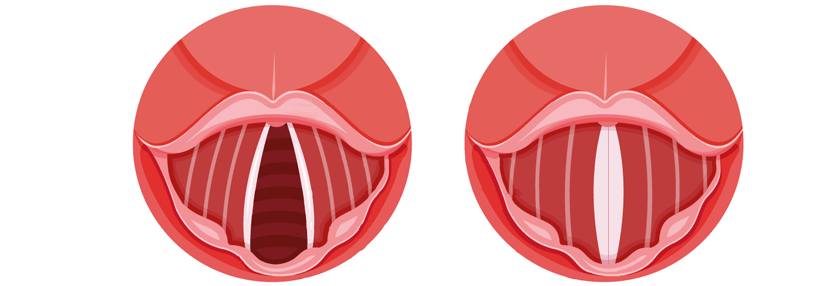
Der VCD liegt eine Dysfunktion der Stimmbänder zugrunde, die vor allem durch Stress, körperliche Belastungen, inhalative Reizstoffe, laryngopharyngealen Reflux oder das Postnasal-Drip-Syndrom ausgelöst wird. Vor allem bei der Inspiration zeigen die Stimmbänder dann eine paradoxe Bewegung und nähern sich sehr stark einander an, der Strömungswiderstand steigt.
Als mögliche Zeichen nennen die Autoren inspiratorischen Stridor und ein mehr im Hals als in der Brust lokalisiertes Engegefühl, evtl. begleitet von Husten und Hyperventilation. Eine plötzliche Dyspnoe gepaart mit dem Stridor macht die Betroffenen manchmal zum vermeintlichen Notfall. Tatsächlich liegt keine vitale Bedrohung vor, der Spuk geht nach wenigen Minuten vorüber.
Eine dysfunktionale Atmung kann auch im Rahmen einer chronischen Lungenerkrankung (Asthma, COPD) auftreten. Gerade Asthmatikern fällt es manchmal schwer, genau zu definieren, was bei ihnen eine Atemnot auslöst. Und bei ihnen fällt es nicht immer leicht, eine VCD abzugrenzen. Allerdings spricht die VCD nicht auf eine bronchodilatative Therapie an.
Zur Diagnose gehört generell zunächst die Erfassung potenzieller Angsterkrankungen. Seltener liegen manifeste Störungen vor, vielmehr handelt es sich meist um untergründige Ängste bzw. grundlegende Unsicherheiten, die die Betroffenen auf Veränderungen mit einem physiologischen Arousal reagieren lassen. In der Einordnung der Symptome hilft der Nijmegen-Fragebogen.
Der Nijmegen-Fragebogen
- Schmerzen in der Brust
- Gefühl von Anspannung
- Verschwommene Sicht
- Schwindelattacken
- Verwirrtheitsgefühl
- schnellere/tiefere Atmung
- Kurzatmigkeit
- Engegefühl in der Brust
- Völlegefühl im Magen
- Kribbeln in den Fingern
- Unfähigkeit durchzuatmen
- steife Arme/Finger
- periorales Engegefühl
- kalte Hände/Füße
- Herzklopfen
- Angstgefühl
< 10 Punkte – unauffällig
11–19 Punkte – milde Hyperventilation
> 20 Punkte – signifikante Hyperventilation
Quellen:
van Dixhoorn J, Duivenvoorden HJ. J Psychosom Res 1985; 29: 199-206; DOI: 10.1016/0022-3999(85)90042-X
Symptombewertung nach dem Nijmegen Questionnaire; Buteyko Berlin/ gesund-atmen.de
Summen beim Gehen verlängert die Ausatmung
Therapeutisch am wirksamsten: beruhigen und darüber aufklären, dass nichts Lebensbedrohliches vorliegt. Eine pathophysiologisch sinnvolle Absenkung des Atemminutenvolumens gelingt darüber hinaus durch verschiedene Entspannungstechniken und Biofeedbackverfahren. Lassen Sie Ihre Patienten wiederholt dokumentieren, wie lange sie die Luft anhalten können. Das macht sie vom Betroffenen zum Beobachter, was das Problem schon verringern kann. Und bitten Sie sie, beim Gehen zu summen, das verlängert die Ausatmung und lenkt außerdem von atembezogenen Beschwerden ab. Panikstörungen werden gemäß der etablierten psychiatrischen Richtlinien behandelt. Bei der VCD sollte man versuchen, Triggerfaktoren zu identifizieren und zu kontrollieren sowie einen möglichen Reflux behandeln. Gegebenenfalls kommt eine Atem- und Stimmtherapie infrage. Bei akuter Hyperventilation wirkt nach wie vor die klassische Rückatmung, gefährlich ist sie aber für schon hypoxische Menschen oder solche, die kritisch auf einen Abfall des inspiratorischen Sauerstoffgehaltes reagieren, z.B. bei kardialen Vorerkrankungen.Die Symptome gemeinsam erleben
Schließlich haben die Psychosomatik-Experten noch eine etwas ungewöhnlichere Methode in petto: Sie hyperventilieren gemeinsam mit ihrem Patienten. So zeigen sie ihm, dass die Symptome wirklich nur auf der gesteigerten Atmung beruhen. Laut berichten sie über ihre eigenen auftretenden Beschwerden – Schwindel, trockener Mund, Parästhesien – und fordern ihre Schützlinge auf, ebenfalls ihre Symptome zu schildern. Leiden alle Beteiligten, wird die Übung mit einem lauten „ATEM STOP“ beendet. Beide erzählen dann, wie die Beschwerden nachlassen und überlegen anschließend, was sie aus dem Experiment gelernt haben.Quelle: Langewitz WA, Schaefert R. Swiss Med Forum 2019; 19: 749-752; DOI: 10.4414/smf.2019.08393