Halswirbelsäule „Nacken“ hat viele Ursachen
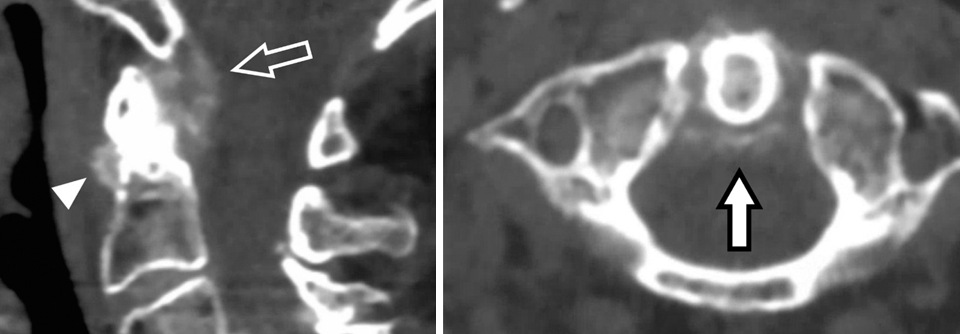
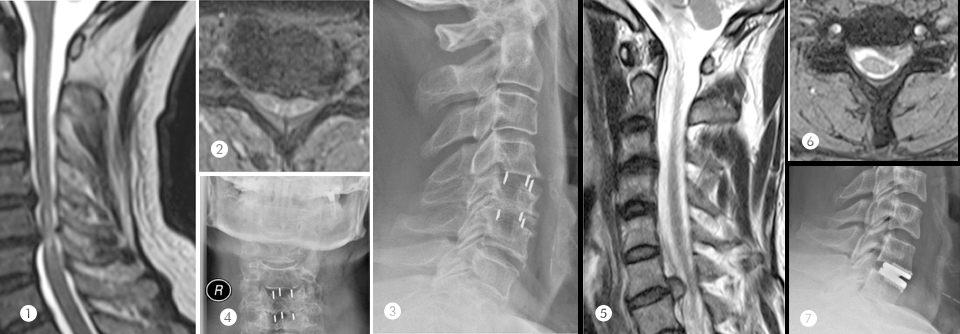 Abb. 1–4: zervikale Spinalkanalstenose (C4/5 und C5/6).Abb. 3 und 4: Z.n. anteriorer zervikaler Diskektomie mit zusätzlicher Fusion. Abb. 5–7: Soft-Disc-Vorfall C6/7 mit C7-Radikulopathie. Abb. 7: Z.n. Implantation einer Bandscheibenprothese.
© Wagner A et al. internistische praxis 2021; 64: 88-102 © Mediengruppe Oberfranken – Fachverlage GmbH & Co. KG, Kulmbach
Abb. 1–4: zervikale Spinalkanalstenose (C4/5 und C5/6).Abb. 3 und 4: Z.n. anteriorer zervikaler Diskektomie mit zusätzlicher Fusion. Abb. 5–7: Soft-Disc-Vorfall C6/7 mit C7-Radikulopathie. Abb. 7: Z.n. Implantation einer Bandscheibenprothese.
© Wagner A et al. internistische praxis 2021; 64: 88-102 © Mediengruppe Oberfranken – Fachverlage GmbH & Co. KG, Kulmbach
Die Punktprävalenz von Nackenschmerzen liegt in der Allgemeinbevölkerung bei bis zu 15 % – Tendenz steigend, schreiben Privatdozent Dr. Arthur Wagner von der Neurochirurgischen Klinik rechts der Isar in München und Kollegen. Meist handelt es sich um einen unspezifischen Nackenschmerz, der lediglich durch Myogelosen bedingt ist und in der Regel spontan wieder verschwindet. Typisch ist der immobilisierende Schmerz mit Verhärtungen der Nackenmuskulatur.
Häufig sind die Nervenwurzeln C6 und C7 eingeklemmt
Davon abzugrenzen ist der spezifische Nackenschmerz, bei dem ein zervikales Bewegungselement degenerative morphologische Veränderungen zeigt (zervikale Spondylose). Weitere spezifische Symptomkomplexe sind die häufig auftretende zervikale Radikulopathie und die deutlich seltenere zervikale spondolytische Myelopathie.
Die zervikale Radikulopathie ist durch eine Kompression und Irritation der Nervenwurzel im Bereich des jeweiligen Recessus lateralis oder Foramen intervertebrale bedingt – meist verursacht durch einen mediolateralen Bandscheibenvorfall oder durch degenerative Veränderungen der Facetten- oder Unkovertebralgelenke. Am häufigsten sind die Nervenwurzeln C6 und C7 betroffen. Typisch sind in die Arme ausstrahlende Schmerzen oder auch Schulterschmerzen. Die Symptome können dem Dermatom der irritierten Nervenwurzel zugeordnet werden – hier zeigen sich dann lokalisierte Schmerzen und unter Umständen auch sensomotorische Ausfälle und trophische Störungen. Auch Paresen und Reflexausfälle der Kennmuskeln können auftreten, sie sind aber häufig inkomplett, da die Innervation aus mehreren Nervenwurzeln erfolgt. Provoziert und verstärkt werden kann die Symptomatik durch den Spurling-Test, bei dem ein Herunterdrücken und eine Lateralflexion des Kopfes zur betroffenen Seite erfolgt.
Die Prognose ist in der Regel gut, der Verlauf aber langwierig. Nach 24–36 Monaten haben sich 83 % der Patienten komplett erholt, eine deutliche Besserung ist nach Bandscheibenvorfällen bereits nach vier bis sechs Monaten zu erwarten. Wichtige Differenzialdiagnosen der zervikalen Radikulopathie sind Karpaltunnelsyndrom, Sulcus-ulnaris-Syndrom und Plexusneuritis.
Bei der zervikalen spondolytischen Myelopathie sind die zentralen auf- und absteigenden Bahnen des Rückenmarks geschädigt. Durch die Schädigung der aufsteigenden Hinterstrangbahnen kommt es zu einem Ausfall der Propriozeption im Bereich der Beine mit Gangataxie, die typischerweise vor allem bei geschlossenen Augen deutlich wird (Romberg-Stehversuch).
Bei Verdacht auf Myelopathie oder Radikulopathie ins MRT
Außerdem zeigen sich Störungen der Feinmotorik und distal betonte Paresen – im fortgeschrittenen Stadium auch mit Atrophien der Handmuskulatur („Myelopathische Hand“). Durch die Hemmung absteigender extrapyramidaler Bahnen kann es zu Hyperreflexie kommen. Bei weiterem Fortschreiten drohen vegetative Störungen mit Restharnbildung und letztendlich ein Querschnittsyndrom.
Differenzialdiagnostisch sollte hier vor allem an eine durch Vitamin-B12-Mangel bedingte funikuläre Myelose gedacht werden. Auch andere neurodegenerative und entzündliche ZNS-Erkrankungen können ähnliche Symptome auslösen.
Bei klinischem Verdacht auf zervikale Radikulopathie oder zervikale spondolytische Myelopathie sollte ein MRT zum Nachweis eines pathomorphologischen Korrelats durchgeführt werden. Dr. Wagner warnt aber ausdrücklich vor einer Überinterpretation morphologischer Befunde: Immerhin zeigen 67 % der über 70-Jährigen Verengungen des Wirbelkanals – nur rund 1 % sind aber symptomatisch. Schon bei 17 % der 20- bis 30-Jährigen findet man in der Bildgebung degenerative HWS-Veränderungen. Konventionelle Röntgenaufnahmen dienen vor allem dem Nachweis einer segmentalen Instabilität. Elektrophysiologische Untersuchungen liefern zusätzliche Information und erlauben eine Abgrenzung gegenüber peripheren Neuropathien.
Bei zervikaler Radikulopathie ohne schwerwiegende motorische Defizite wird zunächst konservativ behandelt. Dazu gehören vor allem die Physiotherapie und eine suffiziente Schmerztherapie. In der Regel wird hierbei mit NSAR begonnen, falls nötig in Kombination mit Opioiden oder Mitteln gegen neuropathische Schmerzen. Eventuell kann auch das kurzfristige Tragen (maximal 3 Wochen) einer Halskrawatte sinnvoll sein. Treten höhergradige bzw. progrediente Paresen oder ein therapierefraktäres Schmerzsyndrom auf, sollte eine operative Dekompression der betroffenen Nerven erfolgen.
Bei der zervikalen spondolytischen Myelopathie besteht durchaus die Indikation zum operativen Eingriff. Absolut zwingend ist sie im Fall einer rasch progredienten Querschnittlähmung. Zu erwägen ist ein elektiver Eingriff insbesondere bei Gangstörungen, deutlicher Feinmotorikstörung der Hände und Blasenstörung. Ist die Myelopathie eher mild, kann ein konservativer Therapieversuch gerechtfertigt sein – insbesondere bei fehlender Progredienz und höherem Lebensalter. Dann muss der Verlauf aber engmaschig auch per Bildgebung kontrolliert werden.
Quelle Text und Abb.: Wagner A et al. internistische praxis 2021; 64: 88-102 © Mediengruppe Oberfranken – Fachverlage GmbH & Co. KG, Kulmbach