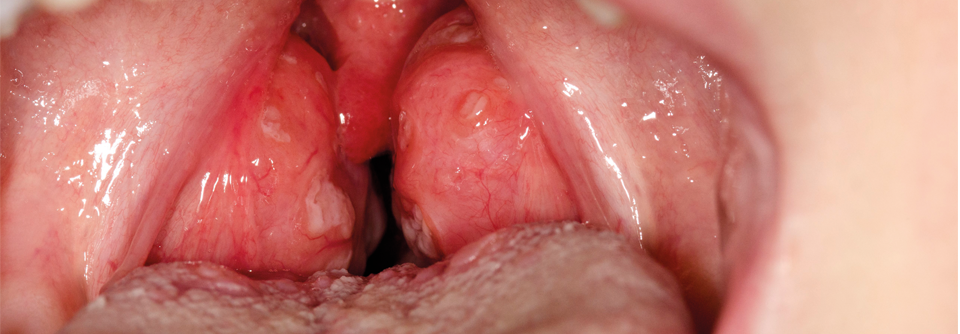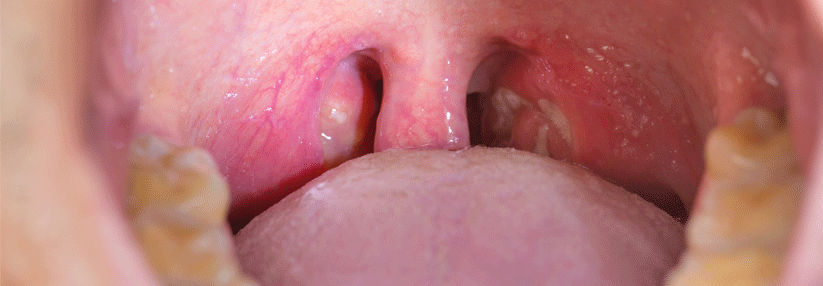
Penicillin: Bedeutung vor allem bei Tonsillopharyngitis überschätzt
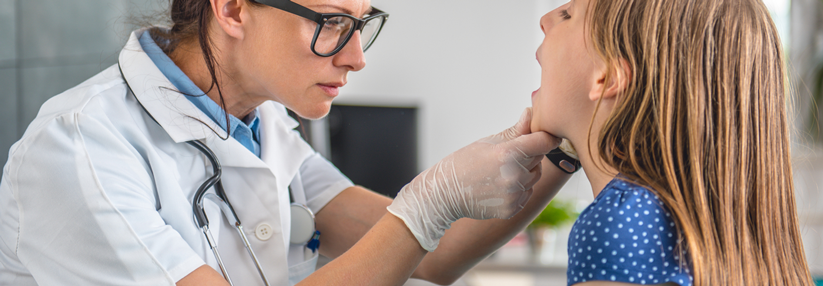
 Das Kind hat eine Tonsillopharyngitis? Die meisten Empfehlungen zur Antibiotikagabe sind veraltet.
© iStock.com/Tom Merton
Das Kind hat eine Tonsillopharyngitis? Die meisten Empfehlungen zur Antibiotikagabe sind veraltet.
© iStock.com/Tom Merton
Penicillin zu verordnen, gilt bei Kindern mit einer Tonsillopharyngitis durch β-hämolysierende Streptokokken der Gruppe A quasi als Pflichtübung. Das Medikament soll dabei neben der Therapie der Halsentzündung vor allem der späteren Entwicklung eines akuten rheumatischen Fiebers (ARF) vorbeugen. Vielerorts, z.B. in Ländern ohne Rezeptpflicht, lautet die Empfehlung sogar, grundsätzlich bei Halsschmerzen aller Art Antibiotika einzunehmen, weil die Ursache der Beschwerden ja eine Streptokokkenangina sein könnte, berichtet Professor Dr. Reinhard Berner von der Klinik für Kinder- und Jugendmedizin des Universitätsklinikums Carl Gustav Carus in Dresden.
Allerdings beruht dieses Vorgehen auf mehr als 50 Jahre alten Untersuchungen mit zweifelhafter Relevanz: In den 1950er-Jahren kam es bei Rekruten bzw. Soldaten zu Epidemien von ARF. US-amerikanische Militärärzte versuchten daraufhin, diese Ausbrüche durch Antibiotika abzuschwächen oder ganz zu verhindern – mit Erfolg. Aber: Die Mediziner verwendeten damals ölige i.m. Formulierungen von Procain-Penicillin – über den Sinn (oder Unsinn) der Prophylaxe mit oralen Penicillinpräparaten gibt es bislang keine belastbaren Daten, betont der Dresdner Pädiater. Die aktuellen Leitlinien sehen daher keine Rechtfertigung mehr für eine Antibiose bei Tonsillopharyngitis zur ARF-Prophylaxe.
Empfehlungen stammen aus den 1950er-Jahren
Ähnliches gilt für die Dauer der Antibiotikaeinnahme (s. auch Kasten): Patienten mit Streptokokkenangina sollen die Präparate mindestens zehn Tage einnehmen – sonst drohten Rückfälle, so die landläufige Meinung.
Immer schön aufessen – auch die Antibiotika?
Quelle: Berner R. Monatsschr Kinderheilkd 2018; 166: 1111-1113