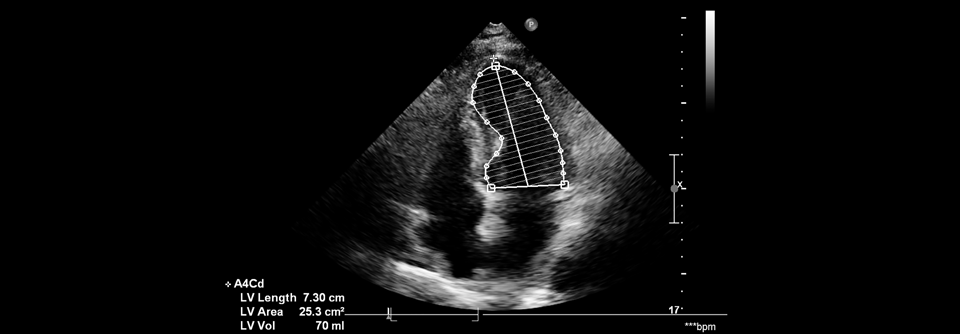
HFpEF-Therapie Zahlreiche nicht-invasive und invasive Methoden werden untersucht
 Die medikamentösen Optionen sind bei der Herzinsuffizienz mit erhaltener Ejektionsfraktion begrenzt.
© Zerbor - stock.adobe.com
Die medikamentösen Optionen sind bei der Herzinsuffizienz mit erhaltener Ejektionsfraktion begrenzt.
© Zerbor - stock.adobe.com
Ob Nervenstimulation oder Nervenverödung – bei der HFpEF* bleibt nichts unversucht, um die pathophysiologischen Mechanismen zu adressieren. Einen Überblick über nicht-invasive und invasive Maßnahmen gab das Team um Dr. Feiyang Tang von der Central South University in Changsha. Zu den nicht-invasiven Methoden gehört die zervikale Vagusnervstimulation (VNS). Die ANTHEM-HFpEF-Studie beispielsweise ergab, dass sich Symptome, Belastungstoleranz, autonome Funktion und kardiale elektrische Stabilität mit der VNS bessern. Darüber hinaus könnte die Neuromodulation die chronische Inflammation abschwächen. Ein proinflammatorischer Status begünstigt bei der HFpEF die Entwicklung einer linksventrikulären Fibrose mit erhöhter myokardialer Steifigkeit.
Potenzial hat auch der gepulste Ultraschall mit niedriger Intensität (LIPUS). Präklinische Studien deuten darauf hin, dass sich dadurch die endotheliale Dysfunktion reduziert und die Myokardperfusion erhöht. Sollte LIPUS den NO-Signalweg vollständig aktivieren, könnte die Therapie u. a. die Herzmuskelfibrose verbessern und so HFpEF-Symptome lindern, schreibt das Autorenteam.
Minimalinvasiv gibt es die Möglichkeit, mittels Katheter einen interatrialen Shunt anzulegen. Die entsprechenden Devices sollen die Herzinsuffizienzbeschwerden mindern, indem sie den linksatrialen Druck – insbesondere während körperlicher Aktivität – senken.
Interatrialer Shunt besserte NYHA-Klasse und Gehstrecke
Ein starker Anstieg des linksatrialen Drucks trägt bei der HFpEF zu Dyspnoe, Vorhofflimmern und eingeschränkter rechtsventrikulärer Funktion bei. In der REDUCE-LAP-HF1-Studie führte der interatriale Shunt zu einer Verbesserung von NYHA-Klasse, Lebensqualität und Sechs-Minuten-Gehstrecke.
Die Effektivität einer kardialen Kontraktilitätsmodulation (CCM) mithilfe eines implantierbaren Devices wurde bisher nur für die HFrEF** gezeigt. Eine Kohortenstudie mit HFpEF-Patientinnen und -Patienten läuft noch. Der positiv inotrope Effekt der Stimulation könnte das Herz unterstützen, ohne die myokardiale Belastung zu erhöhen, und langfristig ein reverses Remodeling bedingen.
Noch wenig erforscht sind die Auswirkungen einer renalen Denervierung auf die Herzschwäche mit erhaltener Ejektionsfraktion. Da aber vaskuläre Steifigkeit und die Erhöhung von Blutdruckamplitude und Pulswellengeschwindigkeit bei der HFpEF eine wichtige Rolle spielen, scheint die Reduktion der Sympathikusaktivität eine potenziell effektive Therapieoption darzustellen.
Auch die perkutane pulmonale Arteriendenervation (PADN) zerstört sympathische Fasern und senkt damit den Druck in den Pulmonalarterien. Möglicherweise könnten Patientinnen und Patienten mit pulmonalarterieller Hypertonie und HFpEF davon profitieren. Die PADN mindert u. a. die Konzentration zirkulierender Katecholamine und stellt die Herzfrequenzvariabilität wieder her. Eine Studie zu dem Verfahren spricht für eine positive Beeinflussung der systolischen und diastolischen Funktion.
Aus Tiermodellen gibt es Hinweise darauf, dass eine minimal-invasive Perikardresektion nützlich sein könnte. Durch die Maßnahme wird die Kompression des linken Ventrikels und damit der enddiastolische Füllungsdruck vermindert. Dies könnte Komplikationen wie einer pulmonalvenösen Stauung oder einem Vorhofflimmern vorbeugen, vermuten die Forschenden.
Auch die Komorbiditäten optimal behandeln
Neben all diesen Interventionen darf man nicht die Komorbiditäten vergessen. Dazu gehören Vorhofflimmern, KHK, Hypertonie, Niereninsuffizienz, Typ-2-Diabetes, Schlafapnoe und Adipositas. Diese optimal zu behandeln, ist ein wesentlicher Aspekt, um auch die Prognose der HFpEF zu bessern.
* heart failure with preserved ejection fraction
** heart failure with reduced ejection fraction
Quelle: Tang F et al. Circ Heart Fail 2024; 17: e011269; DOI: 10.1161/CIRCHEARTFAILURE.123.011269