Nekrotisierende Fasziitis Alles muss raus
 Männer sind häufiger von einer nekrotisierende Fasziitis betroffen als Frauen.
© Poter – stock.adobe.com
Männer sind häufiger von einer nekrotisierende Fasziitis betroffen als Frauen.
© Poter – stock.adobe.com
Überwinden pathogene Bakterien die Hautbarriere und dringen ins Unterhautfettgewebe vor, kann eine nekrotisierende Fasziitis die Folge sein. Als Verursacher kommen zumeist St. aureus und Streptokokken in Betracht. Diese können durch einen Insektenstich, eine Injektion (i.v. bei Drogenmissbrauch), eine Bisswunde, Verbrennung oder bei einer OP ins Gewebe gelangen. Mischinfektionen mit mehreren aeroben und anaeroben Erregern sind möglich. In bis zu 33 % der Fälle kann keine Ursache festgestellt werden. Entlang der Faszien breiten sich die Erreger rasch aus, es kommt zu Mikrothromben und dadurch zur Zellnekrose, berichtet Dr. Marc Daniels vom Klinikum Köln-Merheim.
Gefährdet sind v.a. Patienten mit Vorerkrankungen, wie Diabetes, Adipositas, Nierenversagen, Leberzirrhose, bösartigen Tumoren, Drogen- oder Alkoholabhängigkeit, Unterernährung und Immunsuppression. Bei einem Viertel der Patienten entwickelt sich eine nekrotisierende Fasziitis allerdings ohne zugrunde liegende Vorerkrankung oder bekannte Verletzung. Insgesamt wird die Infektion bei 0,4 pro 100.000 Personen diagnostiziert. Männer sind häufiger betroffen als Frauen.
Die nekrotisierende Fasziitis manifestiert sich vor allem an den Beinen sowie in der Leistengegend und im Bereich von Damm, Skrotum und Anus. An Armen oder Kopf bzw. Hals hingegen findet sie sich nur selten.
Das Erysipel ist die wichtigste Fehldiagnose
Rötung, Schwellung und Überwärmung des betroffenen Gewebes lassen zunächst an ein Erysipel denken – die wichtigste Fehldiagnose. Auf eine nekrotisierende Fasziitis weist ein auffällig starker lokaler Schmerz im Bereich des ischämischen Gewebes hin. Weitere typische Zeichen, wie livide, landkartenartige Hautverfärbungen, treten erst im späteren Verlauf auf.
Eine Verzögerung der Diagnose um 24 Stunden erhöht die Letalität um den Faktor 9. Bei unklarer Symptomatik ist eine Computertomografie zu veranlassen. Als positiver Befund gelten verdickte Muskelfaszien. Sind diese nicht zu erkennen, ist eine nekrotisierende Fasziitis unwahrscheinlich. Magnetresonanztomografie und Sonografie haben diagnostisch kaum Relevanz. Als hilfreich hat sich die direkte Untersuchung am Patientenbett erwiesen. In Lokalanästhesie wird die betroffene Haut mehrfach bis zur Faszie inzidiert. Lässt sich das betroffene Fasziengewebe durch stumpfen Druck („Fingertest“) leicht durchtrennen, gilt der Test als positiv. Zudem zeigt sich meist trübes Sekret im Bereich der Faszie. Das Fettgewebe ist grau-grün verfärbt.
Da die Symptome im Anfangsstadium häufig wenig eindeutig sind, hat man Risiko-Scores entwickelt, mit deren Hilfe eine sicherere rasche Diagnose möglich wird. Der erste Score aus dem Jahr 2004 umfasst mehrere Laborwerte und klinische Parameter einer Infektion (modifizierter LRINEC-Score). Dr. Daniels und Kollegen entwickelten 2022 den CologNe-FaDe-Score. Er bewertet neben Patientenalter, CRP, Serumnatrium, Erythrozyten- und Leukozytenzahl auch das Serumlaktat. Letzteres liegt bei nekrotisierender Fasziitis deutlich höher als bei Erysipel. Somit lassen sich Rückschlüsse auf die Wahrscheinlichkeit einer nekrotisierenden Fasziitis ziehen.
Unverzüglich nach Diagnosestellung muss die Antibiotikatherapie starten. Dr. Daniels empfiehlt eine Dreifachkombination, z.B. Penicillin G (inkl. Bolus)/Clindamycin/Meropenem oder Clindamycin/Piperacillin/Tazobactam. Die Ergebnisse der mikrobiologischen Untersuchungen können nicht abgewartet werden, betont der Chirurg. Sobald der Befund vorliegt, sollte die antibiotische Behandlung jedoch deeskaliert und angepasst werden.
Radikales Débridement in mehreren Stufen
Zweiter entscheidender Schritt ist das radikale Débridement des erkrankten Gewebes. Dessen Erfolg muss innerhalb von 24 Stunden kontrolliert und ggf. wiederholt werden. Zur Beurteilung sind Faszienproben histopathologisch und mikrobiologisch zu untersuchen. Das Débridement sowie eine anschließend meist erforderliche chirurgische Wunddeckung sollten in einer Klinik erfolgen, die eine plastische Chirurgie und angemessene intensivmedizinische Versorgung vorhält, empfiehlt Dr. Daniels.
Als unterstützende Optionen für die Therapie werden eine Plasmapherese zur Entfernung von Entzündungsmediatoren, die Gabe von Immunglobulinen sowie die hyperbare Sauerstofftherapie diskutiert. Allerdings ist die Studienlage zu diesen Maßnahmen unklar und teilweise widersprüchlich.
Quelle Text und Abb.: Daniels M. internistische praxis 2024; 67: 409-417 © Mediengruppe Oberfranken - Fachverlage GmbH & Co. KG, Kulmbach
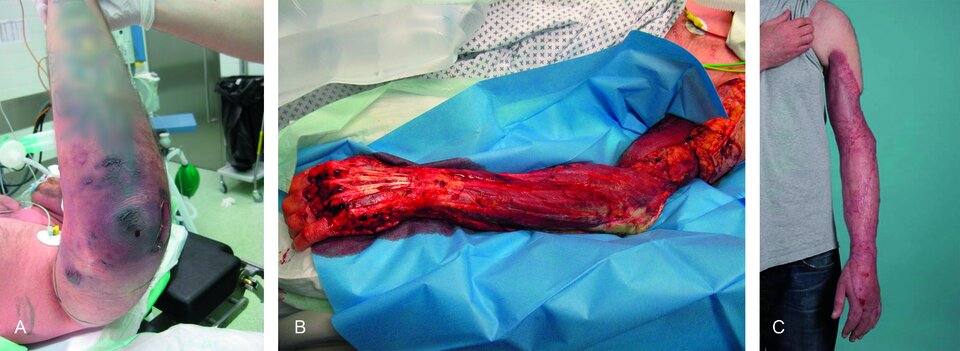 Livide Verfärbungen der Haut deuten auf Nekrosen hin (A). Ein radikales Débridement (B) ist in den meisten Fällen unumgänglich, um die Extremität und das Leben des Patienten zu retten. Die sich anschließende Hautdeckung (C) gehört in die Hände erfahrener plastischer Chirurgen. Eine intensivmedizinische Versorgung sollte gewährleistet sein.
© Daniels M. internistische praxis 2024; 67: 409-417 © Mediengruppe Oberfranken - Fachverlage GmbH & Co. KG, Kulmbach
Livide Verfärbungen der Haut deuten auf Nekrosen hin (A). Ein radikales Débridement (B) ist in den meisten Fällen unumgänglich, um die Extremität und das Leben des Patienten zu retten. Die sich anschließende Hautdeckung (C) gehört in die Hände erfahrener plastischer Chirurgen. Eine intensivmedizinische Versorgung sollte gewährleistet sein.
© Daniels M. internistische praxis 2024; 67: 409-417 © Mediengruppe Oberfranken - Fachverlage GmbH & Co. KG, Kulmbach