Behandlung der Haut-Barrierefunktion für Diabetespatienten essenziell
 Trockene Haut kann gerade bei Diabetespatienten schwerwiegende Folgen haben.
© iStock.com/-aniaostudio-; iStock.com/bleex; iStock.com/carroteater
Trockene Haut kann gerade bei Diabetespatienten schwerwiegende Folgen haben.
© iStock.com/-aniaostudio-; iStock.com/bleex; iStock.com/carroteater
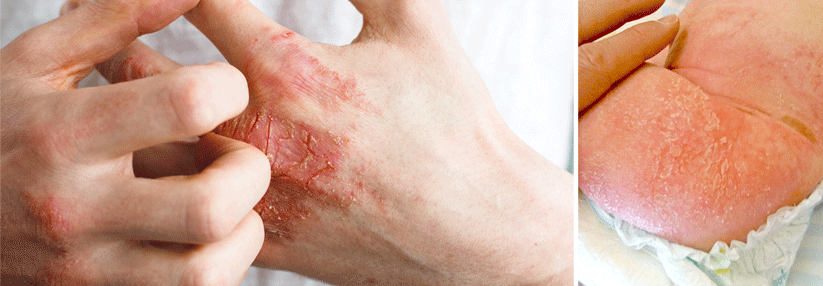
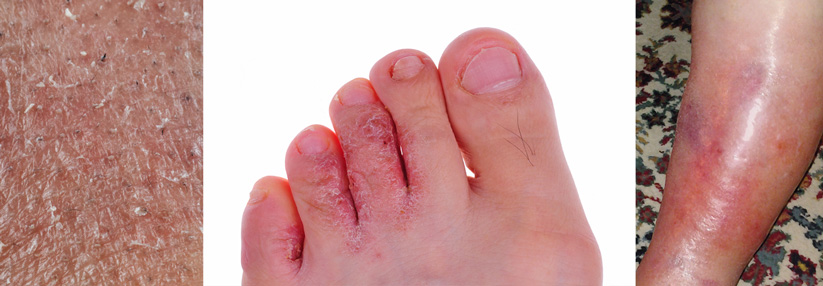
Trockene Haut bei Diabetespatienten ist keine Lappalie, denn sie birgt ein hohes Risikopotenzial. Mikrorisse schränken die Barrierefunktion ein und machen die Haut damit anfällig für Infektionen und Allergien. Hinzu kommt die eingeschränkte Immunabwehr von Diabetespatienten. Auch ein erhöhter Glukosegehalt der Haut macht Erregern aller Art ein leichteres Spiel.
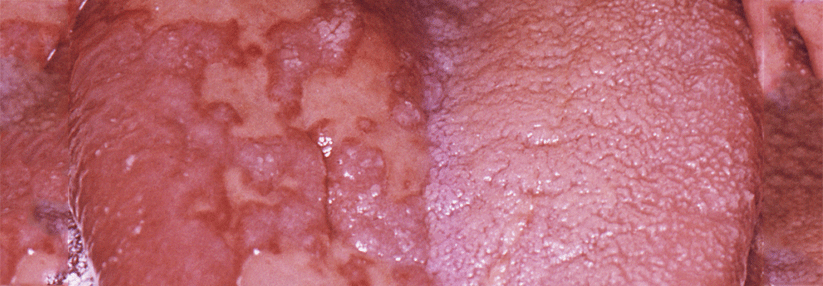
Am häufigsten ist sicherlich eine Pilzinfektion, von der zusätzlich zur Haut auch die Nägel betroffen sein können. Hierbei sind gerade im Hinblick auf das diabetische Fußsyndrom der Zwischenzehenbereich sowie Nageldeformitäten im Blick zu halten. Eine regelmäßige Fußpflege ist besonders wichtig. Selbst ein banales Hühnerauge bedarf bei einem Diabetespatienten einer gesteigerten Aufmerksamkeit.
Bakterien haben ein leichtes Spiel – mit schweren Folgen
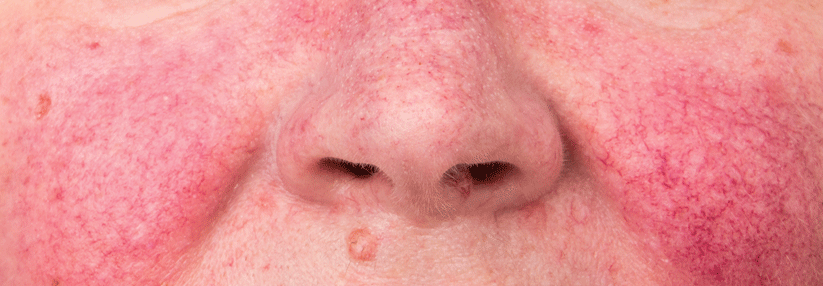
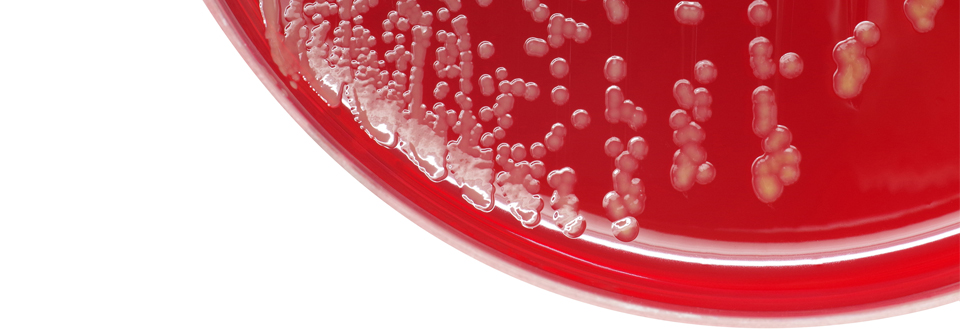
Dringen hämolysierende Streptokokken in die durch winzige, oft schlecht heilende Verletzungen bzw. durch eine Pilzinfektion geschädigte Haut ein, kommt es zu einem sich rasch ausbreitenden Erysipel. Eine ernst zu nehmende Erkrankung, die sich in geröteten, überwärmten und geschwollenen Hautstellen äußert. Der Patient entwickelt meist grippeähnliche Symptome mit Fieber und Schüttelfrost. Hier muss frühzeitig ein Antibiotikum, möglichst intravenös gegeben, zum Einsatz kommen, am besten hoch dosiert Penicillin G.
Je schneller und intensiver ein Erysipel behandelt wird, umso geringer ist die Gefahr einer dauerhaften Schädigung der Lymphgefäße der Haut und damit der Entstehung eines chronischen Lymphödems. Weiterhin sollte die Eintrittspforte unbedingt saniert werden, z.B. durch intensive Behandlung des Zwischenzehenfußpilzes. Auch das ist keine „banale“ Angelegenheit, sodass man – wenn der Fußpilz sehr hartnäckig ist – durchaus einen erfahrenen Dermatologen zurate ziehen kann. Falls ein gramnegativer Fußinfekt diagnostiziert werden sollte, sollte die antibiotische Therapie nach Antibiogramm erfolgen.
Den Teufelskreis aus Juckreiz und Kratzen durchbrechen
Trockene Haut geht sehr häufig auch mit einem chronischen Juckreiz (Pruritus) einher. Auch hier können u.a. Mikrorisse ursächlich sein. Kratzt der Patient sich unkontrolliert und dauerhaft, wird die Haut zusätzlich geschädigt. Dies kann zu Hautveränderungen führen. Ein Teufelskreis beginnt, denn die häufig entstehenden rötlich braunen Papeln bzw. Plaques verursachen ihrerseits wieder Juckreiz – der durch das Kratzen zumindest kurzfristig gelindert werden kann. Man spricht von einem Prurigo simplex subacuta.
Besteht der Verdacht darauf, ist in jedem Fall ein Dermatologe hinzuzuziehen. Die Behandlung ist langwierig und schwierig, sie bedarf zudem einer engmaschigen Betreuung des Patienten, dessen Lebensqualität meist stark unter der Erkrankung leidet. Der Therapieansatz ist immer multimodal und erfolgt mit Antihistaminika, UV-Therapie, topischen Steroiden sowie ggf. Immunsuppressiva. Auch eine psychologische/psychiatrische Betreuung des Patienten kann u.U. notwendig werden.
Da bei längerem Verlauf auch die Entstehung eines chronischen Juckreizgedächtnisses im ZNS für den dauerhaft bestehenden Juckreiz mitverantwortlich ist, kann man hier auch von einer Medaillenerkrankung sprechen. Denn selbst wenn die äußerlichen Symptome durch die Therapie verschwinden, fördert der erlebte quälende Juckreiz (chronisches Juckreizgedächtnis) spätere weitere Juckreizepisoden und damit erneute Ausbrüche der Erkrankung.
Hautreaktionen durch Antidiabetika
1. Kridin K and Bergman R. JAMA Dermatol 2018; 154: 1152-1158
Ureahaltige Cremes und keine übertriebene Reinlichkeit
Allgemein eignet sich als Basistherapie für trockene Haut eine ureahaltige Creme, die dauerhaft angewendet wird. Sie verbessert die Hydratation und stärkt die Hautbarriere, ohne zu überfetten. Zudem sollte der Patient über die möglichen Folgen einer trockenen Haut genau aufgeklärt sein. Dem Patienten ist darüber hinaus von einem täglichen Duschbad dringend abzuraten. Zu häufiges Duschen mit seifenhaltigen Waschlotionen trocknet die Haut zusätzlich aus, da die enthaltenen Detergenzien die Lipide aus der Haut herauslösen.Quelle: Consilium Diabetes, diabetes zeitung 12/2018