Nicht-melanotischen Hauttumoren Die Behandlung kann schwer sein – in mehrfacher Hinsicht
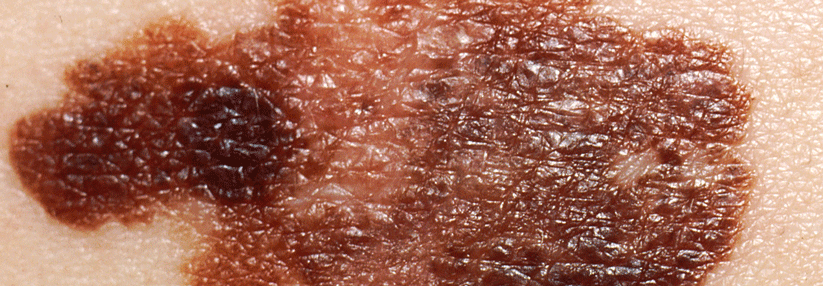
 Auch wenn heller Hautkrebs oft eine bessere Prognose hat als das Melanom, kann der Umgang mit den unterschiedlichen Tumoren im Alltag oft Fragen aufwerfen.
© Rudzhan – stock.adobe.com
Auch wenn heller Hautkrebs oft eine bessere Prognose hat als das Melanom, kann der Umgang mit den unterschiedlichen Tumoren im Alltag oft Fragen aufwerfen.
© Rudzhan – stock.adobe.com
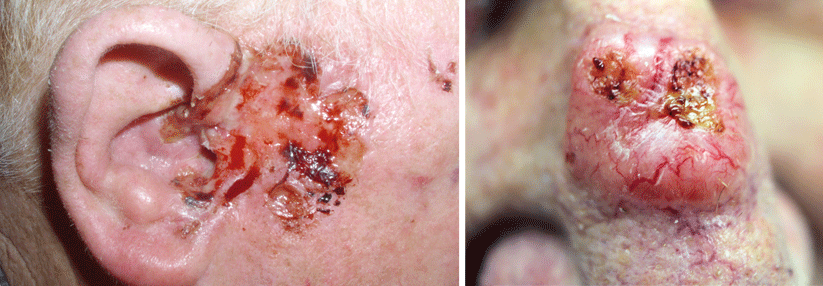
Auf Basalzellkarzinome (BCCs) lassen sich das herkömmliche TNM-System oder Definitionen wie „lokal fortgeschritten“ schwer anwenden, dafür streuen diese Tumoren zu selten und sind zu polymorph. Die European Association of Dermato Oncology (EADO) entwickelte daher eine eigene Klassifikation für diesen Hautkrebs. Dabei fokussierte die Fachgesellschaft besonders auf die BCCs, die schwer zu behandeln sind.
Auf Basis von 199 solcher Fälle entstanden so nach Begutachtung von 14 BCC-Expert:innen unterschiedlicher Disziplinen sowie mathematischer Modellierung fünf Gruppen schwer behandelbarer BCCs. Sie entsprechen den Graden IIA und IIB sowie IIIA bis IIIC, wie Prof. Dr. Ketty Peris von der Università Cattolica del Sacro Cuore in Rom erläuterte.1 Nach Angaben der Dermatologin umfassen IIA und IIB gewöhnliche BCCs, bei denen aufgrund von Tumor- oder Patient:innencharakteristika bzw. die Anzahl der Läsionen eine OP aufwendiger, aber mit gutem Ergebnis möglich sei. Kritischer wird es demnach in Klasse III, wobei IIIC-Tumoren so extrem fortgeschritten sind, dass sie sich chirurgisch nicht mehr heilen lassen. Alle leicht therapierbaren BCCs fallen ins Stadium I, metastasierte ins Stadium IV.
Während die Expertin aus Rom in der Einteilung einen großen Nutzen für die Praxis sah, äußerte sich Dr. Peter Mohr dazu skeptischer. Der Dermatologe von den Elbekliniken in Buxtehude führte unter anderem die geringe Zahl der Fälle an und fragte: „Wie viele Patient:innen in den Stadien IIB bis IIIC sehen Sie denn?“ In Deutschland seien einer Erhebung zufolge 7,2 % der BCCs kompliziert, sehr kompliziert nur 0,6 %. Diese würden in Kliniken, aber nicht von Niedergelassenen behandelt. Zudem seien die Erkrankten und ihre Entscheidungen für oder gegen eine Therapie sehr speziell. Hier sei das neue System zwar ein guter Start, um zu definieren, welche Betroffenen ein Tumorboard sehen sollten. Dr. Mohr wünschte sich jedoch, dass auch die Patient:innensicht stärker mit- einbezogen würde und zukünftig – im Sinne der Interdisziplinarität – noch mehr Chirurg:innen und Radiotherapeut:innen an der Erarbeitung beteiligt würden.
Wann ICI absetzen?
Personen mit einer kompletten oder partiellen Remission hätten nach dem Stopp der ICI-Therapie ein besseres progressionsfreies Überleben als Patient:innen, bei denen die Erkrankung nur stabilisiert wurde, berichtete Prof. Bossi. Wichtig sei zudem das komplette metabolische Ansprechen, was sogar in der Gruppe der Betroffenen mit stabiler Erkrankung sichtbar werde.
Nicht-Behandlung rächt sich
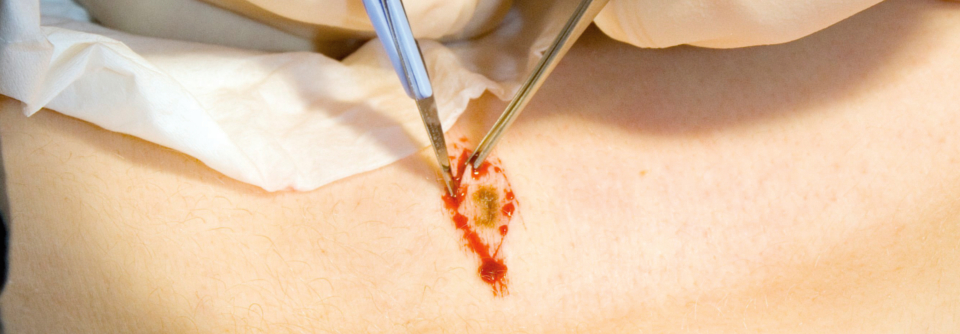
Ob man überhaupt jedes BCC oder Plattenepithelkarzinom (SCC) behandeln sollte – dazu argumentierten Prof. Dr. Richard Scolyer vom Melanoma Institute Australia in Sydney und Prof. Dr. Iris Zalaudek von der Universität Triest.3,4 Für Prof. Scolyer war dabei klar: „Jede:r Patient:in sollte aktiv behandelt werden.“ Wenn auch nicht zwingend auf dieselbe Weise, dafür seien die Tumoren zu verschieden. Verwechslungsmöglichkeiten, übersehene Diagnosen oder fehlende Nachbeobachtung führten aber bei Nicht-Behandlung im schlimmsten Fall zu Progress, verzögerter Therapie und psychischen Beeinträchtigungen durch den Tumor.
Alles verständlich für Prof. Zalaudek, die versicherte, normalerweise auch für das Therapieren zu sein. Man solle aber überlegen, was man den Betroffenen zumute, gab sie zu bedenken. Die Entscheidung darüber, ob man behandle oder nicht, sei gerade bei geriatrischen Erkrankten komplex. „Und man muss sich fragen, ob man aus medizinischen oder kosmetischen Gründen therapiert.“ Oft basiere eine medizinische Entscheidung lediglich auf Annahmen zur weiteren Entwicklung einer Läsion, aber nicht auf Evidenz, so ihr Tenor. Man verbessere bei betagten Patient:innen auch häufig nicht die Lebensqualität, und nur ein kleiner Teil der Hauttumoren sei hoch aggressiv.
Wählt man für das Management von nicht-melanotischen Hauttumoren eine Immun-Checkpoint-Inhibition (ICI), stellt sich die Frage, wie lange die Therapie denn dauern sollte – insbesondere, wenn es zur kompletten Remission kommt. Nach Ansicht von Prof. Dr. Paolo Bossi, Università degli Studi di Brescia, könnte es dann möglich sein, die ICI zu stoppen.5 „Vorausgesetzt, dass…“, fügte der Onkologe hinzu und ergänzte einige Aspekte, die zu berücksichtigen seien. Wobei die Erkenntnisse dazu vor allem aus anderen Fachgebieten stammten, da die Datenlage zu den nicht-melanotischen Hauttumoren noch dürftig ist (s. Kasten).
Unklar bleibe aber, welche Therapiedauer vor dem Absetzen nötig ist. Ein Jahr müsste es mindestens sein, meinte der Onkologe. Sonst steige das Risiko für Rezidive. Außerdem könne es dauern, bis eine komplette Response überhaupt erreicht werde. „Aber vielleicht wären 18 oder 24 Monate besser?“, fragte er.
Dr. Dr. Inês da Silva, Onkologin am Melanoma Institute Australia in Sydney, ist das alles zu unsicher.6 Mit Blick auf die wenigen Daten, die beispielsweise für das Merkelzellkarzinom oder das cSCC vorliegen, würde sie die Therapie nicht stoppen. Zwar betrage die Rückfallrate beim cSCC nur 1–5 %, doch die ICI müsste nach dem kompletten Ansprechen noch mindestens zwei Jahre fortgeführt werden. Die Rückfallquote des Merkelzellkarzinoms sei mit 20–27 % „ziemlich hoch“, wie sie sagte. Die Therapie müsste hier mindestens sechs Monate bzw. zwei Zyklen über die Remission hinaus gehen. Dass eine Rechallenge mit dem CPI nach einem Rückfall in ein bis zwei Dritteln der Patient:innen Erfolg bringe, klinge gut, sagte sie. „Aber wir wissen nicht, was passiert wäre, wenn wir die Behandlung fortgesetzt hätten.“
Quellen:
1. Peris K. 19th EADO Congress; Vortrag „DTT Classification: Is it a progress? – Yes“
2. Mohr P. 19th EADO Congress; Vortrag „DTT Classification: Is it a progress? – No “
3. Scolyer R. 19th EADO Congress; Vortrag „Should every patient with basal cell and squamous cell carcinoma be treated? –Yes“
4. Zalaudek I. 19th EADO Congress; Vortrag „Should every patient with basal cell and squamous cell carcinoma be treated? –No“
5. Bossi P. 9th EADO Congress; Vortrag „Should we stop immunotherapy after achieving a complete response? – Yes““
6. Da Silva I. 9th EADO Congress; Vortrag „Should we stop immunotherapy after achieving a complete response? – No“