Betazellfunktion Ein Booster für das Insulinsignal
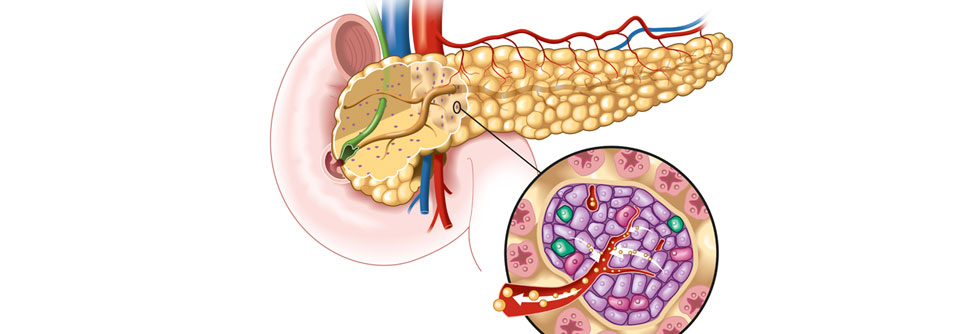 Ziel ist es, die Betazellen (lila) davor zu bewahren, ihre Funktion zu verlieren und abzusterben.
© Axel Kock – stock.adobe.com
Ziel ist es, die Betazellen (lila) davor zu bewahren, ihre Funktion zu verlieren und abzusterben.
© Axel Kock – stock.adobe.com
Versagen die Betazellen der Bauchspeicheldrüse, so liegt das beim Typ-1- ebenso wie beim Typ-2-Diabetes daran, dass die Zellen einem zu hohen Stress ausgesetzt sind. Wie Prof. Dr. Heiko Lickert vom Helmholtz Zentrum München, DZD, erklärte, ist das im ersten Fall der autoimmune Stress, beim Typ-2-Diabetes der glukolipotoxische Stress. Als Reaktion darauf verlieren die Zellen die Fähigkeit, Insulin zu messen, und später auch, es zu sezernieren. „Die Betazellen sind aber noch im Organismus vorhanden“, betonte Prof. Lickert. Gelänge es, sie vor dem Funktionsverlust oder dem Absterben zu bewahren, könne man die Krankheit kausal behandeln. Und zwar am besten, indem man sowohl dem Stress-Trigger entgegenwirkt als auch den Zellen Schutz oder Regenerationshilfe bietet.
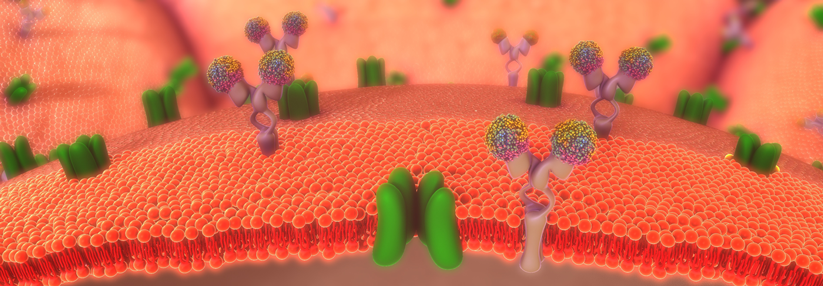
Um sich vor Stress zu schützen, nutzen Betazellen beim Typ-1- und Typ-2-Diabetes den Mechanismus der Dedifferenzierung (s. Kasten). Einen neuen Faktor, über den man diesem Prozess therapeutisch entgegenwirken könnte, entdeckte das Team um Prof. Lickert bei entwicklungsbiologischen Forschungen zur Pankreasentstehung. Das bis dahin namenlose Protein tauften sie „insulin inhibitory factor“ (Inceptor).1 Molekular ähnelt dessen Rezeptordomäne dem Insulin- und IGF-Rezeptorsystem. „Inceptor bindet an den aktivierten Insulinrezeptorkomplex und schaltet diesen aus“, erklärte der Referent. „Es stoppt die Insulinwirkung in den Betazellen und reguliert so den Blutzucker.“
Dedifferenzierung auch unter Standardtherapien
1. Sachs et al. Nature Metabolism 2020; 2: 192-209; DOI: 10.1038/s42255-020-0171-3
1. Ansarullah et al. Nature 2021; 590: 326-331; DOI: 10.1038/s41586-021-03225-8
Quelle: Diabetes Herbsttagung 2021