Irritation oder allergische Kontaktdermatitis? Hautreaktionen auf Pflaster und Sensoren einordnen
 Oft vertragen Patienten die Pflaster und Sensoren lange Zeit gut, bis erstmals Symptome auftreten.
© iStock/AndreyPopov
Oft vertragen Patienten die Pflaster und Sensoren lange Zeit gut, bis erstmals Symptome auftreten.
© iStock/AndreyPopov
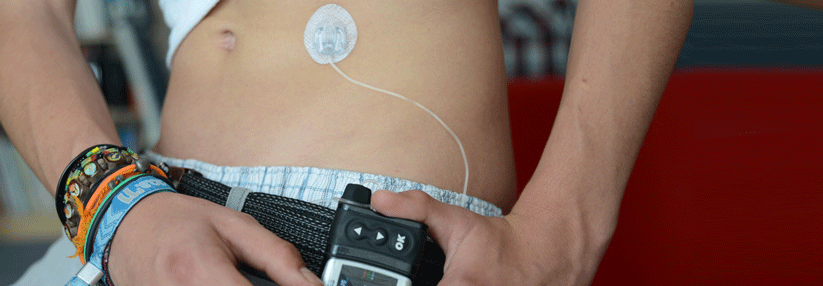
Immer mehr Diabetespatienten tragen Insulinpumpen und/oder Systeme zur kontinuierlichen Glukosemessung (CGM-Systeme). Dies ist aus dermatologischer Sicht allerdings nicht ganz unproblematisch, berichtet Dr. Stefanie Kamann, Hautärztin und Allergologin in Feldafing. Denn Geräte oder Zubehör werden über mehrere Tage an der Haut der Patienten fixiert.
In der Vergangenheit war das Ziel, dass die Komponenten der Geräte gut kleben und sich nicht vorzeitig von der Haut lösen. Allerdings können Klebstoffe zu Hautirritationen bis hin zu allergischen Reaktionen führen. Insbesondere seit der Einführung von CGM-Systemen, deren Sensoren 10–14 Tage auf der Haut verbleiben, treten gehäuft vor allem irritative, aber auch allergische Kontaktekzeme auf.1
Isobornylacrylat löst häufig Kontaktallergien aus
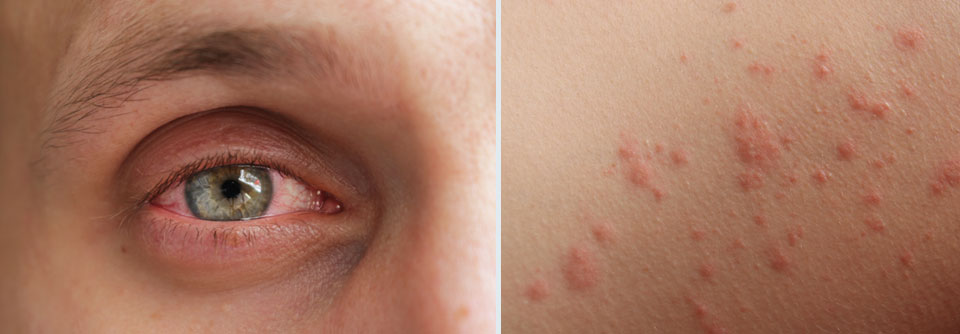
Bei Hautreaktionen auf Pflaster und Sensoren unterscheidet man zwischen der häufigen irritativen und der selteneren allergischen Kontaktdermatitis. Manchmal ist es über einen längeren Zeitraum nicht möglich, hier zu differenzieren, so Dr. Kamann. Eine allergische Kontaktdermatitis ist im Zusammenhang mit den aktuellen Systemen meist eine Reaktion auf Isobornylacrylat (IBOA).
Dieses hochpotente Allergen konnte 2017 zuerst im FreeStyle-Libre-Glukosesensor nachgewiesen werden, vermutlich in Verklebungen an der Unterseite des Plastikgehäuses.2 Außerdem findet es sich in der Patchpumpe Omnipod3 und im Enlite Glukosesensor sowie in dessen Fixierungspflaster.4 Die Pflaster des Dexcom G5 und G6 sowie der Sensor selbst,5 ebenso alle Komponenten des implantierbaren Glukosesensors Eversense (Pflaster, Sensor und Transmitter) hingegen sind frei von IBOA.6 Mittlerweile ist auch der FreeStyle Libre 2 frei von IBOA und wird nun besser vertragen.7 Inzwischen wurden zudem weitere relevante Kontaktallergene identifiziert.
Eine Kontaktallergie kann grundsätzlich durch einen Epikutantest beim Hautarzt nachgewiesen werden. Für einen solchen Test wäre es hilfreich, die verdächtigen Stoffe zu kennen. Hersteller geben jedoch nur selten genaue Informationen über die Zusammensetzung von Pflastern und Sensoren heraus. Außerdem sind nicht alle Acrylate standardisiert im Test erhältlich. Daher ist ein Nachweis per Epikutantest oft schwierig.
Typisch für eine Kontaktallergie ist eine meist längere Sensibilisierungsphase. Patienten vertragen Sensor oder Pflaster oft über etliche Monate gut, bevor erstmals Symptome auftreten. Sobald der Organismus aber sensibilisiert ist, reagiert die Haut bei jedem erneuten Kontakt mit sehr starken Symptomen.
Häufig kommt es auch zu Kreuzreaktionen mit verwandten Allergenen. Zudem ändern Firmen gelegentlich die Zusammensetzung des Pflasters, um z.B. die Haftung zu verbessern, berichtet die Expertin: So wurde in den letzten Monaten eine Zunahme an noch nicht genauer klassifizierbaren Hautreaktionen auf die neueren Modelle des Dexcom G6 beobachtet.
Okklusion führt oft zu Hautirritationen
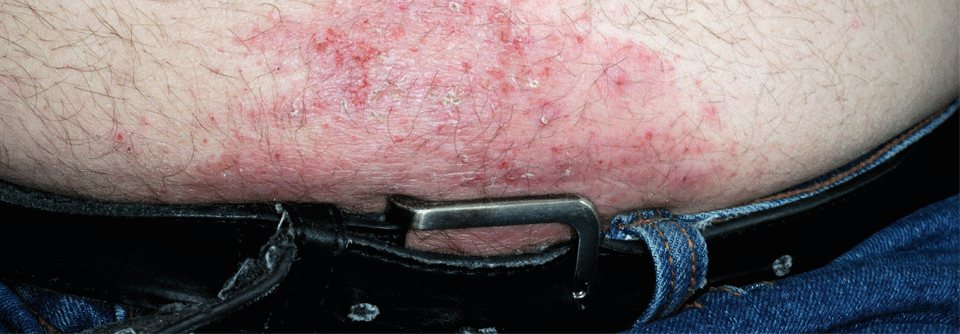
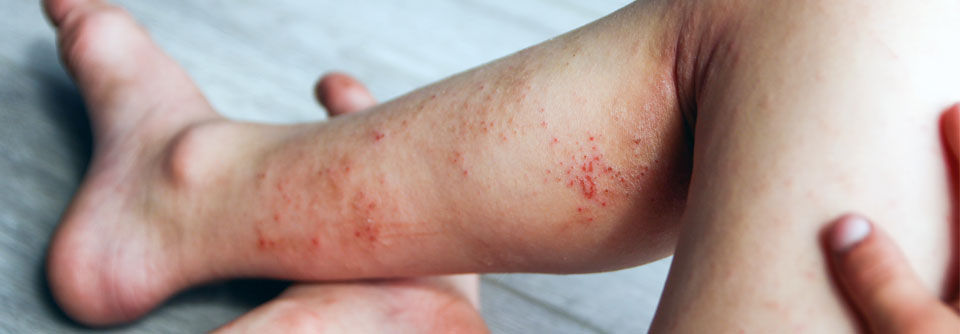
Zu irritativer Kontaktdermatitis kommt es nahezu bei jedem Patienten einmal, der im Zusammenhang mit seiner Therapie ein Pflaster verwenden muss, so Dr. Kamann. Ursache ist die lange Tragezeit, was zu einem Stau von Wärme und Feuchtigkeit unter dem Pflaster führt und so die Hautbarriere schädigt. Auch das Abreißen der Pflaster nach Ende der Tragezeit oder übermäßiger Druck beim Setzen von Sensoren oder Kathetern können zu Hautirritationen führen. Diese verschwinden aber in der Regel von allein oder durch intensive Hautpflege nach Entfernen von Pflaster oder Sensor.
Eine intakte Hautbarriere toleriert eine längere Okklusion durch Pflaster besser. Deshalb sollten Anwender generell die Klebestellen regelmäßig wechseln und ihre Haut gut pflegen, rät die Dermatologin. Wer sehr empfindlich auf das Abreißen des Pflasters reagiert, kann Pflasterlöser anwenden. Die Klebestellen sollten nach dem Entfernen des Pflasters bzw. Sensors gründlich eingecremt werden. Hierfür eignen sich rückfettende Wund- und Heilsalben bzw. Pflegecremes, wie sie auch bei Neurodermitis eingesetzt werden.
Bei stärkeren Irritationen und auch Kontaktallergien sollte nach Entfernen des Pflasters einige Tage lang zweimal täglich eine kortisonhaltige Creme aufgetragen werden. Gute Ergebnisse lassen sich auch mit der Applikation von kortisonhaltigem Nasenspray (Mometason, Fluticason) auf die Hautläsion erzielen: ein Hub nach der Desinfektion und vor der Applikation; ein weiterer Hub nach Abnehmen der Pumpe bzw. des Sensors. Hierbei handelt es sich laut Expertin allerdings um eine neue Therapievariante, für die erst eine Studie an einem kleinen (n = 13) Patientenkollektiv vorliegt.8
| Abgrenzung zwischen irritativer und allergischer Kontaktdermatitis | ||
|---|---|---|
| Irritative Kontaktdermatitis (Irritation, Hautreizung) | Allergische Kontaktdermatitis (allergisches Kontaktekzem) | |
| Häufigkeit | Häufig (50–70 % der Anwender) | Selten (< 5 % der Anwender) |
| Ursache | Lange Okklusion der Haut, Schwitzen, Reibung, Pflasterabriss etc. | Längere Exposition mit potentem Allergen (Acrylate, IBOA, Kolophonium etc.) |
| Symptome |
|
|
| Therapie |
|
|
| Unterschiede | Beschwerden treten (oft auch jahreszeitlich) intermittierend auf. | Symptome treten binnen 1–2 Tagen bei jedem Ankleben und an jeder Lokalisation (Bauch, Oberarm) auf |
Auch in Hautschutzsprays sind meist Acrylate enthalten
Die häufig empfohlenen Hautschutzsprays, die vor Applikation des Pflasters auf die Haut aufgesprüht werden, eignen sich ausschließlich bei reinen Irritationen, nicht aber bei Kontaktallergien, warnt Dr. Kamann. Da sie die Hautbarriere nur für eine begrenzte Zeit unterstützen, sind sie ggf. hilfreich für Pumpenträger, deren Katheter nur wenige Tage Liegezeit haben. Allerdings werden Hautschutzsprays von Allergologen mittlerweile kritisch betrachtet, da sie z.T. ebenfalls Acrylate enthalten, die zu Kreuzreaktionen führen können und häufig auch irritativ wirken.
Auch Kinesiotape, das von vielen Patienten zum Abkleben bzw. zum Schutz der Sensoren oder als Hautbarriere verwendet wird, enthält oft Acrylate.
AGDT-Checkliste erleichtert Einordnung
Quellen:
1. Korsgaard Berg A et al. Diabetes Technology & Therapeutics 2018; 20: 566-570; DOI: 10.1089/dia.2018.0089
2. Herman A et al. Contact Dermatitis 2017; 77: 367-373; DOI: 10.1111/cod.12866
3. Oppel E et al. Contact Dermatitis 2018; 79: 178-180; DOI: 10.1111/cod.13017
4. Kamann S et al. Diabetes Technol Ther 2019; 21: 533-537; DOI: 10.1089/dia.2019.0163
5. Oppel E et al. Contact Dermatitis 2019; 81: 32-36; DOI: 10.1111/cod.13248
6. Oppel E et al. Contact Dermatitis 2020; 82: 101-104; DOI: 10.1111/cod.13392
7. Oppel E et al. Contact Dermatitis 2020; DOI: 10.1111/cod.13638
8. Assaf Harofeh MC; ClinicalTrials.gov
9. Kamann S et al. J Diabetes Sci Technol 2020; 14: 582-585; DOI: 10.1177/1932296819876964
10. Freckmann et al. J Diabetes Sci Technol 2020; DOI: 10.1177/1932296820911105
Falls Sie diesen Medizin Cartoon gerne für Ihr nicht-kommerzielles Projekt oder Ihre Arzt-Homepage nutzen möchten, ist dies möglich: Bitte nennen Sie hierzu jeweils als Copyright den Namen des jeweiligen Cartoonisten, sowie die „MedTriX GmbH“ als Quelle und verlinken Sie zu unserer Seite https://www.medical-tribune.de oder direkt zum Cartoon auf dieser Seite. Bei weiteren Fragen, melden Sie sich gerne bei uns (Kontakt).