Akutes nephrotisches Syndrom Ödeme, Hypoalbuminämie und Proteinurie
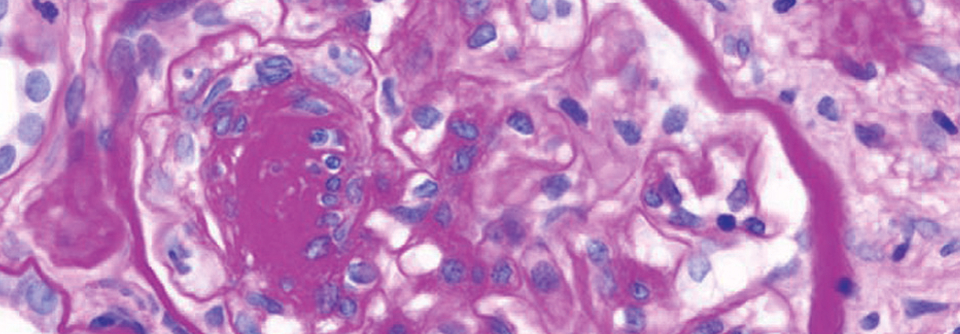
 Glomeruli mit Vernarbungen der Blutgefäße sind ein charakteristisches Bild bei FSGS.
© Science Photo Library/Downer, Nigel
Glomeruli mit Vernarbungen der Blutgefäße sind ein charakteristisches Bild bei FSGS.
© Science Photo Library/Downer, Nigel
Ein nephrotisches Syndrom ist gekennzeichnet durch Ödeme, Hypoalbuminämie und Proteinurie. Bei acht von zehn Kindern liegt eine Minimal-Change-Disease (MCD) zugrunde, bei etwa 35 % der erwachsenen Patienten ist eine fokal-segmentale Glomerulosklerose (FSGS) die Ursache. Beide Nierenerkrankungen zeigen im Elektronenmikroskop abgeflachte Podozytenfortsätze. Lichtmikroskopische Veränderungen fallen bei der MCD nicht auf. Liegt jedoch eine FSGS vor, zeigen bis zu 50 % der Glomeruli Vernarbungen, sind aber nur teilweise sklerosiert.
Leitlinien beinhalten nun neue Klassifikation
Eine Nierenbiopsie ist bei erwachsenen Patienten zur Diagnose zwingend erforderlich, während man bei Kindern…
Bitte geben Sie Ihren Benutzernamen und Ihr Passwort ein, um sich an der Website anzumelden.