Diabetische Nephropathie Anzeichen früh erkennen und Folgeerkrankungen vermeiden
 Als entscheidende Kriterien gelten das Stadium der Nierenerkrankung, das Vorhandensein und der Schweregrad von Begleiterkrankungen sowie das Patientenalter.
© Crystal light – stock.adobe.com
Als entscheidende Kriterien gelten das Stadium der Nierenerkrankung, das Vorhandensein und der Schweregrad von Begleiterkrankungen sowie das Patientenalter.
© Crystal light – stock.adobe.com
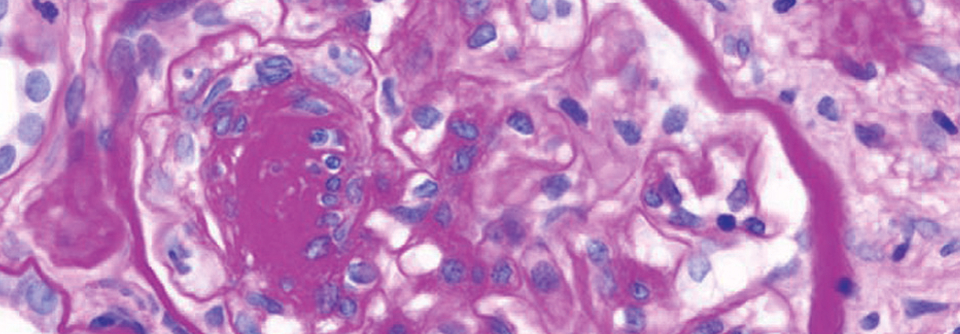
Die diabetische Nephropathie zählt zu den häufigsten Ursachen für chronische Nierenerkrankungen und Nierenversagen. Schätzungsweise 40 % aller Patienten mit Typ-2-Diabetes sind betroffen, die Hälfte von ihnen in einem höheren Stadium 3 oder 4, berichten Prof. Dr. Radica Alicic von der University of Washington, Spokane, und Prof. Dr. Susanne Nicholas von der University of California, Los Angeles.
Die Erkrankung wird definiert durch eine mindestens drei Monate andauernde Albuminurie und/oder durch die dauerhafte Abnahme der geschätzten glomerulären Filtrationsrate (eGFR). Die Albuminurie lässt sich am besten anhand des Albumin-Kreatinin-Quotienten im Urin (UACR) erkennen, vorzugsweise im Morgenurin. Maßgeblich für die Bestimmung der eGFR ist die Cystatin-C-Konzentration im Serum bzw. das Serumkreatinin. Zur Berechnung empfiehlt sich die Formel der Chronic Kidney Disease Epidemiology Collaboration (CKD-EPI).
Hilfe vom Spezialisten
In folgenden Fällen wird dringend die Überweisung an einen Nephrologen empfohlen:
- eGFR < 30 ml/min pro 1,73 m m²
- signifikante Albuminurie (UACR ≥ 300 mg/g)
- Progression der Nierenerkrankung in ein höheres Stadium
- abrupte, anhaltende Abnahme der eGFR > 5 ml/min pro 1,73 m² pro Jahr
Regelmäßig auf Albuminurie prüfen und GFR messen
Eine diabetische Nephropathie verläuft meist bis zum fortgeschrittenen Stadium asymptomatisch. Deshalb sollten bei allen Patienten mit neu diagnostiziertem Typ-2-Diabetes vorsorglich die eGFR und der UACR gemessen werden – zum Zeitpunkt der Erstdiagnose und danach jährlich. Bei Personen mit Typ-1-Diabetes sollte die Untersuchung innerhalb von fünf Jahren nach der Diagnose durchgeführt werden. Häufigere Tests sind bei einem UACR-Wert > 300 mg/g oder einer eGFR zwischen 30 und 60 ml/min pro 1,73 m² angezeigt. Eine Wiederholung der Tests ist auch dann zu empfehlen, wenn sich der klinische Zustand oder die Medikation ändern.
Bei Erstdiagnose einer Nierenerkrankung empfiehlt sich eine sorgfältige medizinische und familiäre Anamnese, um möglichen anderen Ursachen auf die Spur zu kommen. Dazu gehören u.a.:
- polyzystische Nierenerkrankungen
- chronische Infektionen (z.B. HIV, Hepatitis C)
- Autoimmunerkrankungen (wie systemischer Lupus erythematodes, Vaskulitis)
- bösartige Neubildungen (z.B. Lymphome, Myelome, solide Tumoren)
- akute Verletzungen der Nieren
- häufige Infektionen
- Toxinexposition
Patienten mit diabetischer Nephropathie sollte eine gesunde Ernährungsweise nahegelegt werden, die einen hohen Anteil an Gemüse, pflanzlichen Proteinen, Vollkornprodukten, ungesättigten Fettsäuren, Ballaststoffen und Nüssen enthält. Die Aufnahme von Natriumchlorid ist auf weniger als 5 g/d zu reduzieren (entsprechend < 2 g bzw. 90 mmol Natrium/d). Die empfohlene Proteinzufuhr für nicht-dialysepflichtige Patienten liegt bei etwa 0,8 g/kg pro Tag. Darüber hinaus wird Betroffenen geraten, sich 150 Minuten pro Woche in moderater Weise körperlich zu betätigen und gegebenenfalls das Rauchen einzustellen.
Ein erfolgreiches Management von Patienten mit diabetischer Nephropathie erfordert neben der Behandlung der Hyperglykämie auch eine medikamentöse Einstellung des Blutdrucks. Dafür geeignet sind ACE-Hemmer oder Angiotensin-Rezeptorblocker. Zudem ist mit Statinen und/oder Ezetimib ggf. eine Lipidsenkung anzustreben.
Die Blutzuckerziele sind bei Typ-2-Diabetes individuell festzulegen. Als entscheidende Kriterien gelten dabei das Stadium der Nierenerkrankung, das Vorhandensein und der Schweregrad von Begleiterkrankungen sowie das Patientenalter. In der Regel ist bei den meisten Diabetikern ein HbA1c < 7,0 % anzustreben. Für Patienten mit geringem Hypoglykämierisiko und ohne Begleiterkrankungen liegen die Zielwerte bei < 6,5 %, für ältere und multimorbide Patienten oder solche mit fortgeschrittener diabetischer Nephropathie bei < 8,0 %.
Bei hohem Risiko für bzw. bereits bestehenden Herz-Kreislauf- oder Nierenerkrankungen können SGLT2-Hemmer oder GLP1-Rezeptoragonisten als Erstlinientherapie eingesetzt werden – auch zusätzlich zu Metformin. Als SGLT2-Hemmer mit nachgewiesenem Nutzen für die Nierenfunktion haben sich z.B. Canagliflozin und Dapagliflozin erwiesen. Sie sind Mittel der Wahl bei einem Großteil der Patienten mit einer eGFR < 60 ml/min pro 1,73 m² ohne Albuminurie sowie für Patienten mit einer Albuminurie von ≥ 200 mg/g.
Glutide bevorzugt bei eGFR < 20 ml/min pro 1,73 m²
Besteht eine Kontraindikation oder Unverträglichkeit von SGLT2-Hemmern, können alternativ GLP1-Rezeptoragonisten zum Einsatz kommen. Empfohlen werden Dulaglutid oder Semaglutid für die wöchentliche oder Liraglutid für die tägliche Anwendung. Bei einer eGFR < 20 ml/min pro 1,73 m² sind GLP1-Rezeptoragonisten die bevorzugte Therapieoption.
Quelle: Alicic R, Nicholas SB. Mayo Clin Proc 2022; 97: 1904-1919; doi: 10.1016/j.mayocp.2022.05.003