Tumornotfälle Onkologische Blaulicht-Patient:innen
 Häufig können auch Krebserkrankungen zu akuten Notfallsituationen für Patient:innen führen.
© EKH-Pictures – stock.adobe.com
Häufig können auch Krebserkrankungen zu akuten Notfallsituationen für Patient:innen führen.
© EKH-Pictures – stock.adobe.com
Tumorbedingte Notfälle können durch die Neoplasie selbst, Metastasen oder Therapeutika ausgelöst werden. Dabei widersprechen sich Notfall und geeignete Antitumortherapie bzw. deren Weiterführung nicht, betonte Dr. Kai-Martin Thoms, Universitätsmedizin Göttingen. Man sollte aber wissen, wie man in diesen Situationen reagiert.
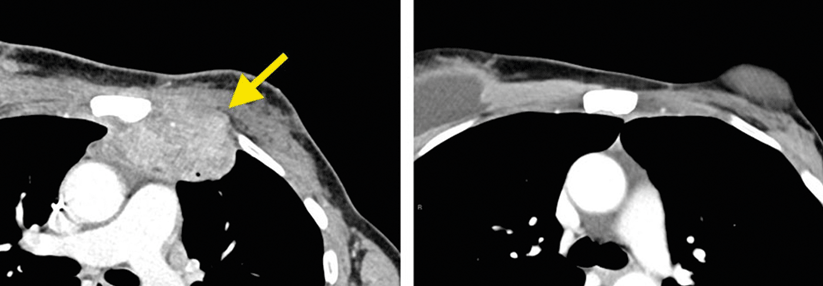
Ein häufiger malignombedingter Notfall ist das obere Vena-cava-superior-Syndrom (OVCS). Dabei komprimiert oder infiltriert Tumormasse das Gefäß und es kommt zur Stauung der oberen Hohlvene samt venöser Rückflussstörung. Weitere Ursachen des OVCS sind malignomassoziierte Thrombosen oder entzündliche Prozesse. Folgen umfassen u.a. Ödeme an Kopf, Hals und Armen sowie sichtbar erweiterte Hals- und Thoraxvenen, erläuterte Dr. Thoms. Zyanose und Larynx- bzw. Pharynxödem mit Husten, Dyspnoe, Stridor etc. gehören ebenso zu den Begleiterscheinungen wie Hirnödeme. Meist gilt bereits die Klinik als wegweisend für das OVCS, in manchen Fällen braucht es Bildgebung (CT) oder Biopsie.
Mögliche Therapieoptionen sind: Notfallradiatio, systemische Antitumortherapie oder operative Maßnahmen wie Stent und Resektion. Zudem sollte man symptomatisch behandeln (Diuretika, Steroide, Lagerung) und über eine eventuell nötige Antikoagulation nachdenken.
Bei etwa 5 % der Menschen mit fortgeschrittenem malignem Melanom kommt es zum malignen spinalen Kompressionssyndrom (MSCS), wenn vertebrogene Tumoren oder Metastasen auf Rückenmark oder Spinalwurzel drücken. Patient:innen müssen für das Risiko sensibilisiert werden, damit sie bei neurologischen Ausfällen unverzüglich ärztliche Hilfe suchen, betonte der Referent. Dazu gehören motorische Schwäche bis zur Gehunfähigkeit, Harnverhalt und Stuhlinkontinenz. Zusätzlich kann sich das MSCS auch über massive Schmerzen äußern.
Erhöhten Hirndruck mittels MRT abklären
Als Diagnose-Goldstandard gilt die MRT. Die Therapie schließt sich aufgrund der drohenden irreversiblen Schäden unmittelbar an. Zur Auswahl stehen Kortison, um Ödem und Tumormasse zu reduzieren, Bestrahlung, Dekompressionschirurgie und als Add-on eine medikamentöse Tumortherapie.
Kopfschmerzen, fokal-neurologische Defizite oder Krampfanfälle sprechen für zerebrale Raumforderungen. Meist drücken Metastasen oder perifokale Ödeme auf die Hirnsubstanz. Der intrakranielle Druck kann auch durch tumorbedingte Liquorabflussstörungen erhöht werden. Weitere Zeichen für erhöhten Hirndruck sind Persönlichkeitsveränderungen, schwankende Vigilanz oder Ataxie. Übelkeit, Erbrechen oder Cephalgien indizieren den akuten Notfall.
Die MRT gilt als Bildgebung der Wahl, in der Akutsituation reicht i.d.R. die Schädel-CT, erklärte der Palliativmediziner. Hinzu kommt die Spiegelung des Augenhintergrunds, um eine Stauungspapille nicht zu übersehen. Insbesondere bei der Meningeosis neoplastica sind außerdem Liquorpunktionen indiziert. In der Akutsituation bewertete Dr. Thoms die Kortisongabe als essenziell, ggf. hilft eine Mannitol-Infusion. Weitere Optionen umfassen operative Dekompression oder Resektion, Bestrahlung und Radiochirurgie sowie eine medikamentöse Tumortherapie.
Tumorassoziierte Elektrolytstörungen entstehen direkt durch die Krebserkrankung oder als Folge deren Therapie. Eine Hyponatriämie droht bei Erbrechen, Diarrhö oder verminderter Flüssigkeitsaufnahme. Auch eine tumor- oder chemobedingte (v.a. Cisplatin) Störung der ADH-Sekretion sind als Ursache denkbar. Es kann ausreichen, den Auslöser zu beseitigen. Ansonsten muss langsam Natrium supplementiert werden.
Hyperkalziämien z.B. durch osteolytische Knochenmetastasen, PTHrP-induzierende Malignome, calcitriolproduzierende Lymphome oder eine ektope Parathormon-Sekretion treten bei ca. jedem bzw. jeder vierten Krebsbetroffenen auf. Ein leichter Kalziumüberschuss bleibt in der Regel noch asymptomatisch. Zu den ersten Symptomen gehören Müdigkeit, Polyurie und Polydipsie, so der Spezialist. Steigt der Kalziumspiegel weiter an, drohen lebensbedrohliche gastrointestinale, renale, neurologische und kardiale Probleme.
Neben der adäquaten Tumorbehandlung gibt es verschiedene Behandlungsansätze: Kortison und Bisphosphonate hemmen beispielsweise die Kalziummobilisierung aus dem Knochen, Schleifendiuretika die Ausscheidung von Kalzium über den Urin. Im Fall von lebensbedrohlichen Komplikationen kann eine Akutdialyse die Situation entschärfen.
Während einer zytoreduktiven Therapie oder bei hochproliferativen Krebserkrankungen mit hohem Zellumsatz droht durch den Zellzerfall kurzfristig ein akutes Tumorlysesyndrom. Dabei steigen die Konzentrationen von Nukleinsäuren, Kalium und Phosphat dramatisch an, was die Nieren an ihr Limit treibt. In der Folge kommt es zu Elektrolytentgleisungen, die Nukleinsäure wird in Harnsäure umgewandelt und kristallisiert in verschiedenen Geweben aus. Passiert dies in den Nierentubuli, droht ein akutes Nierenversagen.
Entsteht ein Tumorlysesyndrom, kann man die Flüssigkeitszufuhr steigern, Diuretika einsetzen oder über Allopurinol die Harnsäure verstärkt in Lösung bringen. Eine Akutdialyse normalisiert potenziell kurzfristig die Elektrolyte.
Dr. Thoms betonte, an Blutungsnotfälle zu denken. Sie sind für die Patient:innen und Angehörige besonders belastend und können in verschiedenen Szenarien auftreten:
- nach außen sichtbare Wundblutungen wie beim Plattenepithelkarzinom oder malignem Melanom, aber auch bei Arrosion der A. carotis durch Lymphknotenmetastasen
- innere Blutungen in Hohlorgane und dritte Räume, die zu Organkompressionen oder hämorrhagischem Schock führen
- innere Blutungen in parenchymatöse Organe, die mit einer Kompression einhergehen (z.B. zerebrale Einblutung beim malignen Melanom)
Natürlich seien bei Blutungen auch die Begleitumstände wichtig, um den Handlungsbedarf abschätzen zu können. Handelt es sich um eine okkulte Blutung oder den akut letalen Notfall, ist die Gerinnung gestört, befindet sich die Patientin oder der Patient im kurativen oder palliativen Setting? „Beim Melanom sind alle Formen möglich“, betonte Prof. Dr. Bernd Alt-Epping vom Universitätsklinikum Heidelberg.
Blutende Palliativpatient:innen zu Hause
Die offene Kommunikation über Maßnahmen ist das A und O. Zudem sollten Angehörige für den Fall der Fälle vorbereitet sein, um die Situation weniger traumatisch und aushaltbarer zu machen. Zur akuten „Ausrüstung“ gehören:
- dunkle Handtücher, dadurch wirkt die Blutung weniger blutig
- sedierende Medikation, aufgezogen im Kühlschrank deponiert
- eine 24/7 erreichbare Notfallnummer
- schriftlich fixierter Ablaufplan für den Notfall, z.B. dem Worst-Case-Szenario bei eindeutig lebensbeendender Blutung: 1. dunkle Handtücher auflegen, 2. Midazolam verabreichen (buccal/nasal), 3. Notfallnummer anrufen, 4. Patient:in nicht alleine lassen
Sickerblutung im Blick haben
Nicht nur arterielle Blutungen bringen Patient:innen in Lebensgefahr. Bei einem Tropfen Blut (≅ 50 µl) alle drei Sekunden kommt man über 24 h hochgerechnet bereits auf fast 1,5 l Blut. Verliert man einen Tropfen pro Sekunde fehlen innerhalb von 24 h mehr als 4 l.
Entsprechend divers gestaltet sich die Therapie. Konservativ lassen sich z.B. Antikoagulation oder VEGF-Antikörper pausieren bzw. Antifibrinolytika, Vasokonstriktoren oder Hämostyptika einsetzen. Zudem gilt es, auf atraumatische Verbandswechsel zu achten.
Gewissenhaftes Abwägen für oder gegen Therapie
Man kann auch hämotherapeutisch über eine Erythrozyten- oder Thrombozyten-Substitution sowie die Gabe von aktivierten Gerinnungsfaktoren aktiv werden. Schlussendlich besteht die Option, die Blutung operativ bzw. endoskopisch zu stoppen, z.B. mit dem Argon-Plasma-Brenner, Zeolith-Pulver oder anhand von Clips.
Bei Palliativpatient:innen gilt es abzuwägen, ob es sich um eine lebensbeendende Blutung handelt, die dann für Patientin bzw. Patient und Angehörige so atraumatisch wie möglich gestaltet werden sollte (s. Kasten) oder ob man sich bei einer nicht unmittelbar lebensbedrohlichen Blutung für eine Therapie entscheidet.
Quelle:
Thoms KM, Alt-Epping B. 32. Deutsche Hautkrebskongress; Sitzung „Palliativmedizin und Supportivtherapie“