Autoimmunpankreatitis oder Tumor? Raumforderung der Bauchspeicheldrüse stets penibel abklären
 Eine Raumforderung der Bauchspeicheldrüse muss konsequent abgeklärt werden.
© Jo Panuwat D – stock.adobe.com
Eine Raumforderung der Bauchspeicheldrüse muss konsequent abgeklärt werden.
© Jo Panuwat D – stock.adobe.com
Es ist typisch für die autoimmune Pankreatitis (AIP), dass sie ein Malignom imitiert. Bis zum Beweis des Gegenteils müsse daher jede Raumforderung der Bauchspeicheldrüse als malignomsuspekt angesehen und konsequent abgeklärt werden, betonte PD Dr. Georg Beyer vom Pankreaszentrum der Ludwig-Maximilians-Universität München. Schließlich ist die Inzidenz der Autoimmunpankreatitis zehnfach niedriger als die des Pankreaskarzinoms. An die AIP denken sollte man bei entsprechenden Symptomen aber immer, empfahl er.
Die autoimmunbedingte Entzündung der Bauchspeicheldrüse präsentiert sich selten wie eine akute Pankreatitis, eher schon wie ein Malignom mit Gewichtsverlust und diffusen, leichten Oberbauchschmerzen. Gegebenenfalls kommt ein schmerzloser Ikterus hinzu. Klinik und Anamnese helfen nur bedingt bei der Einordnung. Es gibt Hinweise, dass die AIP bei beruflicher Exposition mit Lösungsmitteln, Industriestaub, Farben, Lacken, Ölen etc. gehäuft auftritt.
Die Leitlinie Pankreatitis empfiehlt, die Diagnose der Autoimmunpankreatitis anhand der Internationalen Konsensuskriterien zu stellen. Darin enthalten sind fünf Hauptmerkmale: Bildgebung, Serologie, Histologie, weitere Organbeteiligungen und Ansprechen auf systemische Steroidmedikation. Die IgG4-Serumwerte allein können die Diagnose einer AIP nicht sicher ein- oder ausschließen. Beim Typ 1 der Erkrankung finden sich bei mehr als 60 % der Patienten Serum-IgG4-Spiegel von > 135 mg/dl, beim Typ 2 bei weniger als 20 %.
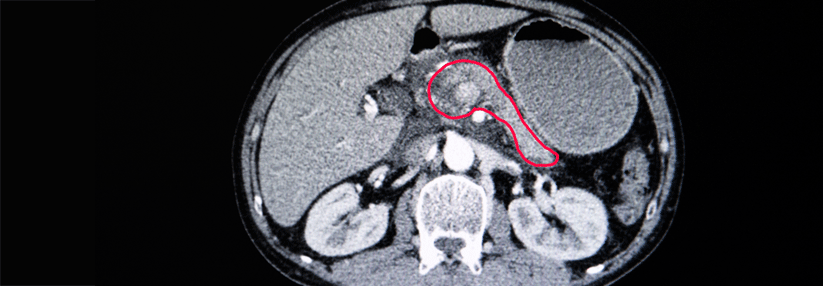
In der Bildgebung zeigt sich oft eine diffuse, wurstartige Schwellung. Die Kontrastmittelaufnahme ist kapselartig, das Anfluten des Kontrastmittels ist in der CT und der MRT verspätet. Hinweisend können eine längere oder mehrere kürzere Stenosen des Pankreasgangs mit dennoch sichtbaren Seitengängen sein. Bei Verdacht auf AIP sollte immer nach IgG4-assoziierten Erkrankungen auch in anderen Organen gesucht werden.
Für die Diagnose ist der histologische Nachweis erforderlich, wobei zwischen einer lymphoplasmazellulären sklerosierenden Pankreatitis (auch als Typ-1-Autoimmunpankreatitis bezeichnet) und einer idiopathischen gangzentrierten Pankreatitis (auch Typ-2-Autoimmunpankreatitis) unterschieden wird. Eine Alternative zur Pankreasbiopsie ist die Probennahme an der Papilla vateri. Bei autoimmuner Pankreatitis weist ein großer Teil der Patienten in diesem Biopsat eine hohe Zahl von IgG4-positiven Plasmazellen auf (> 10 pro Hauptgesichtsfeld).
Bei starkem Verdacht auf autoimmune Pankreatitis kann ein Steroidversuch unternommen werden, denn die Erkrankung spricht gut auf eine Kortikoidtherapie an, erläuterte Dr. Beyer. Das Therapieansprechen wird vier bis sechs Wochen nach Therapiebeginn per Bildgebung und Laboruntersuchung überprüft. Bei Nichtansprechen muss die Differenzialdiagnose eines Karzinoms erneut ausgeschlossen werden.
Eine akute Pankreatitis unklarer Ursache sollte aber nicht ex juvantibus mit Steroiden behandelt werden, sagte Dr. Beyer. Eine Besserung innerhalb von Wochen entspricht meist dem natürlichen Verlauf der Erkrankung. Ohne weitere Anhaltspunkte auf eine autoimmune Pankreatitis ist ein Heilerfolg nach Steroidgabe daher nicht beweisend.
Quelle: Kongressbericht