Frozen Shoulder Von Kältepack bis Kapseldehnung
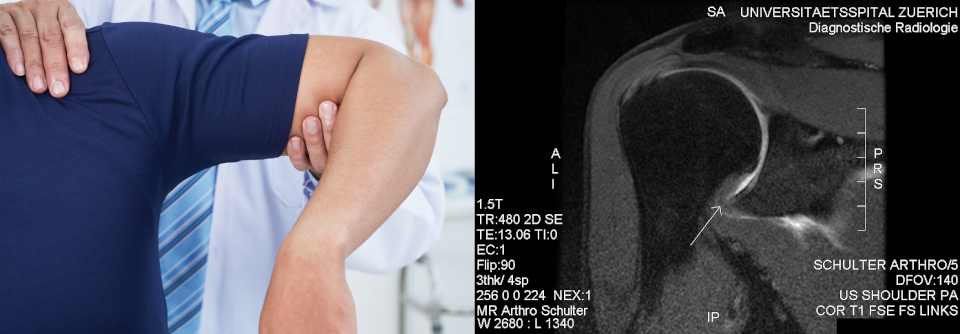 Bei der Frozen Shoulder verdickt die Gelenkkapsel am Recessus axillaris (links). Die Physiotherapie muss an den Verlauf angepasst werden: Dehnübungen sind ab der adhäsiven Phase erlaubt, Krafttraining gegen Widerstand ab der Auflösungsphase.
© DragonImages – stock.adobe.com, wikimedia/RSatUSZ
Bei der Frozen Shoulder verdickt die Gelenkkapsel am Recessus axillaris (links). Die Physiotherapie muss an den Verlauf angepasst werden: Dehnübungen sind ab der adhäsiven Phase erlaubt, Krafttraining gegen Widerstand ab der Auflösungsphase.
© DragonImages – stock.adobe.com, wikimedia/RSatUSZ
Im Rahmen der Frozen Shoulder verdickt, fibrosiert und kontrahiert die Gelenkkapsel, was zu einer (vorübergehenden) Versteifung des Schultergelenks führt. Sie entwickelt sich vorwiegend zwischen dem 40. und 60. Lebensjahr, bei Frauen etwas häufiger. Ein deutlicher Risikofaktor ist Diabetes mit einem Lebenszeitrisiko von 10–20 %. Für eine Verbindung mit anderen Vorerkrankungen wie Hypothyreose, Hypercholesterinämie und Herzerkrankungen gibt es dagegen nur unzureichende Belege.
Bei der Anamnese berichten die Patienten in der Regel von akut einsetzenden Schulterschmerzen, oft anterolateral beginnend und auch nachts auftretend. Gelegentlich ging den Schmerzen eine minimale Verletzung voraus, schreiben Marta Karbowiak vom Royal Hampshire County Hospital in Winchester und Kollegen.
Maximal 30° Außenrotation beim passiven Durchbewegen
Die Diagnose erfolgt im Wesentlichen klinisch. Charakteristisch ist bei der körperlichen Untersuchung eine auch schmerzbedingte eingeschränkte Beweglichkeit des Gelenks. Bei passivem Durchbewegen schaffen die „eingefrorenen“ Patienten eine Außenrotation von maximal 30° und ein Anheben des Arms maximal in einem 100°-Winkel. Ist die hintere Kapsel stärker betroffen als die vordere, besteht auch eine verminderte Innenrotation.
Um arthrotische Veränderungen im Glenohumeralgelenk nachzuweisen, reichen meist Standardröntgenaufnahmen. Abhängig von Klinik und eventuell vermuteten Differenzialdiagnosen wären bei als bildgebende Verfahren auch Sonographie oder MRT denkbar.
Das Beschwerdebild ist variabel. Als häufigster gemeinsamer Befund gilt der nächtliche Schmerz, der erhebliche Schlafstörungen verursachen kann. Viele Patienten spüren zudem ein „Ruckeln“ bei der Bewegung, das mit Schmerzen einhergeht. Aufgrund der Häufigkeit lassen sich grob drei aufeinanderfolgende Phasen beschrieben, aber Achtung: Nicht alle Kranken zeigen exakt diesen Verlauf:
- Freezing: Proliferationsphase, mit der die Versteifung des Gelenks beginnt. Sie ist verbunden mit progredientem Schmerz, der sich bei Bewegung zusätzlich verstärkt.
- Frozen: Adhäsive Phase, in der die Versteifung zu- und der Schmerz gleichzeitig abnimmt. Die Beweglichkeit, insbesondere die Außenrotation, wird immer schlechter.
- Thawing: Auflösungsphase, während der die Schulter allmählich wieder „auftaut“ und die Beweglichkeit Stück für Stück zurückkehrt.
Differenzialdiagnostisch kommen bei einer Frozen Shoulder u.a. eine septische Arthritis oder rheumatologisch-inflammatorische Erkrankungen infrage. Allerdings können Krankheitsbeginn und Klinik z.B. einzelne oder mehrere geschwollende Gelenke und systemische Beschwerden bei der Abgrenzung helfen. Hat der Patient eine Läsion der Rotatorenmanschette, bleibt die passive Außenrotation erhalten, Schulterdislokationen folgen in der Regel einem Trauma und sind typischerweise durch die Deformität mit bloßem Auge gut zu erkennen.
Rezidive sind selten, eher friert die Gegenseite ein
Unabhängig von einer Therapie berichten Patienten immer wieder, dass sich ihre Beschwerden gebessert haben, daher wird die Frozen Shoulder in der Regel als selbst-limitierend angesehen. Allerdings kann das etwa ein bis drei Jahre dauern. Studien zeigten zudem, dass die Beweglichkeit bei 40–50 % der Patienten auch nach fünf bis zehn Jahren noch nicht vollständig wiederhergestellt war, funktionelle Einschränkungen behielten etwa 7 % zurück. Rezidive sind glücklicherweise sehr selten, allerdings kann es passieren, dass später die Gegenseite „einfriert“.
Welche therapeutischen Optionen gibt es? In erster Linie bieten sich für das Management einfache Hilfsmittel an, z.B. Kissen, um die Schlafposition angenehmer zu gestalten, Wärme- oder Kältepacks und Analgetika (OTC-Präparate). Die Patienten sollten den Arm bewegen, so weit es die Schmerzen zulassen. Zusätzliche muskuloskelettale Beschwerden, die durch die Versteifung entstehen wie Genick- oder Rückenschmerzen, lassen sich via Physiotherapie bessern. Insbesondere am Anfang kann der Patient auch selbst zu Hause z.B. leichte Dehn- oder Pendelübungen probieren.
Eine strukturierte Physiotherapie für die Frozen Shoulder sollte erst erfolgen, wenn sich die anfänglichen Schmerzen weitgehend gelegt haben (Frozen-Phase). Sie umfasst Dehnungsübungen, Krafttraining, ab der „Thawing Phase“ auch gegen Widerstand sowie Bewegungsübungen, Massagen und Triggerpunkt-Therapie. Als Therapiedauer werden initial zwölf Wochen empfohlen.
Eingeschränkte Beweglichkeit und Schmerz lassen sich mit intraartikulären Steroidinjektionen behandeln. Die Kombination mit einer Physiotherapie scheint der reinen Injektionstherapie, was die kurzfristige verbesserte Beweglichkeit angeht, überlegen. Vergleicht man intraartikuläre und subakromiale Injektionen, sind erstere mit einer besseren Schmerzlinderung verbunden.
Es bleiben auch invasivere Optionen. So kann man unter Lokalanästhesie oder in Vollnarkose die steife kontrahierte Gelenkkapsel entlasten (arthroskopische Kapsellösung) oder über eine Mobilisierung der Schulter durch den Chirurgen die Kapsel dehnen (bzw. einreißen).
Diabetiker sprechen auf Therapie schlechter an
Bisher konnte auch die aktuellste Studie (FROST) nicht herausfinden, welche der Therapien den anderen klinisch überlegen ist – ein großes Problem dabei ist vor allem die Unterscheidung zwischen Therapiewirkung und der therapieunabhängigen Verbesserung. In den ersten Monaten schien Physio plus Injektionen überlegen. Nach einem Jahr lieferte die Kapsellösung das beste funktionale Outcome, allerdings war dieser Eingriff von allen am risikoreichsten. Die Mobilisierung schien zumindest was die Kosteneffektivität betraf zu punkten. Generell aufpassen sollte man allerdings bei Diabetikern: Sie sprechen insgesamt schlechter auf Therapien wie die Mobilisierung unter Anästhesie an und Steroidinjektionen können die Blutzuckerkontrolle beeinträchtigen.
Eine neue Therapieform (daher im FROST-Vergleich nicht berücksichtigt) – ist die Hydrodilatation. Dabei wird dem Patienten im klinischen Setting Flüssigkeit, meist ein Gemisch aus 0,9%igem Kochsalz, Lokalanästhetikum und Kortikoid, in das Schultergelenk gespritzt. So sollen sich die Verklebungen des Kapselgewebes lösen und Schmerz bessern. Nach einer aktuellen Metaanalyse erreicht aber auch dieses Verfahren hinsichtlich des klinischen Outcomes bisher keine eindeutig überzeugenden Erfolge.
Quelle: Karbowiak M et al. BMJ 2022; 377: e068547; DOI: 10.1136/bmj-2021068547