Posteriore reversible Enzephalopathie Wenn Hypertonie aufs Hinterhaupt schlägt
 Besonders gefährdet sind Schwangere
mit einer Präeklampsie.
© interstid – stock.adobe.com
Besonders gefährdet sind Schwangere
mit einer Präeklampsie.
© interstid – stock.adobe.com
Rund einer von 100 Patienten mit einer Nierenerkrankung im Endstadium entwickelt ein posteriores reversibles Enzephalopathie-Syndroms (PRES). Auch der systemische Lupus erythematodes sowie Organtransplantationen scheinen dafür zu prädestinieren. Die Auswirkungen reichen klinisch von einer leichten Verwirrtheit bis zum Koma. Viele Patienten leiden an diffusen, dumpfen Kopfschmerzen, die sich allmählich entwickeln. Sie können aber auch wie ein Donnerschlag auftreten, schreibt Prof. Dr. Romergryko Geocadin von der Johns Hopkins University in Baltimore.
In einer retrospektiven Fallserie mit mehr als 600 Patienten manifestierte sich das PRES in 50 % der Fälle mit einem Krampfanfall. Ein Fünftel der Patienten fiel initial durch eine Beeinträchtigung des Seh- oder Sprechvermögens auf.
Epileptische Anfälle und Sehstörungen sind häufig
Das Syndrom kann akut oder chronisch verlaufen. Zwei Drittel der Betroffenen entwickeln epileptische Anfälle mit möglicher Progredienz zum Status epilepticus. Häufig kommt es zu Sehstörungen mit Neglect, Halluzinationen oder sogar Erblindung.
Das PRES tritt typischerweise bei Patienten mit einer akuten, schweren Hypertonie auf oder bei einer mäßigen, aber akuten Blutdruckerhöhung, die außerhalb des individuell gewohnten Bereichs liegt. Die Pathogenese ist noch nicht vollständig geklärt. Vermutet wird, dass die Blutdruckschwankungen die Blut-Hirn-Schranke schädigen. Daneben können auch verschiedene Medikamente und toxische Wirkstoffe, vor allem Chemotherapeutika und Immunsuppressiva, ein PRES auslösen. Als Zwischenschritt wird in solch einem Fall von einer endothelialen Dysfunktion ausgegangen.
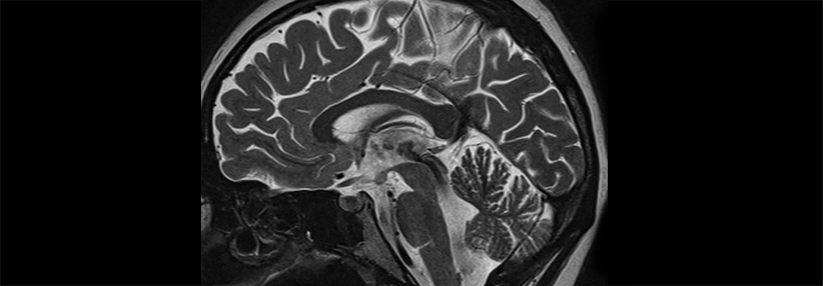
Für den Nachweis des Syndroms spielt die zerebrale Bildgebung eine entscheidende Rolle. Die MRT ist der CT überlegen, da sie die typischen Veränderungen – vasogene Ödeme in der weißen Hirnsubstanz – auffälliger darstellt. Häufig bilden sich die Ödeme bilateral in den Okzipitallappen, in Einzelfällen aber auch einseitig oder in der grauen Hirnsubstanz. Ein atypischer Befund ist ebenfalls möglich. Selten droht eine transtentorielle Einklemmung infolge des Verdrängungseffekts.
Über Bildgebung, Labor und Liquordiagnostik abklären
Zu den Differenzialdiagnosen des PRES zählen Schlaganfälle (v.a. in der hinteren Zirkulation), zentralnervöse Infektionen, demyelinisierende Erkrankungen, Hirntumoren und toxisch bedingte Schäden. Zur Abklärung empfiehlt Prof. Geocadin eine Kombination von Bildgebung, Labortests (Blut, Urin) und Liquordiagnostik. Besonders wichtig ist dies bei Patienten mit stark oder plötzlich erhöhten Blutdruckwerten und jenen, die potenziell auslösende Medikamente einnehmen.
PRES und Eklampsie
Bei Schwangeren, die an einer Präeklampsie oder Eklampsie leiden, ist das PRES besonders häufig. Die Diagnose basiert auch bei ihnen auf den typischen klinischen Veränderungen und Bildgebungsbefunden. Zu den besonderen Differenzialdiagnosen zählen zerebrale Venenthrombosen und das reversible zerebrale Vasokonstriktionssyndrom (RCVS). Zur Therapie von Hypertonie und Krampfanfällen eignet sich die intravenöse Applikation von Magnesiumsulfat. In schweren Fällen kann der erhöhte Blutdruck eventuell durch intravenöses Hydralazin oder Labetalol gesenkt werden.
Erfolgt eine umgehende Ursachenkontrolle und Behandlung, besteht die Chance auf eine vollständige Rückbildung. Selbst PRES-Patienten im Koma haben mit der richtigen Therapie eine gute Prognose. Dabei kommt es vor allem auf die adäquate Blutdrucksenkung und eine gezielte Therapie von Krampfanfällen, Hirnödem und Enzephalopathie an. Auslösende Medikamente müssen gegebenenfalls abgesetzt werden.
Für die Behandlung der Hypertonie gibt es bisher keine etablierten Zielwerte. Einigkeit besteht jedoch dahingehend, dass der systolische Druck in der ersten Stunde nur um maximal 25 % gesenkt werden darf. In den folgenden 24 bis 48 Stunden ist dann eine vorsichtige Normalisierung anzustreben. Empfehlenswert zur Einstellung ist die intravenöse Gabe rasch wirksamer Antihypertensiva.
Bei PRES-Patienten ohne Hypertonie gilt es, relevante Komorbiditäten und andere potenzielle Auslöser zu identifizieren. Besonders häufig tritt die Enzephalopathie im Zusammenhang mit rheumatologischen und autoimmun bedingten Erkrankungen auf.
Immunsuppressiva können das Syndrom verursachen
Unter den auslösenden Pharmaka dominieren Wirkstoffe, die zur Krebsbehandlung oder zur Immunsuppression nach einer Transplantation eingesetzt werden. Unklar ist noch, ob die wegen einer PRES abgesetzten Medikamente später wieder gegeben werden können. In einer Fallserie mit Malignompatienten, die unter einer Chemo- oder Hormontherapie eine reversible Enzephalopathie entwickelten, war dies ohne Rückfall möglich.
Die unter der PRES häufig beobachteten Krampfanfälle haben keine besonderen Kennzeichen, auch die Behandlung ist mit Episoden anderer Genese vergleichbar. Zur Therapie dienen primär Benzodiazepine und bei Bedarf zusätzlich länger wirksame Antikonvulsiva. Trotz der mutmaßlich pathogenetischen Rolle der PRES sollten andere Ursachen wie etwa eine Hyponatriämie ausgeschlossen werden. Die Prognose ist günstig: In einer Studie entwickelten innerhalb von drei Jahren nur 3 % der Patienten erneute Krampfanfälle, 1 % erkrankte an einer Epilepsie.
Quelle: Geocadin RG; N Engl J Med 2023; 388: 2171-2178; DOI: 10.1056/NEJMra2114482