Wie man Symptomlast und Exazerbationen reduziert
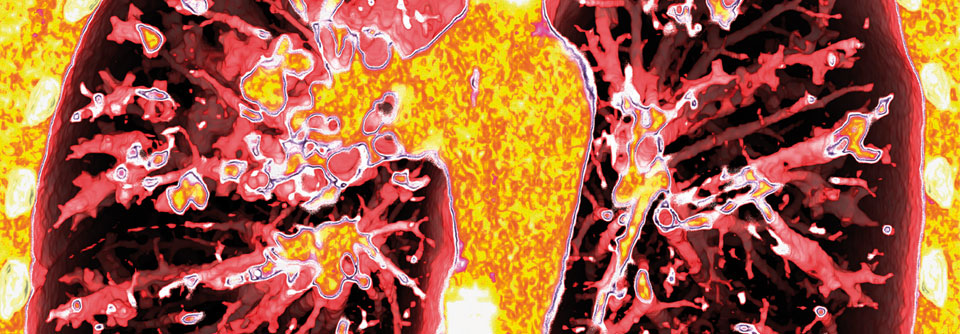 Bronchiektasen können nach Infektionen auftreten oder infolge anderer Lungenkrankheiten.
© Science Photo Library/VSEVOLOD ZVIRYK
Bronchiektasen können nach Infektionen auftreten oder infolge anderer Lungenkrankheiten.
© Science Photo Library/VSEVOLOD ZVIRYK
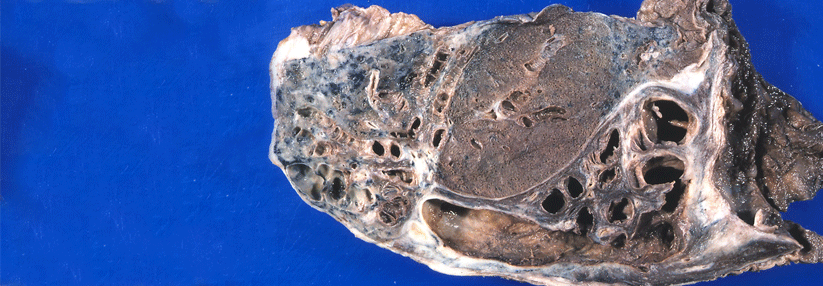
Den einen typischen Bronchiektasiepatienten gibt es nicht, das Krankheitsbild ist sehr heterogen und hat eine Reihe unterschiedlicher Ursachen. Die permanenten Aussackungen können z.B. nach Infektionen auftreten oder als Folge anderer Lungenerkrankungen (Asthma, COPD etc.). Auch inflammatorische, allergische und autoimmunologische Prozesse kommen als Auslöser in Betracht, ebenso kongenitale, genetische und strukturelle Anomalien des Atemtrakts, so Prof. Dr. James Chalmers von der Universität Dundee und Kollegen. Trotz dieser Vielfalt gibt es vier pathophysiologische Hauptmerkmale, die bei allen Subgruppen zu finden sind: Infektion, Inflammation, mukoziliäre Dysfunktion und strukturelle Lungenschäden.
Bakterien, Viren und Pilze können die Bildung von Bronchiektasen auslösen und zu Exazerbationen führen. Am häufigsten finden sich gramnegative Erreger wie Pseudomonas aeruginosa und Haemophilus influenzae. Durch die Infektion angelockte Entzündungszellen, v.a. neutrophile Granulozyten, sollten die Infektion eigentlich bekämpfen, richten aber in der bronchiektatisch veränderten Lunge eher Schaden an. Genau wie bei anderen chronischen Lungeninfektionen spielen zudem Biofilme, in denen die Bakterien überleben, für die Pathogenese von Bronchiektasen eine wichtige Rolle.
Progredienter Verlust von Elastin und Kollagen
Auch strukturelle Lungenschäden können die bronchialen Aussackungen verursachen – oder in deren Folge auftreten. Als Auslöser kommen z.B. die zystische Fibrose, angeborene Fehlbildungen oder eine primäre Ziliendyskinesie in Betracht, ebenso bronchiale Obstruktionen und Bindegewebserkrankungen. Nicht selten bilden sich die permanenten pulmonalen Veränderungen auch nach Pneumonien, Tuberkulose und anderen Infektionen. Pathophysiologisch kommt es zu einem fortschreitenden Verlust von Elastin und Kollagen.
Die meisten Patienten mit Bronchiektasen leiden unter chronischem produktivem Husten mit erhöhter Sputumviskosität, verstärkter Sekretion und Purulenz. Die Symptomatik verstärkt sich im Zusammenhang mit Exazerbationen. Letztere sind ein wichtiger Prognosefaktor: Patienten, die häufig exazerbieren, müssen öfter stationär behandelt werden und sterben früher.
Zur Abklärung empfehlen die Autoren eine Kombination aus Lungenfunktionsdiagnostik, Sputumkultur und gezielten Untersuchungen auf mögliche Ursachen hin. Obligat sind z.B. Tests auf Immundefizienz und allergische bronchopulmonale Aspergillose, da sich beide anhand der Klinik nicht identifizieren lassen.
Die Therapie richtet sich nach der zugrunde liegenden Ursache. Sie ist darauf ausgelegt, die mukoziliäre Clearance zu verbessern, die Infektion zu kontrollieren und Komplikationen zu verhindern. Übergeordnetes Ziel ist es, die pulmonale Leistung zu erhalten, die Progression zu stoppen, die Lebensqualität zu verbessern sowie Hospitalisierungsrate und Mortalität zu senken.
Die Pharmakotherapie soll insbesondere dazu beitragen, die mukoziliäre Clearance zu verbessern. Denn dadurch werden die Symptome gelindert und die Zahl der Exazerbationen verringert. Geeignet sind schleimlösende Medikamente wie hypertone Kochsalzlösung, N-Acetylcystein und Mannitol.
Ein besonders ausgeprägter Effekt lässt sich mit einer Makrolidtherapie erreichen. Studien haben gezeigt, dass diese Antibiotika die Zahl der Exzerbationen halbieren und die Symptomatik insgesamt verbessern können. Offenbar sind sie bei allen Subgruppen von Bronchiektasiepatienten wirksam, einschließlich derer mit „makrolidresistenten“ Erregern wie P. aeruginosa. Es kommen wahrscheinlich auch nicht-antibiotische Effekte der Makrolide zum Tragen, mutmaßen die Autoren. Unklar ist jedoch der optimale Zeitpunkt für den Therapiebeginn. Zudem weiß man noch nicht, ob die Medikamente nach einer gewissen Zeit abgesetzt werden können und ob sich früher oder später bakterielle Resistenzen ausbilden.
Die inhalative Applikation von Antibiotika wird in den Leitlinien für Patienten mit P. aeruginosa empfohlen, die trotz mukolytischer Therapie mindestens drei Exazerbationen im Jahr erleiden. Die Behandlung mit Aminoglykosiden, Aztreonam, Fluorchinolonen oder Polymyxinen senkt nachweislich die Bakterienkonzentration im Sputum. Allerdings sind Studiendaten zum Erfolg der Therapie uneinheitlich. Einer Metaanalyse zufolge scheinen inhalative Antibiotika zumindest das Exazerbationsrisiko leicht zu senken (Risk Ratio 0,85), insbesondere bei schweren Exazerbationen.
ICS nur für Betroffene mit Asthma oder COPD
Die klinische Erfahrung spricht dafür, dass in vielen Fällen die Symptome insgesamt zurückgehen. Eine Studie mit Aztreonam belegt einen Effekt auf Husten, Sputumvolumen und -farbe, während Atemnot, thorakale Beschwerden und Giemen fortbestanden. Klar ist, dass nicht alle Patienten mit Bronchiektasen auf inhalative Antibiotika ansprechen. Möglicherweise lassen sich die Erfolgsaussichten einer Therapie anhand der bakteriellen Sputumbelastung vorab genauer einschätzen.
ICS werden nur für Bronchiektasiepatienten empfohlen, die gleichzeitig an COPD oder Asthma bronchiale leiden. Allerdings profitieren Patienten mit komorbider COPD hinsichtlich der Exazerbationsrate nur dann, wenn sie eine Eosinophilie aufweisen. Ein übermäßiger ICS-Einsatz sollte bei Bronchiektasen wegen des erhöhten Risikos für Pneumonien und mykobakterielle Infektionen vermieden werden, betonen Prof. Chalmer und Kollegen. Bronchodilatatoren wie Tiotropium können die Lungenfunktion verbessern, haben bei Bronchiektasie aber keinen Einfluss auf Beschwerden und die Exazerbationsrate.
Quelle: Chalmers JD et al. Eur Respir Rev 2023; 32: 230015; DOI: 10.1183/16000617.0015-2023
Falls Sie diesen Medizin Cartoon gerne für Ihr nicht-kommerzielles Projekt oder Ihre Arzt-Homepage nutzen möchten, ist dies möglich: Bitte nennen Sie hierzu jeweils als Copyright den Namen des jeweiligen Cartoonisten, sowie die „MedTriX GmbH“ als Quelle und verlinken Sie zu unserer Seite https://www.medical-tribune.de oder direkt zum Cartoon auf dieser Seite. Bei weiteren Fragen, melden Sie sich gerne bei uns (Kontakt).