SGLT2-Hemmer Auf Herz und Nieren geprüft
 Zuletzt nahm die Inzidenz der diabetischen Nierenerkrankung ab.
© hywards – stock.adobe.com
Zuletzt nahm die Inzidenz der diabetischen Nierenerkrankung ab.
© hywards – stock.adobe.com
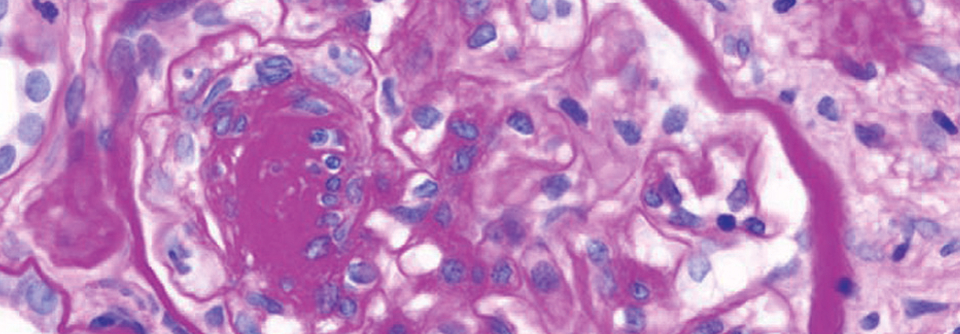
Das Gesicht der diabetischen Nierenerkrankung verändert sich“, sagte Professor Dr. Christoph Wanner von der Universitätsklinik Würzburg. Er stellte die Ergebnisse einer US-amerikanischen Studie vor, deren Autoren Menschen mit diabetischer Nierenerkrankung (DKD) über einen längeren Zeitraum beobachtet hatten.1 Insgesamt ging die Inzidenz der DKD zwischen 1988 und 2014 tendenziell leicht zurück. Daneben traten weniger Albuminurien und Makroalbuminurien auf, erläuterte der Referent. Der Anteil von Menschen mit einer eGFR < 60 ml/min/1,73 m² hingegen stieg im genannten Zeitraum an, was ggf. mit der generell alternden Bevölkerung zu tun haben könnte. Die EMPA-KIDNEY-Studie habe dies adressiert und Patienten mit einer eGFR von 20–45 ml/min/1,73 m2 ohne Albuminurie eingeschlossen. „Das ist ein Segment, das wir noch nicht kennen und in dem wir noch Daten brauchen“, betonte Prof. Wanner. „Wenn diese Studie positiv ausgeht, werden wir Zulassungen bekommen und können mit der Therapie eines SGLT2-Inhibitors eigentlich den gesamten eGFR-Bereich abdecken. Dann würde man mit 20 ml/min/1,73 m2 starten, bis zum Beginn der Dialyse – unabhängig von der Albuminurie.“
Durch metabolischen Switch wird weniger Glukose verbraucht
Der Referent ging weiterhin auf die Wirkweise der Substanzen ein. Bekannt sei, dass sie den intraglomerulären Druck reduzieren, die Einzelnephronhyperfiltration wird geringer.
Neue Hypothesen zum Mechanismus gehen darüber hinaus: Demzufolge findet sich ein metabolischer Switch in den Nieren. Dadurch werde weniger Glukose verbraucht, es komme zu einer vermehrten renalen Glukoneogenese und einem Aufbau des Glykogenspeichers. Kurzkettige freie Fettsäuren und Aminosäuren dienten dabei als Energieträger, wodurch ein Hypometabolismus in der Niere entstehe. Es werde weniger Glukose rückresorbiert und weniger Energie benötigt. Durch diese Prozesse komme es zu einer verminderten oxidativen Phosphorylierung und freien Sauerstoffradikalen, was die Langlebigkeit der Zelle erhöht. Allerdings beruhe diese Annahme auf experimentellen Daten, so Prof. Wanner.
Zusammenfassend verbessere eine Blockade der Glukosereabsorption die Energiebilanz in den Nieren. Die osmotische Diurese und Natriurese vermindern das zirkulatorische Volumen sowie die venöse renale Kongestion bei Herzinsuffizienz. „Wir haben einen Weg von der Hyperfiltration und einem Hypermetabolismus zu Normofiltration und Hypometabolismus“, fasste der Referent zusammen. Das bedinge einen geringeren tubulären Stress. Somit seien die SGLT2-Inhibitoren gute Medikamente für den Nierenschutz, auch für Patienten mit HFrEF* zusätzlich zur RAS-Blockade und Standardtherapie.
* Heart failure with reduced ejection fraction
1. Afkarian M et al. JAMA 2016; 316: 602-610; DOI: 10.1001/jama.2016.10924
Quelle: Diabetes Kongress 2021