Infektionsschutz Praxishygiene bei Tuberkulose
 Sobald bei einem Patienten die Diagnose Tuberkulose gestellt ist, kann man das Infektionsrisiko durch entsprechende Schutzmaßnahmen gut beherrschen.
© iLexx/gettyimages
Sobald bei einem Patienten die Diagnose Tuberkulose gestellt ist, kann man das Infektionsrisiko durch entsprechende Schutzmaßnahmen gut beherrschen.
© iLexx/gettyimages
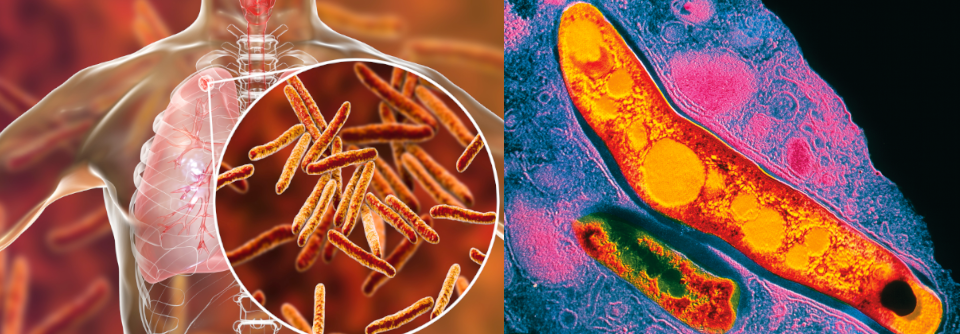
Die Übertragung der Tuberkulose erfolgt fast ausschließlich aerogen. Als ansteckungsfähig gelten nur Patienten, die eine nennenswerte Erregermenge aushusten (offene Tbc). Die Übertragung einer extrapulmonalen Infektion etwa über Eiter oder Urin kommt in der Praxis nur sehr selten vor. Deshalb wird diese Form der Erkrankung als geschlossen eingestuft, schreiben Dr. Peter Witte vom Johannes Wesling Klinikum Minden und Dr. Thorben Witte von der Lungenklinik Heckeshorn Berlin. In Deutschland manifestiert sich die Tbc überwiegend bei im Ausland geborenen Patienten. Ihr Anteil liegt inzwischen bei mehr als 70 %, Tendenz steigend.
Ein globales Problem
Die Tuberkulose ist weltweit nach wie vor eine der zehn häufigsten Todesursachen. Besonders betroffen sind Indien, Indonesien, China, Philippinen, Bangladesh, Nigeria, Pakistan und Südafrika. In diesen Ländern leben zwei Drittel der Tbc-Patienten.
Hygienemaßnahmen können nur greifen, wenn der ansteckende Patient auch mitmacht. Dieser sollte beim Kontakt mit anderen Menschen immer einen Mund-Nasen-Schutz tragen. Außerdem wird die Hustenetikette empfohlen. Dazu gehören die folgenden Schritte:
- niemanden direkt anhusten
- Mund und Nase beim Husten eventuell mit einem Papiertuch bedecken
- expektoriertes Material in einem Abfallbehälter entsorgen
- anschließend die Hände desinfizieren
Medizinisches Personal sollte bei Kontakt mit ansteckungsfähigen Patienten Atemschutzmasken tragen, am besten die Typen FFP2 bzw. N95. Im Fall multiresistenter Erreger werden wegen der mangelnden Therapierbarkeit bei gleicher Infektiosität die noch stärker protektiven FFP3-Masken propagiert.
Eine Übertragung der Tuberkulose über unbelebte Oberflächen ist nicht zu erwarten. Deshalb genügt in der Arztpraxis normalerweise eine Standarddesinfektion. Nur bei besonderer Verschmutzung sollten mykobakterienwirksame Mittel eingesetzt werden.
Bei Patienten mit geschlossener Tuberkulose kann man auf Schutzkittel und Einmalhandschuhe verzichten, sofern kein direkter Kontakt mit kontaminiertem Material (z.B. Wundsekret, Urin) erfolgt. Dies gilt auch bei Patienten mit offener Erkrankung, wenn nur ein Gespräch geführt wird. In solchen Fällen reicht die übliche Händedesinfektion.
Überzieher für Schuhe und Kopfhaube überflüssig
Im Fall eines engeren Kontakts (zum Beispiel bei der Sputuminduktion) sind Handschuhe und spezielle Schutzkittel Pflicht. Letztere sollen eine mykobakterielle Kontamination von Mitarbeitenden und anderen Patienten verhindern. Gefordert werden langärmlige mindestens wasserabweisende Kittel mit Rückenschluss und Abschlussbündchen an den Armen. Sie müssen desinfizierbar sein oder als Einmalprodukt entsorgt werden. Kopfhaube und Schuhüberzieher sind nicht erforderlich.
Beim Umgang mit offen tuberkulösen Patienten sollte das medizinische Personal FFP2-Masken tragen. Außerdem raten die Autoren, Personen mit entsprechendem Verdacht zu Beginn oder am Ende der Sprechstunde einzubestellen, um einen Kontakt mit anderen Patienten zu vermeiden. Am besten werden die Infizierten sofort in einem Raum separiert.
Häufig hat der Erkrankte zum Zeitpunkt der Diagnose bereits mehrfach wegen Symptomen (anhaltender Husten, unbeabsichtigter Gewichtsverlust etc.) den Arzt konsultiert. In solchen Fällen sind in der Regel keine nachträglichen Desinfektionsmaßnahmen erforderlich – weder in der Praxis noch in der Wohnung. Nur wenn Immunsupprimierte und kleine Kinder zum Haushalt gehören, wird eine tuberkulosewirksame Flächendesinfektion empfohlen.
Übertragungswege der Mykobakterien
Die Infektion erfolgt fast ausschließlich durch die Inhalation kleinster erregerhaltiger Bronchialsekret-Tröpfchen (Aerosole < 5 µm). Diese werden z.B. beim Husten, Niesen oder Singen freigesetzt. Die Ansteckungsfähigkeit größerer Tröpfchen ist dagegen gering. Auf unbelebten Flächen sind die Mykobakterien bis zu vier Monate nachweisbar. Die im Sputum eingetrockneten Erreger geraten jedoch nicht in nennenswerter Menge in die Lunge.
Bis zur Diagnose vergehen oft Monate
Die wichtigste Maßnahme gegen die Ansteckungsgefahr ist die frühzeitige Diagnose. Aber gerade damit hapert es noch. In einer niederländischen Studie aus den 90er-Jahren vergingen vom ersten Arztkontakt wegen typischer Symptome bis zum Nachweis im Mittel 2,5 Monate. Dieser Zeitraum dürfte sich nach Einschätzung der Autoren inzwischen eher noch verlängert haben. Sobald die Diagnose gestellt ist, lässt sich das Infektionsrisiko gut beherrschen.
Quelle: Witte P, Witte T. internistische praxis 2022; 65: 360-367