Schlucken mit Hindernissen Wie man Motilitätsstörungen des Ösophagus diagnostiziert und behandelt
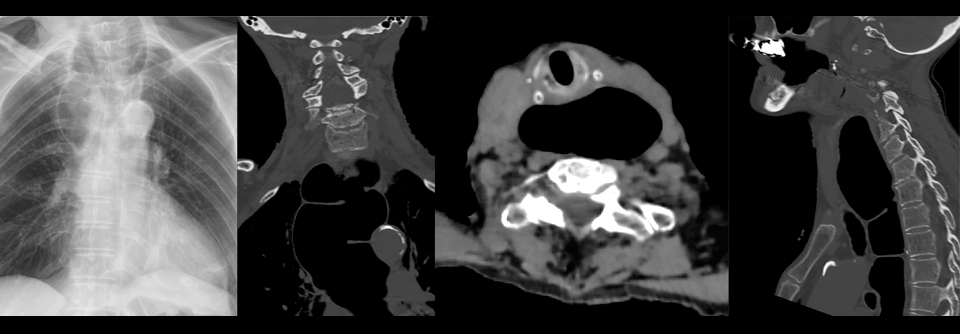 Bei der Achalasie kann der untere Ösophagussphinkter nicht korrekt entspannen.
© Hellerhoff - wikimedia.org
Bei der Achalasie kann der untere Ösophagussphinkter nicht korrekt entspannen.
© Hellerhoff - wikimedia.org
Ist die motorische Funktion des Ösophagus gestört, kommt es meist zu Schluckstörungen, möglicherweise auch zu Ernährungsdefiziten. Als Referenzverfahren zum Nachweis ösophagealer Motilitätsstörungen gilt die hochauflösende Manometrie (HRM*). Dafür wird ein mit zahlreichen Drucksonden ausgestatteter dünner Katheter über die Nase eingeführt. Der Patient absolviert in liegender und sitzender Position eine festgelegte Folge von Wasserschlucken. Je nach Messdaten ergeben sich Hinweise auf eines von vier typischen Krankheitsbildern.
Achalasie
Die wichtigste Motilitätsstörung der Speiseröhre ist die Achalasie. Dabei kommt es zu einer insuffizienten oder ganz ausbleibenden schluckinduzierten Relaxation des unteren Ösophagussphinkters (UÖS) und zu typischen Veränderungen der tubulären Motilität. Ursächlich vermutet wird eine autoimmune Genese vor dem Hintergrund einer genetischen Vorbelastung, die zu einer entzündlichen Destruktion im Bereich des unteren Sphinkters führt. Als Auslöser gelten v.a. Viruserkrankungen (z.B. Herpes). Auch eine Opioidtherapie kann zu achalasieähnlichen Bildern führen, die sich nach dem Absetzen eventuell zurückbilden.
Die Symptome einer Achalasie entwickeln sich oft langsam über Monate bis Jahre, schreibt PD Dr. Jutta Keller vom Israelitischen Krankenhaus Hamburg. Die typischen Beschwerden reichen von Dysphagie bei fester und flüssiger Kost und Odynophagie über Regurgitationen bis hin zu retrosternalen Schmerzen. Auch Krämpfe und ein Druckgefühl hinter dem Brustbein können auftreten. Viele Patienten klagen über Refluxbeschwerden, die auch dominieren können. Als Folge von Aspirationen kann es zu chronischem Husten und Thoraxschmerzen kommen. Etwa die Hälfte der Kranken berichtet von Gewichtsverlust.
Als Differenzialdiagnosen kommen andere benigne Erkrankungen, aber auch Malignome in Betracht. Zum Ausschluss einer mechanischen Obstruktion wird primär die Ösophagogastroduodenoskopie (ÖGD) empfohlen. Es zeigt sich eine von normaler Schleimhaut überzogene Engstellung in Höhe der Kardia. Außerdem finden sich oft Speise- und/oder Speichelreste im Tubulus. Frühe Formen werden selbst von erfahrenen Endoskopikern häufig nicht sicher erkannt.
Zur weiteren Diagnostik eignet sich bei Dysphagiepatienten ohne Obstruktion eine Röntgenkontrastaufnahme. Diese zeigt einen dilatierten tubulären Ösophagus mit filiformem glatt begrenztem Engpass in der Kardia (Sektglasform). Allerdings ist dieses bildgebende Verfahren vor allem in frühen Stadien mit einer Sensitivität von weniger als 60 % behaftet. In der Manometrie lässt sich beim Schluckvorgang eine eingeschränkte Relaxation des unteren Sphinkter mit übernormal erhöhtem integriertem Relaxationsdruck erkennen. Die FLIP**-Manometrie erleichtert es, klinisch relevante Störungen aufzudecken. Zusätzlich zum Tonus ermöglicht sie Aussagen über den Öffnungsgrad des Sphinkters.
Die Therapie zielt bei Achalasie darauf ab, Abflusshindernisse zu beseitigen und ggf. spastische tubuläre Kontraktionstörungen zu mindern. Der Einsatz von Glattmuskelrelaxanzien wie Nitraten und Kalziumantagonisten wird meist durch kardiovaskuläre Nebenwirkungen eingeschränkt. Als natürliche Alternative eignet sich Pfefferminzöl (5 Tropfen in 10 ml Wasser vor den Mahlzeiten und bei Beschwerden).
Als operative Behandlung bietet sich die erprobte Heller-Myotomie an, bei der die Muskulatur des distalen Ösophagus durchtrennt wird. Die Ösophagektomie kommt nur als Ultima Ratio für Patienten mit massiver Symptomatik und anderweitig therapierefraktärer Erkrankung infrage. Die Wirkung der Ballondilatation beruht auf dem „Zerreißen“ der Muskulatur des UÖS. Die langfristige Erfolgsrate ist mit 80–90 % ähnlich hoch wie die der Myotomie. Die endoskopisch durchgeführte Injektion von Botulinumtoxin in den Sphinkter führt kurzfristig zu ähnlichen Resultaten wie die Ballondilatation. Wegen der auf wenige Monate bis vier Jahre begrenzten Wirkung ist sie der Ballondilatation und Myotomie jedoch unterlegen. Sie eignet sich aber als Reserveverfahren für ältere Menschen und Hochrisikopatienten.
Subtypen der Achalasie
Gemäß Chicago-Klassifikation wird die Achalasie in drei Typen unterteilt. Entscheidend ist die Ausprägung der obligatorischen tubulären Motilität:
Typ I: tubuläre Amotilität
Typ II: bei mindestens 20 % der Kontraktionen panösophageale Druckschwankungen
Typ III: in mindestens 20 % vorzeitige, d.h. spastische tubuläre Kontraktionen
Die perorale endoskopische Myotomie (POEM) hat das therapeutische Spektrum beträchtlich erweitert. Sie ist v.a. bei Formen der Achalasie erfolgreich, die auf andere Verfahren schlecht ansprechen wie etwa der Typ III (s. Kasten). Sie kann auch nach pneumatischer Dilatation oder Myotomie bzw. an anderer Lokalisation erfolgter POEM eingesetzt werden.
Distaler Ösophagusspasmus
Eine schwere Motilitätsstörung, die fast immer Beschwerden verursacht, ist der distale Ösophagusspasmus (DES). Häufig treten retrosternale Schmerzen auf, die in Rücken, Kieferwinkel und Arme ausstrahlen können und unabhängig von der Nahrungsaufnahme auftreten. Die Dysphagie besteht oft sowohl für feste als auch für flüssige Kost. Differenzialdiagnostisch müssen kardiale und orthopädische Erkrankungen ausgeschlossen werden. Das diagnostische Verfahren der Wahl ist die hochauflösende Manometrie.
Therapeutisch können Isosorbiddinitrat und Nifedipin im akuten Anfall oder präprandial versucht werden, ebenso Pfefferminzöl und die regelmäßige Gabe von Diltiazem. Auch Botulinumtoxin kann die Beschwerden rasch lindern. Die wichtigste Therapieoption für schwer betroffene Patienten ist die perorale endoskopische Myotomie.
Hyperkontraktiler Ösophagus
Typisch für den hyperkontraktilen Ösophagus sind wiederholte starke Kontraktionen, die im Gegensatz zum distalen Spasmus nicht vorzeitig auftreten. Die teils starken retrosternalen Schmerzen erfordern eine Abgrenzung zur Angina pectoris. Eine Dysphagie tritt eher selten auf. Die Diagnose wird manometrisch gestellt. Die Röntgenkontrastdarstellung ist meist unauffällig, die Behandlung erfolgt wie beim distalen Ösophagusspasmus.
Hypotensive Ösophagus-Motilitätsstörungen
Die häufigste manometrische Diagnose bei unklarer Dysphagie lautet hypotensive Ösophagusmotilitätsstörungen. Mitunter treten sie infolge einer neurologischen oder rheumatischen Erkrankung auf, etwa bei diabetischer autonomer Neuropathie oder bei systemischer Sklerose. Vielfach lässt sich kein Auslöser finden. Die Diagnose kann nur manometrisch gesichert werden, zuvor muss eine endoskopische Abklärung erfolgen.
Die Therapie basiert meist auf Maßnahmen wie gutem Kauen und aufrechter Körperhaltung beim Essen und Trinken sowie im Bedarfsfall breiiger oder flüssiger Kost. Gegen die Refluxkrankheit hilft eine Säuresuppression. Prokinetika sind in Deutschland derzeit nicht zur Therapie an der Speiseröhre zugelassen. Bei ausgeprägtem Beschwerdebild kann Prucaloprid off label eingesetzt werden.
* high resolution manometry
** functional luminal imaging probe
Quelle: Keller J. Dtsch Med Wochenschr 2023; 148: 1187-1200; DOI: 10.1055/a-1664-7458