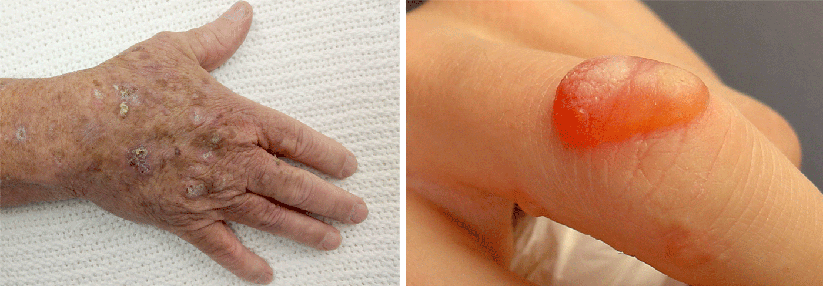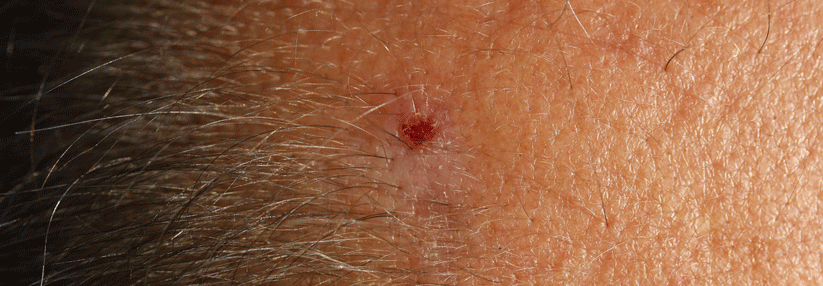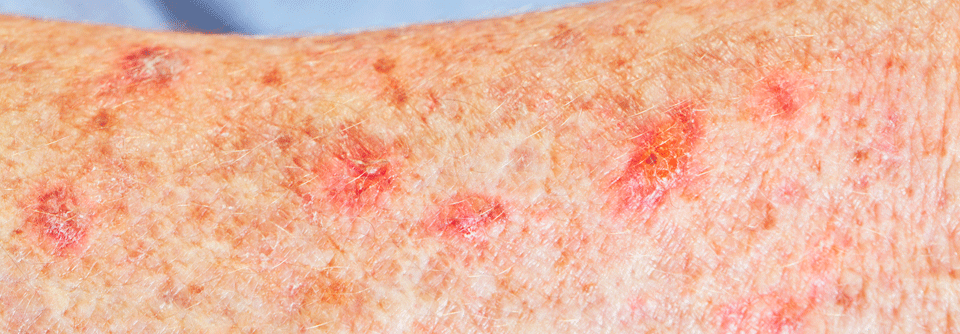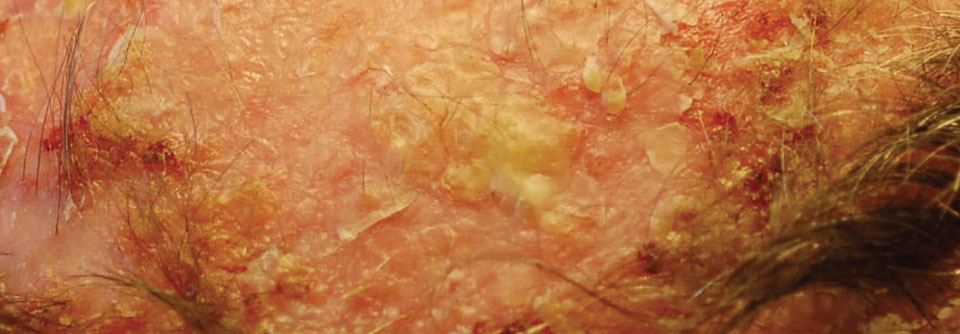
Aktinische Keratose mit photodynamischer Therapie behandeln
 Gleiches mit Gleichem vergelten: mit Licht gegen Lichtläsionen – alleine und in Kombination.
© iStock/RapidEye
Gleiches mit Gleichem vergelten: mit Licht gegen Lichtläsionen – alleine und in Kombination.
© iStock/RapidEye
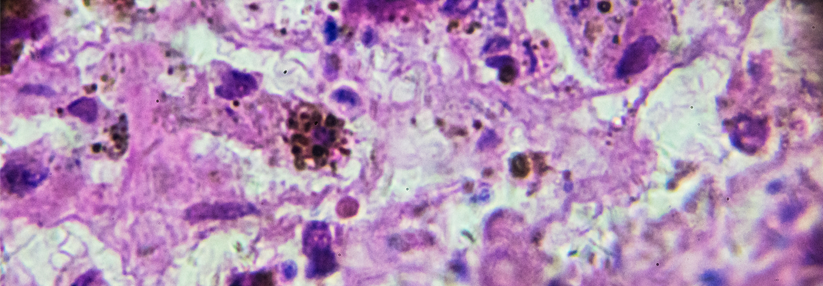
Bei der photodynamischen Therapie (PDT) finden die 5-Aminolävulinsäure (5-ALA) und ihr Ester, die Methylaminolävulinsäure (MAL), am häufigsten Verwendung. In den angepeilten Zellen werden beide vor allem zu Protoporphyrin IX umgewandelt. Im Gegensatz zur ALA penetriert der lipophile Methylester allerdings tiefer in die Läsionen, schreibt das Team des European Dermatology Forum um Dr. Colin A. Morton vom Department of Dermatology am Stirling Community Hospital in seinen zwei Leitlinien zur photodynamischen Therapie.
Inzwischen gibt es eine stabilere ALA-Nanoemulsion, die ähnlich weit eindringt und sogar besser abschneidet als MAL. Für nicht allzu dicke aktinische Keratosen steht auch ein 5-ALA-Pflaster zur Verfügung. Als Lichtquellen kommen u.a. Xenobögen, Halogenlampen oder fluoreszierende Leuchten infrage. Dabei gilt: Licht mit schmalem Spektrum erzielt bessere Ansprechraten.
30 Minuten einwirken lassen, danach für zwei Stunden raus
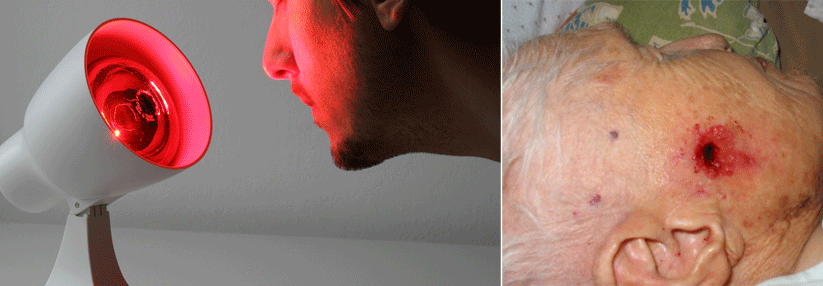
Zunehmend findet Tageslicht in Kombination mit MAL oder der 5-ALA-Nanoemulsion Verwendung. Nach Applikation und Antrocknen einer Sonnencreme kommen die Wirkstoffe für eine halbe Stunde auf die Haut, ehe die Patienten zwei Stunden lang dem Tageslicht ausgesetzt werden. Tragbare Geräte mit LED oder Laserdioden bieten den Betroffenen mittlerweile die Option der ambulanten Behandlung. Bei vielen Läsionen empfiehlt sich eine Vorbehandlung, z.B. die Ablation oder Mikrodermabrasion von Hyperkeratosen, um die Photosensitivität zu erhöhen.
Am besten mit der Konkurrenz kombinieren
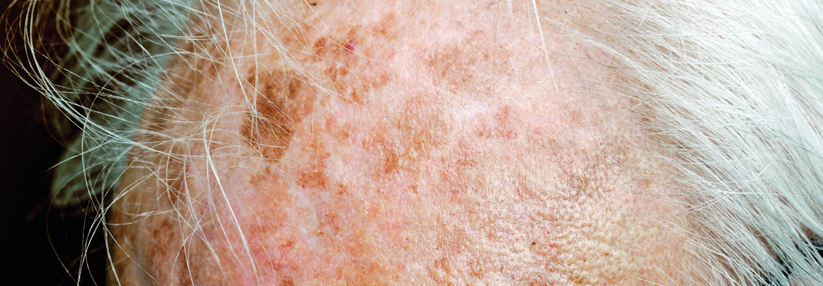
Für Lichtkeratosen hat die photodynamische Therapie eine klare Klasse-I-Empfehlung der Experten, bei nicht-hyperkeratotischen Läsionen milder bis moderater Dicke an Kopf und Hals lassen sich mit ihr Heilungsraten von 81–92 % nach drei Monaten erzielen. Allerdings muss man bei etwa einem Viertel der Patienten binnen eines Jahres mit Rezidiven rechnen.
Die Therapie allein übertrumpft in vergleichenden Studien Kryotherapie und topische Cremes, doch den größten Erfolg scheint sie in Kombination mit Konkurrenten wie Imiquimod, 5-Fluoruracil (5-FU) oder Calcipotriol zu versprechen. Das gilt auch für die Tageslicht-PDT. Generell schlechter wirkt sie gegen aktinische Keratosen an den Akren oder aktinische Cheilitis.
Die PDT abseits der Onkologie
Tageslichtbestrahlung hat das geringste Schmerzpotenzial
Bei immunsupprimierten Patienten schlägt die photodynamische Therapie etwas schlechter, aber immer noch gut an. Ein Vergleich bei Immungesunden und Organempfängern mit aktinischer Keratose bzw. Plattenepithelkarzinom zeigte nach vier Wochen Ansprechraten von 94 % vs. 88 %. Die MAL-PDT kann zudem Keratose-Rezidive verzögern, die Lichttherapie generell reduziert die Zahl an mutierten Zellen und Zellatypien im Areal einer Feldkanzerisierung. Mit der ALA-PDT ließen sich außerdem in Fallstudien gewisse Erfolge beim refraktären kutanen T-Zell-Lymphom erzielen. Wichtigste Nebenwirkung der Therapie sind nach wenigen Minuten einsetzende Schmerzen, vermutlich ausgelöst durch reaktive Sauerstoffspezies. Die Tageslicht-Bestrahlung scheint das geringste Schmerzpotenzial zu haben. Vor einer geplanten Feldbestrahlung kann man prophylaktisch einen Nervenblock erwägen. Ansonsten hilft vor allem Kühlung. Zu weiteren unerwünschten, aber ebenfalls passageren Effekten gehören Erytheme, Verkrustungen und Pigmentstörungen.Quellen:
1. Morton CA et al. J Eur Acad Dermatol Venereol 2019; 33: 2225-2238; DOI: 10.1111/jdv.16017
2. Morton CA et al. J Eur Acad Dermatol Venereol 2020; 34: 17-29; DOI: 10.1111/jdv.16044