Gefräßige Streptokokken: Spätfolgen der Infektion können dramatisch sein
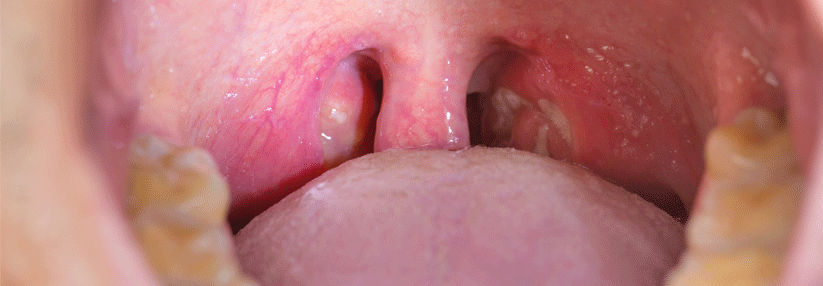
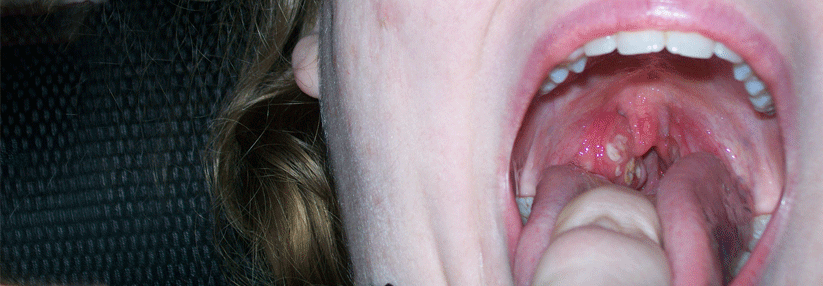
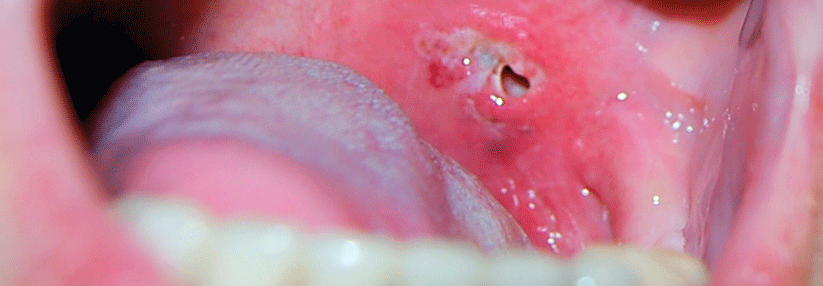 Dringen im Rahmen einer Tonsillitis Bakterien in das umgebende lockere Bindegewebe ein, droht ein Peritonsillarabszess.
© wikipedia/Yeza
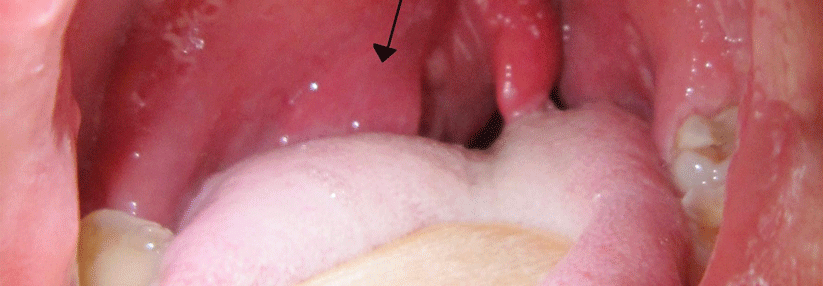
Dringen im Rahmen einer Tonsillitis Bakterien in das umgebende lockere Bindegewebe ein, droht ein Peritonsillarabszess.
© wikipedia/Yeza
Wichtigster Vertreter der β-hämolysierenden Streptokokken der Gruppe A ist Streptococcus pyogenes. Dieser Erreger kann die verschiedensten Krankheitsbilder verursachen – mit zum Teil verwirrender Symptomatik, wie Experten des Berliner Robert Koch-Instituts in einem Ratgeber zu Diagnostik und Therapie von Streptokokken-Infektionen schreiben.
Antibiose obligat
Bisher sind weltweit noch keine Resistenzen von S. pyogenes gegen Beta-Laktame bekannt geworden. Behandlung der Wahl bei Rachen- und Hautinfektionen ist die zehntägige Gabe von Penicillin, Amoxicillin oder Ampicillin. Bei Kindern ist ein fünftägiges Regime mit oralen Cephalosporinen gleichwertig.
Im Fall einer Penicillinallergie erzielt eine fünf- bis zehntägige orale Therapie mit Erythromycin oder anderen Makroliden ähnliche Resultate. Allerdings liegt die Makrolidresistenzrate je nach Region zwischen 10 und mehr als 30 %. Cotrimoxazol und Chinolone (außer Moxifloxacin) wirken nicht zuverlässig gegen S. pyogenes. Im Fall des akuten rheumatischen Fiebers sollten Betroffene eine Rezidivprophylaxe mit Penicillin über mindestens fünf Jahre erhalten, nach einem Rezidiv lebenslang.
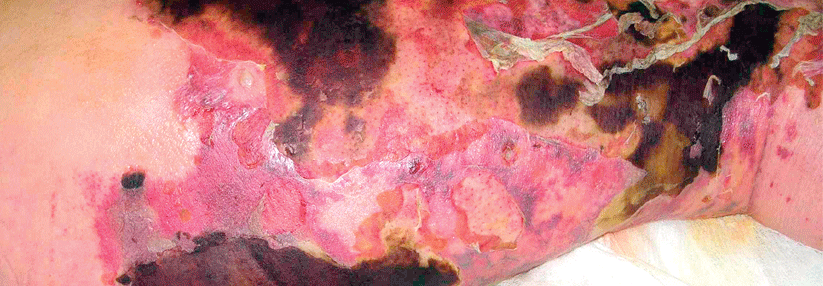
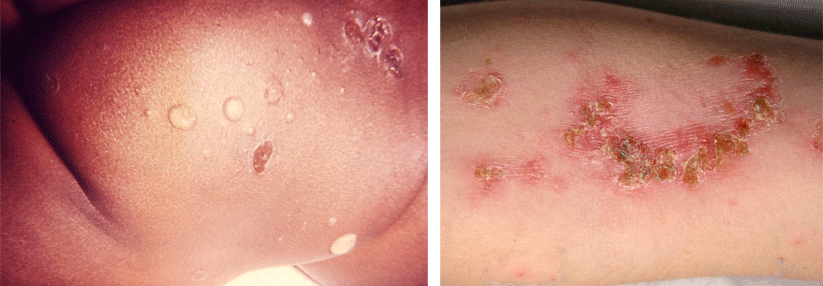
So kann ein Racheninfekt bei Kindern auch Bauchschmerzen und Erbrechen auslösen. Und nicht selten wird die Streptokokken-Angina von einer Sinusitis, Otitis media oder Pneumonie begleitet; als lokale Komplikation der Tonsillopharyngitis droht der Peritonsillarabszess. Bei der Impetigo contagiosa, der „ansteckenden Borkenflechte“, ist Fieber ein Warnsignal dafür, dass die Hautinfektion bereits tiefere Gewebsschichten erreicht hat. Und die nekrotisierende Fasziitis, eine weitere gefürchtete Streptokokkenerkrankung, kann selbst tiefer gelegene Muskeln und deren Hüllen zerstören.
Aus jeder lokalisierten Streptokokkenerkrankung kann sich eine generalisierte Infektion entwickeln, warnen die Autoren. Unter den toxinvermittelten Erkrankungen ist vor allem der Scharlach bekannt, dessen typisches Exanthem durch pyrogene Streptokokken-Exotoxine entsteht. Eine Immunität baut sich nur gegen das bei der abgelaufenen Infektion vorherrschende Toxin auf, weswegen Patienten auch mehrfach an Scharlach erkranken können. Das Streptokokken-Toxic-Shock-Syndrom (STSS) wird durch bakteriell sezernierte Superantigene mitverursacht, die zu einer polyklonalen unkontrollierten Stimulierung zirkulierender T-Zellen führen. Rund 30 % der Erkrankten versterben an Schock und Multiorganversagen. Nur eine frühe Diagnose ermöglicht die erfolgreiche Behandlung.
Kein Nachweis bei Kindern bis drei Jahre und Erwachsenen
Ein Streptokokkennachweis wird üblicherweise nur für Kinder über drei Jahre mit Halsschmerzen, stark geschwollenen Lymphknoten und Fieber empfohlen. Für jüngere Patienten und Erwachsene ist er nicht erforderlich, ebenso wenig bei Hinweisen auf einen viralen Atemwegsinfekt (Rhinitis, Heiserkeit, Husten, Ulzerationen in der Mundhöhle). Zur Detektion eines Racheninfekts eignen sich Abstriche mit beflockten Stäbchen oder Polyurethantupfern. Haut- und Weichteilinfektionen lassen sich besser mittels Punktaten oder Biopsaten diagnostizieren. Bei Verdacht auf eine systemische Infektion müssen Blutkulturen angelegt werden. Als Methode der Wahl gilt der kulturelle Nachweis von S. pyogenes in Schafblutagar, sofern keine massenspektrometrische Differenzierung möglich ist. Bei chronisch rezidivierenden Infekten ist die PCR-Diagnostik wegen der metabolisch veränderten Bakterien sensitiver als die Kultur.Infekt immer behandeln, außer bei Symptomfreiheit
In der Praxis ist es oft sinnvoller, zunächst einen Streptokokken-Schnelltest durchzuführen. Die verfügbaren Verfahren zum Antigennachweis sind sehr spezifisch, aber wenig sensitiv. Diesen Nachteil haben die teureren molekularen Point-of-Care-Tests nicht. Ein positives Resultat signalisiert Gruppe-A-Streptokokken und der Patient sollte behandelt werden. Bei einem negativen oder unklaren Ergebnis fordern die RKI-Experten die kulturelle oder molekularbiologische Untersuchung eines Rachenabstrichs, um eine unnötige Antibiotikagabe zu vermeiden.Folgekrankheit erwischt?
Das akute rheumatische Fieber tritt vor allem in Entwicklungsländern auf (Altersgipfel 3–15 Jahre, Latenz nach Racheninfekt ca. 19 Tage). Die akute Glomerulonephritis manifestiert sich durchschnittlich zehn Tage nach dem Racheninfekt bzw. drei Wochen nach einem Hautinfekt. Auch mit Bewegungsstörungen wie der Chorea minor muss man rechnen. Die vorangegangene S.-pyogenes-Infektion lässt sich anhand der Antistreptolysin-O-Antikörper und Anti-DNase-B-Antikörper nachweisen. Selektiv erhöhte Anti-DNase-B-Werte sprechen für eine kürzlich durchgemachte Hautinfektion.
Eine S.-pyogenes-Infektion sollte rasch erkannt und schnellstmöglich antibiotisch behandelt werden. Eine frühzeitige Behandlung verkürzt die Kontagiosität und senkt das Risiko für Folgeerkrankungen, etwa nach einer Pharyngitis. Obwohl die Spätfolgen der Streptokokkeninfektionen in Europa nur noch selten beobachtet werden, halten die Autoren die antimikrobielle Therapie nach wie vor für obligat. Nur symptomlose Keimträger sollten nicht behandelt werden.
Patienten mit S.-pyogenes-Infektionen kann eine Wiederzulassung zu Gemeinschaftseinrichtungen bereits nach 24 Stunden erteilt werden – vorausgesetzt, sie werden mit Antibiotika behandelt und weisen keine Krankheitszeichen mehr auf. Bei fortbestehenden Symptomen muss bis zum Abklingen gewartet werden.
Quelle:
RKI-Ratgeber „Streptococcus pyogenes-Infektionen“ vom 02.05.2018; www.rki.de/ratgeber