Hodenentzündung: Trotz adäquater Orchitis-Therapie können Fertilitätsstörungen zurückbleiben
 Ach du dickes Ei: Bei einer Orchitis sprechen echoarme, inhomogene und stark vergrößerte Hoden für eine ungünstige Prognose.
© iStock/Diy13
Ach du dickes Ei: Bei einer Orchitis sprechen echoarme, inhomogene und stark vergrößerte Hoden für eine ungünstige Prognose.
© iStock/Diy13
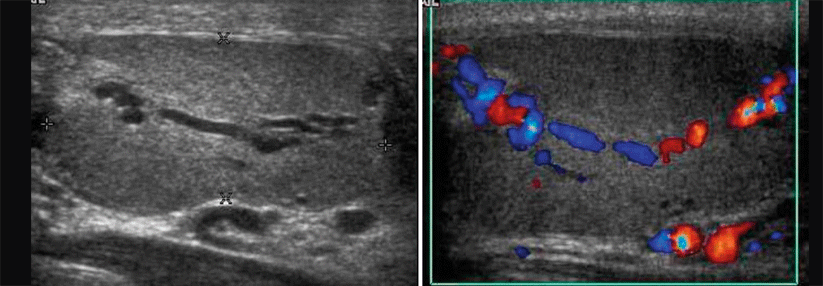
Die isolierte Orchitis hat eine Inzidenz von 290 Fällen auf 100 000 Männer. Sie ist meist bakteriell bedingt. Die Erreger steigen durch die Urethra über die Nebenhoden in die Hoden auf und führen in 90 % der Fälle zu einer sekundären Orchitis (Epididymoorchitis). In der Duplexsonographie findet man eine Hodenvergrößerung mit vermehrter intratestikulärer Perfusion und reduzierter Echogenität. Hypoechogene, inhomogene, stark vergrößerte Hoden gelten als prognostisch ungünstig, da hier die Infarzierung ggf. mit Abszedierung drohen kann.
Bei 87 % der antibiotikanaiven Patienten gelingt heute mit moderner molekularbiologischer Diagnostik ein Erregernachweis. Bei jüngeren Patienten findet man häufiger sexuell übertragbare Erreger wie Chlamydia trachomatis, Mykoplasmen und Neisseria gonorrhoea, bei älteren eher Enterokokken. Die Übergänge sind aber fließend, schreiben Privatdozent Dr. Adrian Pilatz von der Klinik für Urologie, Kinderurologie und Andrologie an der Justus-Liebig Universität in Gießen und Kollegen. Die Notwendigkeit einer Semikastration ergibt sich allerdings öfter bei eher „alltäglicheren“ Erregern wie E.coli oder Pseudomonas aeruginosa.
Anhaltende Azoospermie bei jedem Zehnten
In der Akutphase zeigt sich eine Leukozytospermie und die Spermienqualität ist desolat. Innerhalb von 3–6 Monaten verbessert sich der Befund dann meist wieder – 10 % der Patienten behalten aber eine anhaltende Azoospermie und weitere 30 % eine Oligozoospermie zurück.
Initial startet die Therapie mit einer empirischen Antibiotikagabe mit Abdeckung der wahrscheinlichsten Erreger. Wurde der Erreger identifiziert, sollte ggf. gewechselt werden. In etwa 2,5 % der Fälle bleiben aber trotz adäquater Antibiotikabehandlung Entzündungsreaktionen mit entsprechenden Fertilitätsstörungen zurück.
Ohne Beteiligung der Nebenhoden ist eine isolierte Orchitis dagegen mit einer geschätzten Inzidenz von 14 auf 100 000 Männer deutlich seltener. Der Verdacht ergibt sich bei geschwollenem schmerzhaftem Hoden meist schon während der palpatorischen Untersuchung. Gesichert wird die Diagnose dann mittels skrotaler Sonographie, bei der z.B. die Hodenvergrößerung und eine starke Hyperperfusion bei normalem Nebenhoden auffallen.
Ätiologisch spielen hier vor allem systemische Virusinfekte eine Rolle, bei denen es zu einer Hodenbeteiligung kommen kann. Am bekanntesten ist die Mumps-Orchitis, die vor Einführung des Impfstoffes bei etwa 18 % der männlichen Mumps-Patienten auftrat. Nach Implantierung der Masern-Mumps-Röteln-Impfung ging die Orchitisprävalenz drastisch zurück, auch wenn sie in seltenen Fällen trotz Impfung auftreten kann.
Auch bei der durch Coxsackie-Viren verursachten Bornholm-Erkrankung beschreiben einzelne Fallberichte eine Orchitis – ebenso bei Infektionen mit Epstein-Barr-, Influenza-, Varizella-Zoster-Viren, HIV und anderen Viren. Aber auch Parasiten und Pilzerreger können eine Hodenentzündung auslösen. Als Komplikation fürchten Patienten besonders die aus der Orchitis resultierende Hodenatrophie mit möglicher Infertilität. Eine spezifische Therapie gibt es bisher nicht.
Chronische Orchitiden dagegen sind in der Regel asymptomatisch und werden zumeist bei Hodenbiopsien aufgrund eines unerfüllten Kinderwunsches diagnostiziert. Dabei kann es sich um chronifizierte Formen einer bakteriellen Orchitis handeln oder auch um meist granulomatöse chronische Infektionen z.B. bei Tuberkulose, Lepra, Syphilis oder Brucellose.
Selten manifestiert sich ein Lupus am (Neben-)Hoden
Eine granulomatöse Entzündung findet man auch bei primär chronischen schmerzlosen Hodenentzündungen ohne Erregernachweis. Hier können keimzellspezifische Autoimmunreaktionen oder auch die sehr seltene Manifestation einer Sarkoidose vorliegen. Auch systemische Vaskulitiden oder Autoimmunerkrankungen wie der systemische Lupus erythematodes können sich in seltenen Fällen am (Neben-)Hoden manifestieren.
Kontrollierte Studien zur Behandlung postinfektiöser oder steriler chronischer testikulärer Entzündungen gibt es bisher nicht. Auf Grundlage vorhandener Daten können am ehesten nicht-steroidale Antiphlogistika oder Glukokortikoide eingesetzt werden, schreiben die Experten.
Quelle: Pilatz A et al. Urologe 2019; 58: 697-710