Subarachnoidalblutung: Das EKG führt auf die falsche Fährte
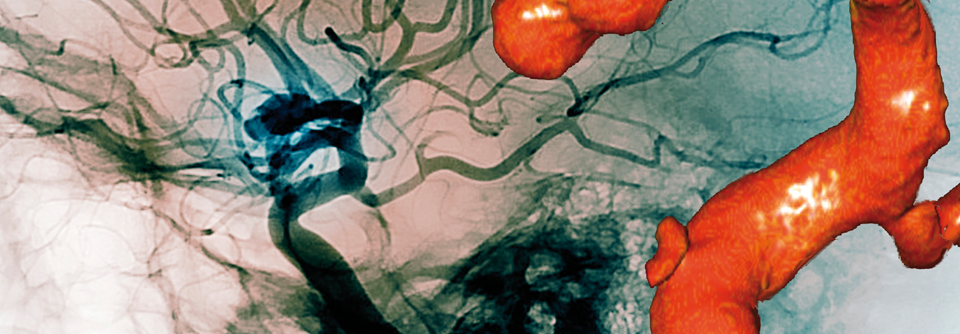
 Subarachnoidalblutungen werden in den meisten Fällen durch Aneurysmen ausgelöst.
© iStock/wenht
Subarachnoidalblutungen werden in den meisten Fällen durch Aneurysmen ausgelöst.
© iStock/wenht
Auffälliges EKG hin oder her: Bei einem wachen Patienten mit akuter Subarachnoidalblutung führt die Anamnese auf die richtige Spur. So legt ein plötzlicher massiver Kopfschmerz, der von vegetativen Symptomen und transientem Bewusstseinsverlust, vielleicht auch von Krämpfen begleitet ist, die Blutungsdiagnose nahe.
Schwierig wird es dagegen, wenn der Patient komatös ist. Auch bei ihm muss man eine SAB in Betracht ziehen, selbst wenn scheinbar eine kardiale Ursache vorliegt. „Misstrauen Sie dem EKG als alleinige Diagnosequelle“, warnte Professor Dr. Erich Schmutzhard von der Klinik für Neurologie der Medizinischen Universität Innsbruck.
Nachts an der Tankstelle aus dem Auto gekippt
Er illustrierte dies am Beispiel einer 39-Jährigen, die nachts an der Tankstelle bewusstlos aus dem Auto gekippt war. Zum Glück wurde dies nicht nur von der Überwachungskamera eingefangen, sondern auch von einem Mann bemerkt, der die Frau in stabile Seitenlage brachte und den Notarzt verständigte. Nach erfolgreicher Reanimation fand dieser ein hoch pathologisches EKG, das einen Infarkt vermuten ließ. Auch Echo und Labor waren damit vereinbar.
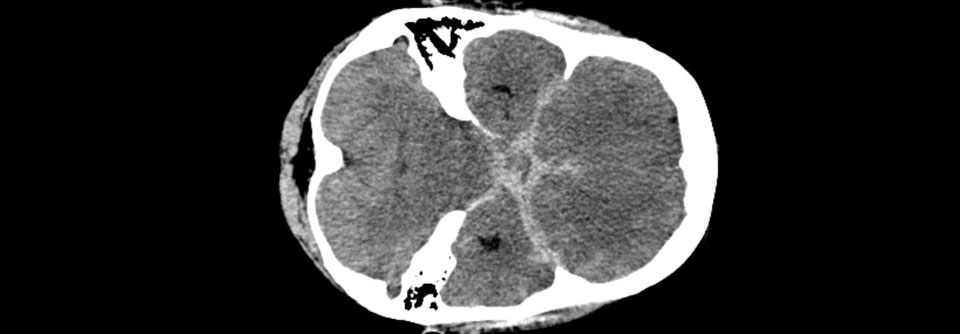
Trotzdem ist es in dieser Situation ein absolutes „Don’t“, einfach mit der Lyse zu beginnen, betonte Prof. Schmutzhard. Denn Phänomene, die eine kardiale Genese vermuten lassen, finden sich häufig bei der Subarachnoidalblutung: Bis zu 8 % der Patienten erleiden einen Herzstillstand, Arrhythmien kommen bei bis zu 15 % vor, und das EKG zeigt in der Akutphase fast immer verdächtige Befunde. Sofern der geringste Zweifel besteht, ob die Ursache des Bewusstseinsverlusts im Hirn und nicht im Herzen liegt, sollte unbedingt ein Nativ-CT angefertigt werden.
Manchmal bleibt nur die Lumbalpunktion
Eine Liquorpunktion sollte in der Akutsituation unterbleiben, weil sie eine erneute Blutung auslösen kann. Dies ist allerdings nur ein relatives „Don’t“. Denn wenn die Computertomographie anfangs noch normal erscheint und ein MRT nicht verfügbar ist, bleibt nur die Lumbalpunktion, um dem Verdacht auf eine SAB nachzugehen. Zur Lokalisation der Blutungsquelle eignet sich die digitale Subtraktionsangiographie mit 3D-Rekonstruktion am besten, falls nicht verfügbar, tut’s auch die CT-Angiographie.
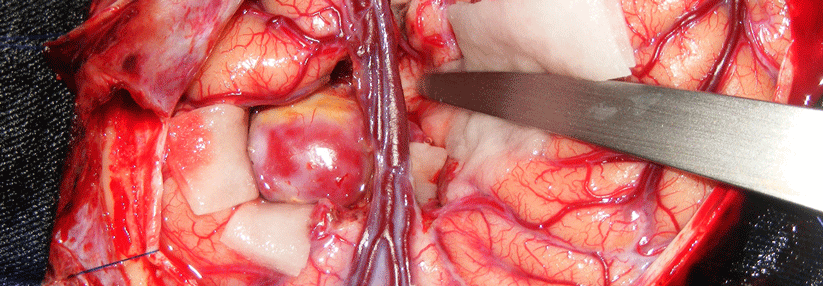
„Ein absolutes Muss“ ist laut Prof. Schmutzhard, das rupturierte Aneurysma schnellstmöglich operativ zu sanieren. Für gewöhnlich werden Coils bevorzugt, aber auch neurochirurgisches Clipping ist eine Option. Schnell muss es gehen, weil das Risiko einer erneuten Blutung in den ersten Stunden besonders hoch ist. Jede vierte Re-Blutung ereignet sich binnen 72 Stunden, und bis zu 90 % davon binnen sechs Stunden nach der Ruptur, mahnte der Kollege.
Ein weiteres Muss: den Patienten sorgfältig monitoren. Praktisch jedes Organ kann den Dienst einstellen von Lunge, Herz und Niere bis hin zum gesamten Gastrointestinaltrakt. Flüssigkeits- und Elektrolythaushalt sowie immunologische Parameter sind zu überwachen. Infolge der exzessiven Zytokinausschüttung droht das Systemische inflammatorische Response-Syndrom (SIRS). Jede dieser Komplikationen kann akut lebensbedrohlich werden.
Außerdem treibt der „Sympathikus-Sturm“ den Blutdruck in die Höhe. Die wichtigste Maßnahme, um den Blutdruck zu senken, ist eine suffiziente intravenöse Schmerztherapie. Gewöhnlich reicht das aus. Dagegen sollte man mit der Gabe von Antihypertensiva zurückhaltend sein, forderte Prof. Schmutzhard. Wenn sie sich tatsächlich als notwendig erweisen sollten, sind Betablocker die Mittel der Wahl, weil sie den hyperaktiven Sympathikus zähmen.
Kongressbericht: 5th Congress of the European Academy of Neurology