Wie Sie chronischen Ängsten von Patienten begegnen können
 Ein wichtiger Faktor in der Arzt-Patienten-Beziehung ist Empathie.
© iStock/FatCamera
Ein wichtiger Faktor in der Arzt-Patienten-Beziehung ist Empathie.
© iStock/FatCamera
Bei der neurotischen Angst handelt es sich im Gegensatz zur Realangst um eine innerlich erlebte Bedrohung. Das bedeutet aber nicht, dass Herzrasen, Schwitzen oder Übelkeit nicht real wären. „Die körperlichen Symptome sind ja nicht eingebildet, sondern somatische Korrelate des Gefühls“, betonte Dr. Gabriele Rapp von der Hautklinik Bad Cannstatt am Klinikum Stuttgart. Allerdings bringen viele Patienten diese Signale gar nicht mit der Angst in Verbindung.
Akne, Rosazea und Psoriasis – sie alle verursachen Angst
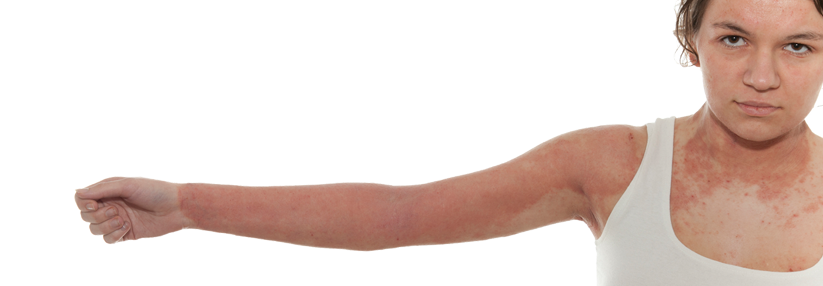
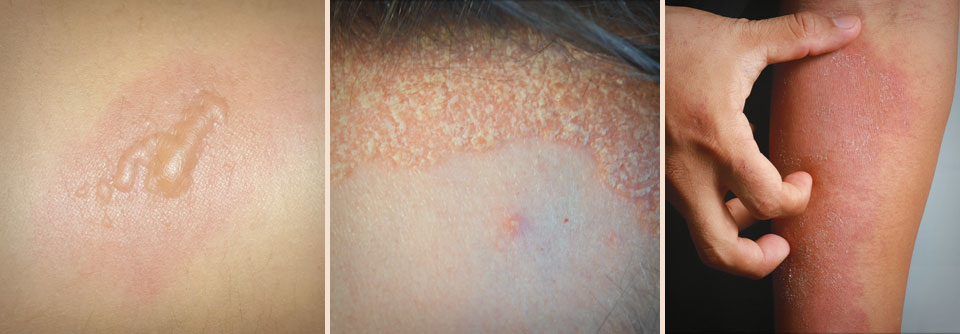
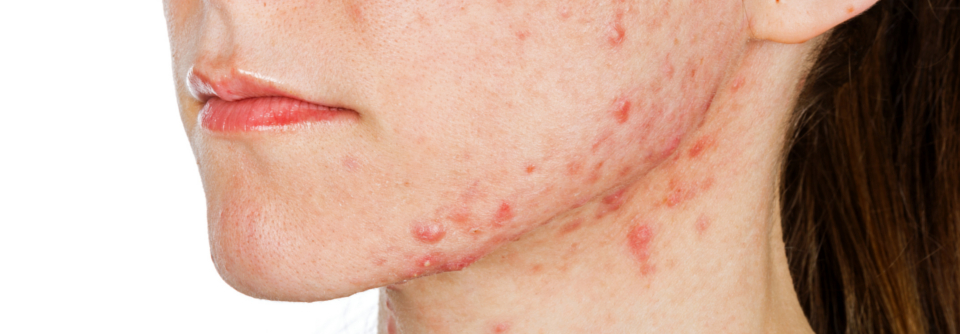
In der Dermatologie spielt insbesondere die soziale Phobie eine wichtige Rolle, bei der Betroffene Angst haben, unangenehm aufzufallen, und fürchten, beobachtet oder bewertet zu werden. Außerdem stehen die häufigsten Erkrankungen, die ein Hautarzt behandelt, oft mit Angststörungen in Verbindung, so Dr. Rapp. Spitzenreiter: die Akne vulgaris. „25 % bis sogar 44 % mit Akne haben komorbide Angststörungen.“ Bei der atopischen Dermatitis ist das Vorhandensein der Krankheit mit der späteren Entwicklung von Depression und Angststörung assoziiert. Letztere hat bei diesen Patienten eine Häufigkeit von 12–15 %. Für die Rosazea ließ sich sogar eine Korrelation zwischen der Erkrankungsschwere und der Häufigkeit der Angst nachweisen. Und obwohl Depressionen bei Psoriasispatienten viel öfter Gesprächsthema sind, kommen sie doch mit 10 % deutlich seltener vor als die Angststörung (20 %).
Suchtproblem
Liegt ein Nicht-Ansprechen am Nicht-Antreten der Therapie?
Ein wichtiger Punkt, bei dem man aufhorchen sollte, ist, wenn die Behandlung nicht anspricht. Beispiel: Ein Patient traut sich aufgrund einer Panikstörung nicht, mit der S-Bahn zur Lichttherapie zu fahren. Oder er war im Gespräch so angespannt und unaufmerksam, dass er die besprochene Anwendung gar nicht durchführen kann. Was tun in diesen Fällen? Zunächst immer ansprechen. „Wir alle kennen die Whooley-Fragen bei der Depression. Solche Fragen gibt es auch für die Angststörung“, so Dr. Rapp. Damit lässt sich zudem herausfinden, ob der Patient vielleicht sogar selbst die Zusammenhänge erkennt:- Hatten Sie schon mal einen Angstanfall, bei dem Sie ganz plötzlich von starker Angst, Beklommenheit oder Unruhe überfallen wurden? (Panikstörung)
- Haben Sie sich schon einmal über mindestens einen Monat oder länger ängstlich, angespannt und voll ängstlicher Besorgnis gefühlt? (Generalisierte Angst, soziale Phobie)
Was der Patient selbst dagegen tun kann
Quelle: 51. Jahrestagung der DDG*
* Deutsche Dermatologische Gesellschaft; Online-Veranstaltung