Neurodermitis
Die Neurodermitis ist eine chronische oder chronisch-rezidivierende, nicht kontagiöse Erkrankung der Haut.
Die Ursachen sind vielfältig, wobei genetische Faktoren eine wesentliche Rolle spielen. So wurden eine Reihe von Mutationen und Polymorphismen von Barriereproteinen sowie Molekülen des angeborenen und des adaptiven Immunsystems beschrieben, die mit einem erhöhten Risiko für die Neurodermitis assoziiert sind. Darüber hinaus sind auch Allergen-spezifische Immunantworten von Bedeutung. Das Spektrum relevanter Allergen reicht hier von Aero- und Nahrungsmittelallergenen bis hin zu mikrobiellen Faktoren und Allergenen und möglicherweise auch körpereigenen Proteinen. Etwa 50 bis 80 % der Patienten weisen entsprechende IgE-vermittelte Sensibilisierungen auf.
Bei etwa der Hälfte der Patienten manifestiert sich die Erkrankung in den ersten sechs Lebensmonaten, bei 60 % im ersten Lebensjahr und bei 75 bis 85 % bis zum Alter von fünf Jahren. Etwa 60 % der betroffenen Kinder werden bis zum Erwachsenenalter symptomfrei.
Prädiktoren für eine Persistenz bis zum Erwachsenenalter sind:
- Komorbidität mit anderen Erkrankungen des atopischen Formenkreises
- früher Krankheitsbeginn
- schwerer Verlauf im Kindesalter
- positive Familienanamnese für Atopie
Bei Kindern ist die Neurodermitis die häufigste chronische Krankheit überhaupt – rund 23 % der Säuglinge und Kleinkinder nehmen deswegen Gesundheitsleistungen in Anspruch. Bei Erwachsenen liegt diese Rate bei 2–4 %. Die Mehrheit der Patienten leidet unter einer leichteren Form der Neurodermitis, es gibt aber auch sehr schwere Verläufe mit starker Einschränkung der Lebensqualität.
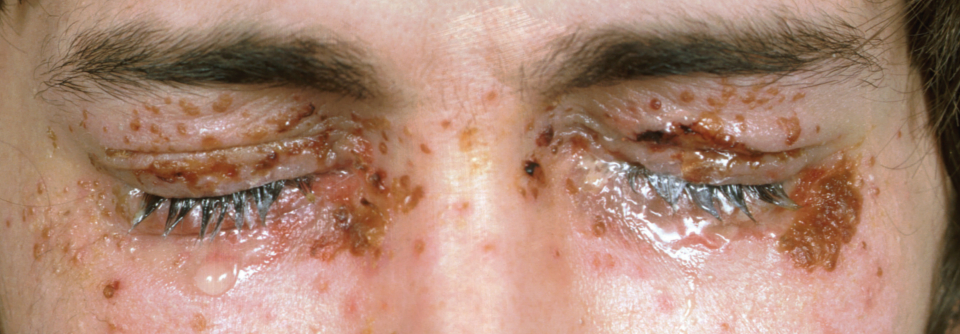
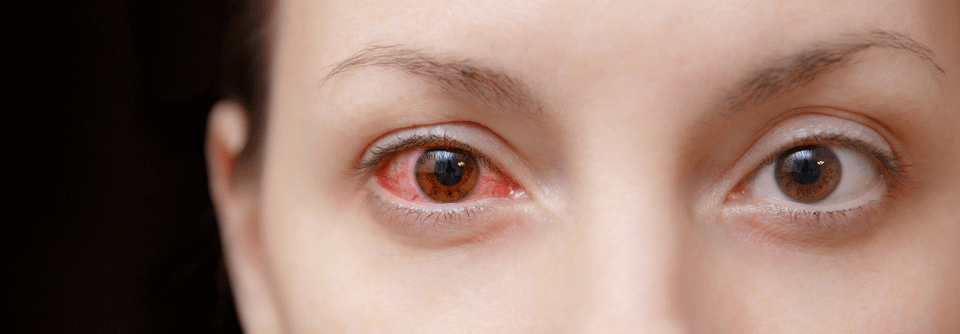
Häufige Komplikationen der Neurodermitis sind Infektionen wie disseminierte Impetiginisation durch Staphylococcus aureus, virale Infektionen oder Mykosen.
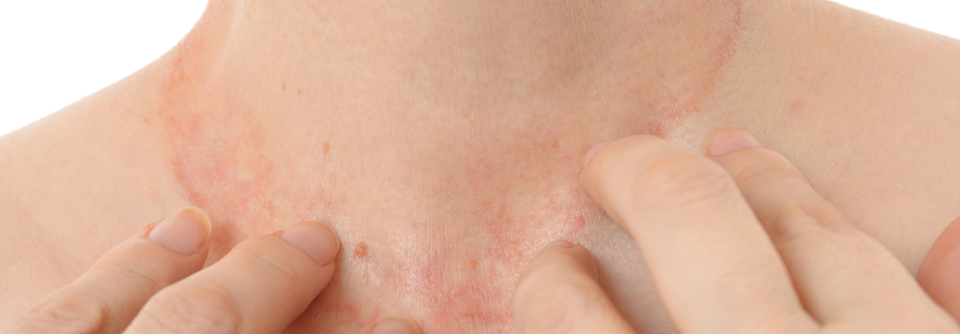
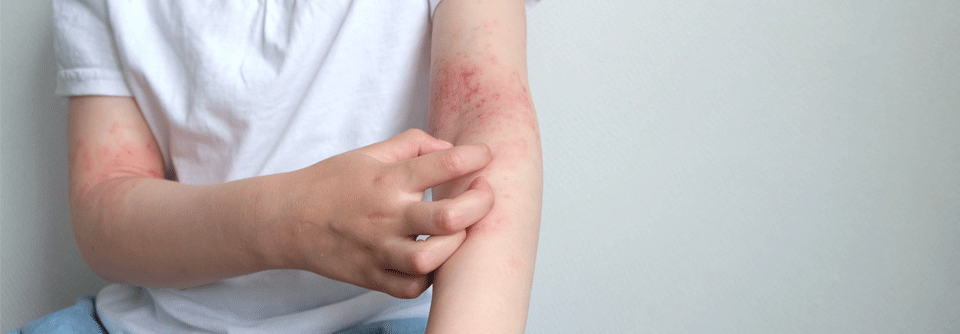
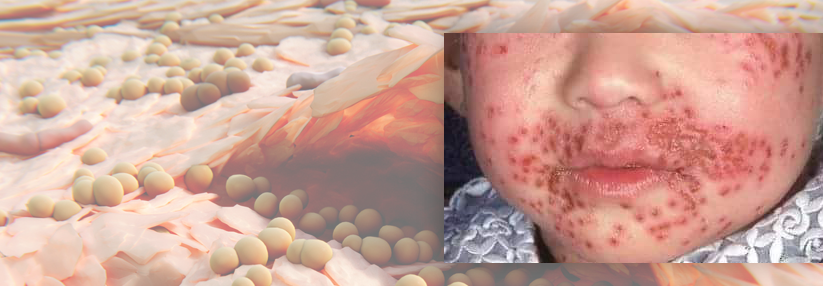
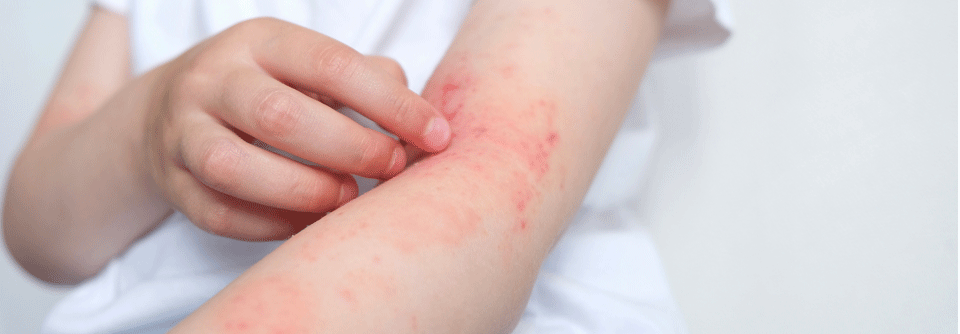
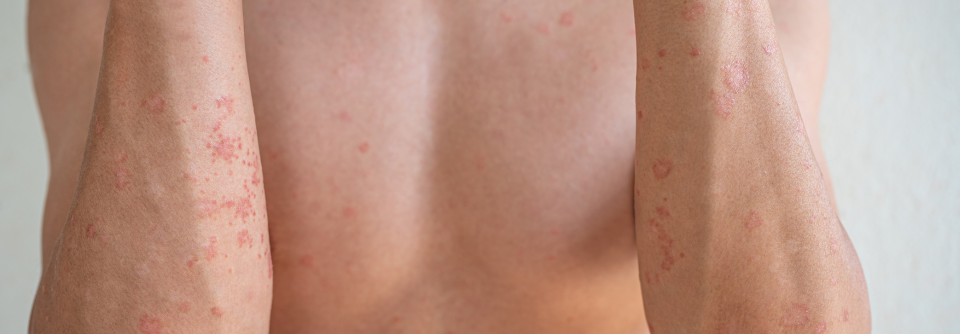
Im frühen Kindesalter (0–2 Jahre) sind meist Ekzeme im Bereich des Gesichtes, Capillitiums sowie streckseitig vorherrschend, später finden sich häufig Beugeekzeme im Bereich von Kniegelenken, Ellbogen und Handgelenken.
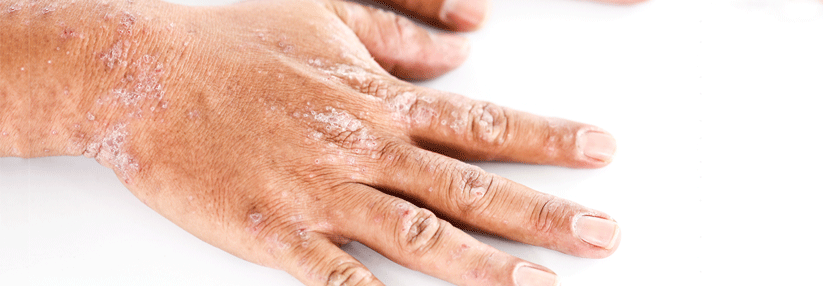
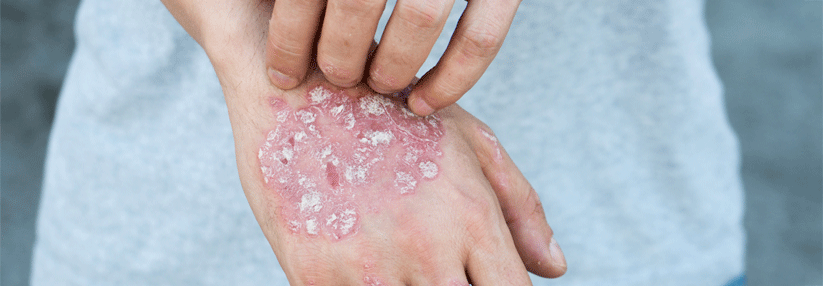
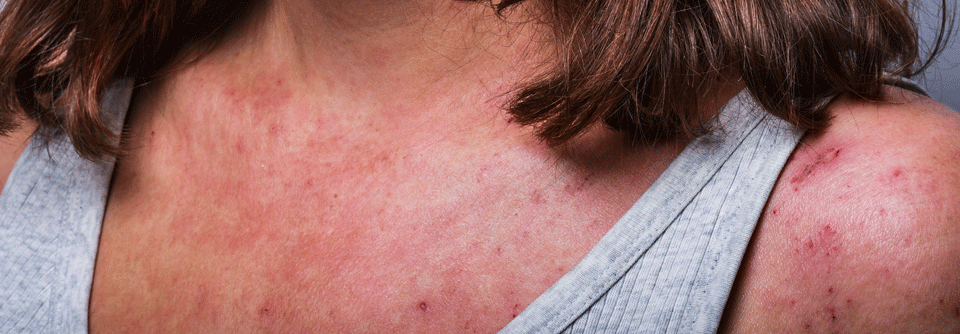
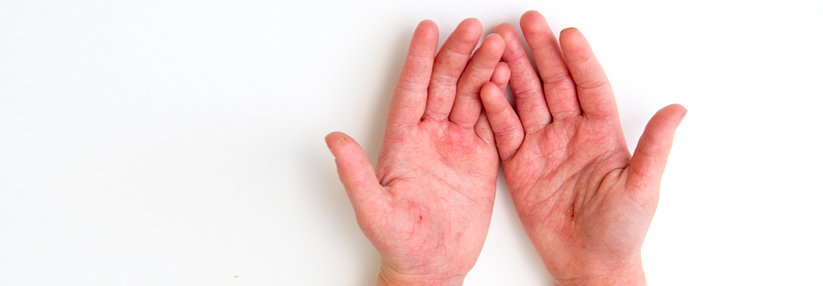
Bei Erwachsenen zeigen sich in Abhängigkeit von hautbelastenden Tätigkeiten auch Handekzeme oder die sogenannte Prurigoform mit stark juckenden Knötchen und Knoten.
Minimalvarianten der Neurodermitis können sich manifestieren als:
- Cheilitis
- Perlèche
- Ohrläppchenrhagaden
- Mamillenekzem
- Pulpitis sicca an den Händen und Füßen (schuppende Rötung und Einrisse im Bereich der Finger- und/oder Zehenkuppen).
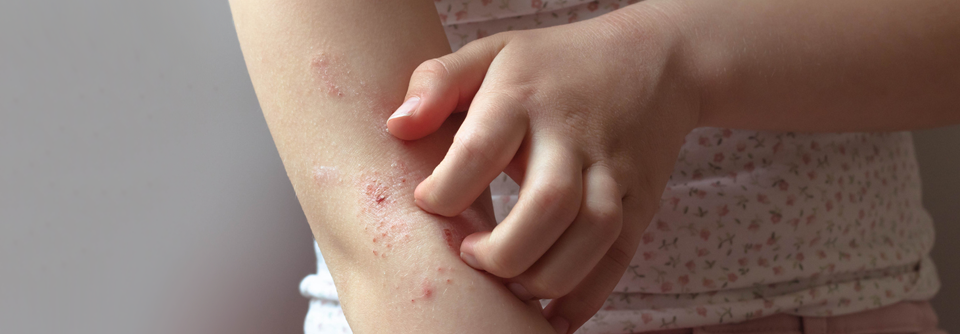
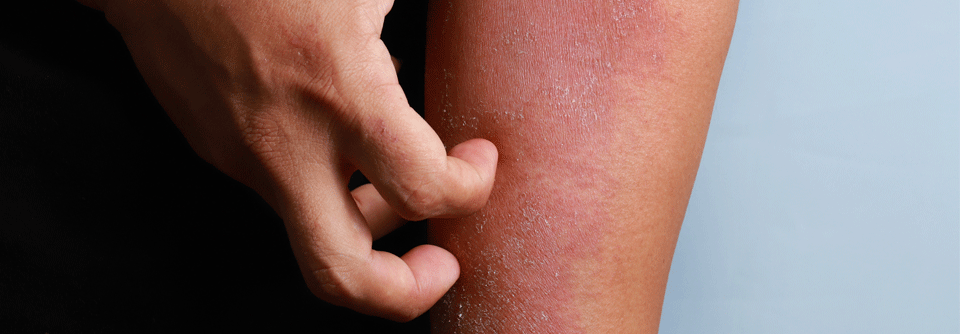
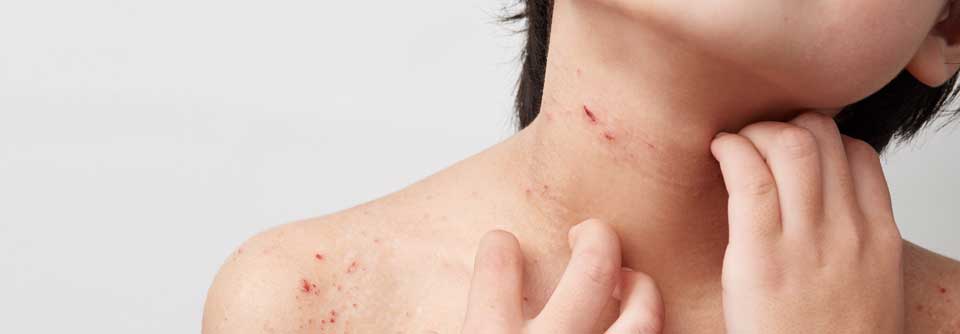
Führendes Symptom ist der oft sehr quälende Juckreiz, der häufig auch zu Schlafstörungen führt.
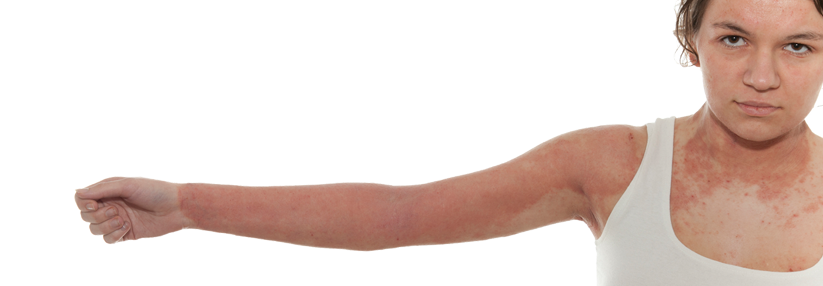
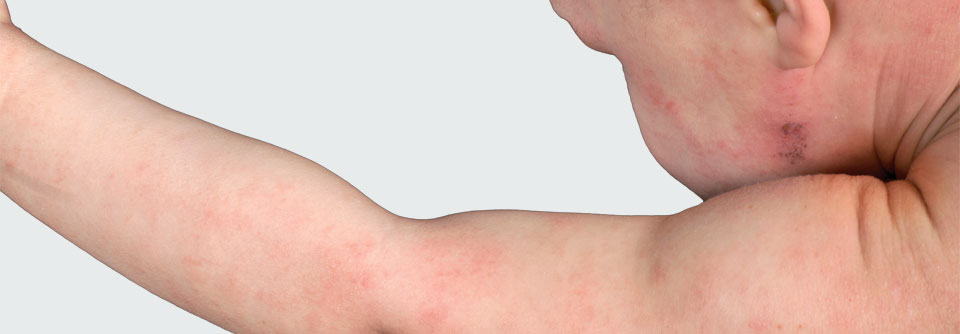
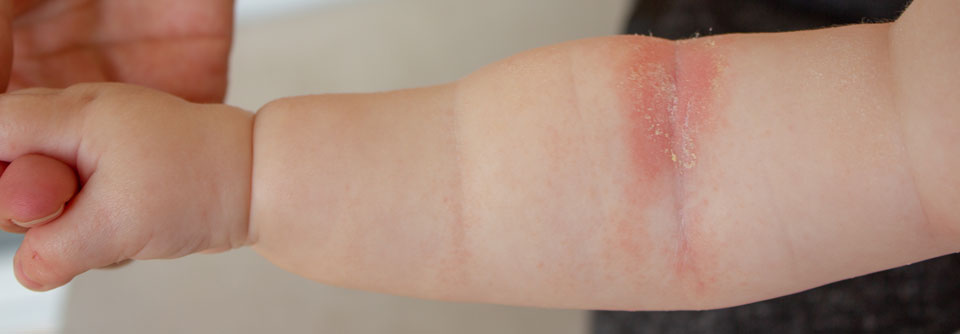
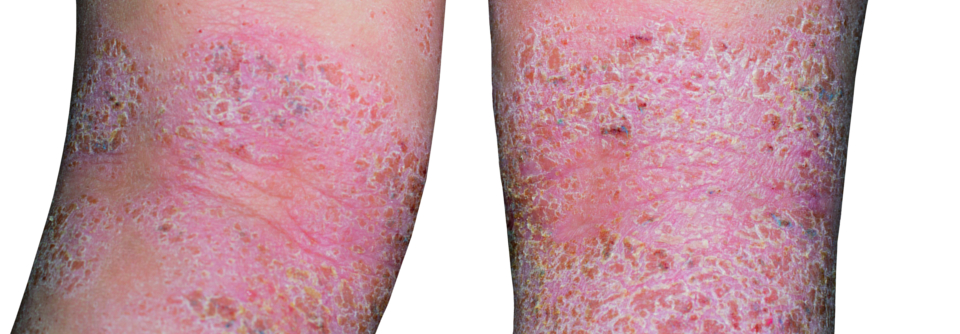
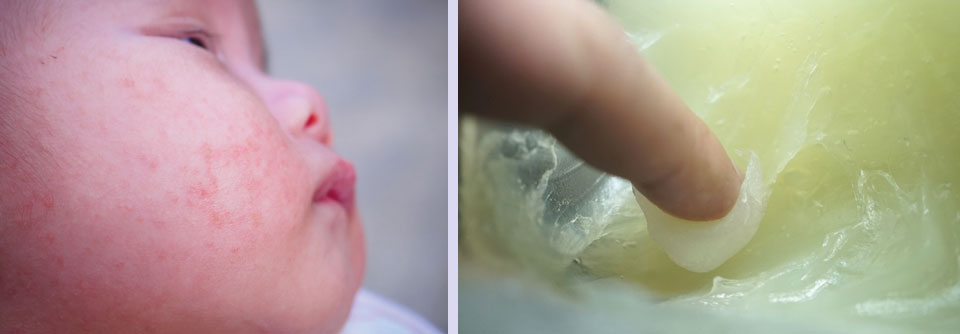
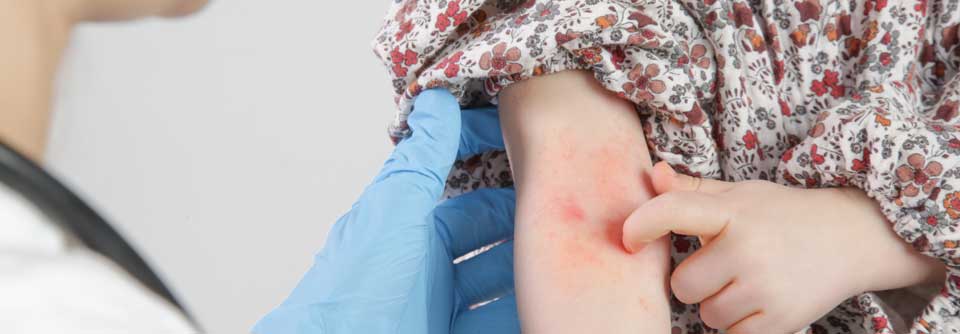
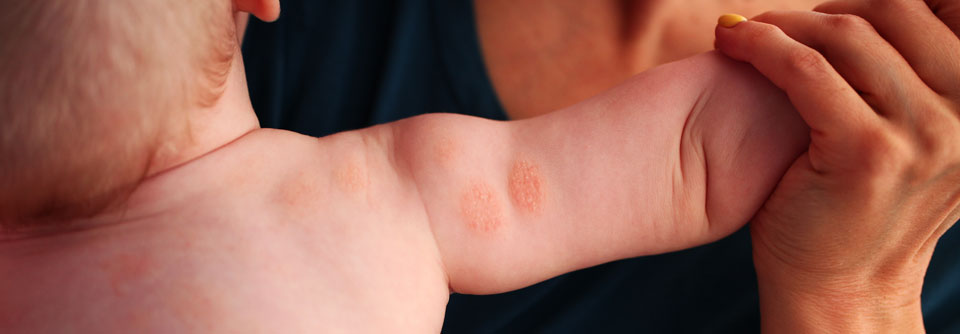
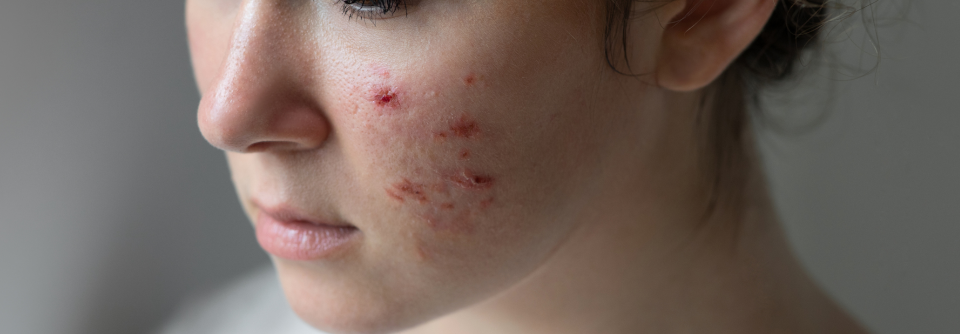
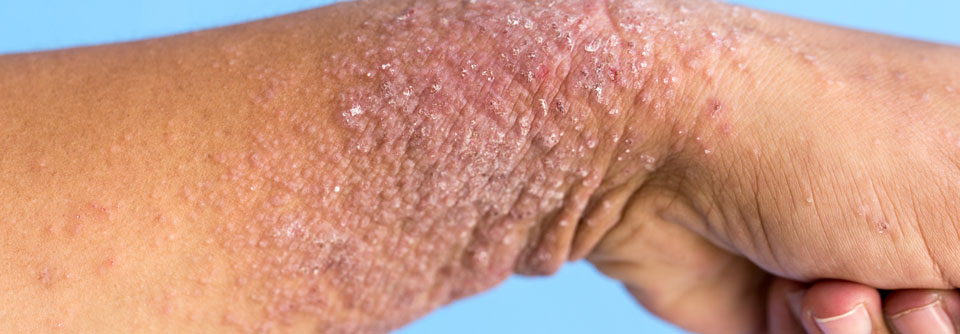
Bei Säuglingen mit atopischem Ekzem findet man typischerweise stark gerötete, nässende und verkrustete Ausschläge im Gesicht (Milchschorf) sowie an Armen und Beinen. Später zeigt sich oft das sogenannte Beugenekzem mit Rötung, Schuppung und vergröberter Haut (Lichenifikation) an Ellenbeugen, Handgelenken und Kniegelenken.
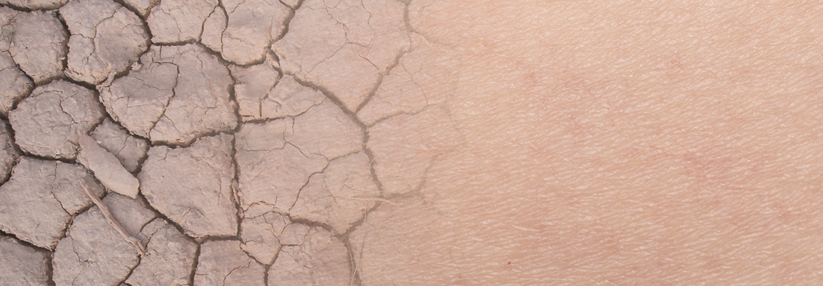
Weiterhin findet man häufig Kratzspuren. Die Haut ist bei Patienten mit Neurodermitis häufig sehr trocken und rau.
Grundlage der Diagnostik ist die genaue Anamnese (einschließlich Familienanamnese und Abfragen der häufigsten Komorbiditäten wie allergische Rhinitis und Asthma) sowie die Untersuchung des gesamten Hautorgans.
Außerdem sollte versucht werden, mögliche Provokationsfaktoren zu ermitteln. Dazu gehören z.B.:
- Irritation der Haut, u.a. durch bestimmte Textilien (z. B. Wolle), Schwitzen, falsche Hautreinigung, bestimmte berufliche Tätigkeiten (feuchtes Milieu, stark verschmutzende Tätigkeiten) und Tabakrauch
- IgE-vermittelte Allergien auf Hausstaubmilben, Tierepithelien, Pollen, Nahrungsmittel (bei Kindern vor allem Milch, Ei, Soja, Weizen, Haselnuss, Erdnuss und Fisch; bei Erwachsenen u. a. pollenassoziierte Nahrungsmittelallergene wie [Roh-] Obst und Gemüse, Nüsse)
- mikrobielle Faktoren
- klimatische Faktoren wie extreme Kälte und/oder Trockenheit, hohe Luftfeuchtigkeit
- psychischer Stress bzw. emotionale Faktoren
- hormonelle Faktoren (Schwangerschaft, Menstruation)
Allergiediagnostik:
Bei entsprechendem Befund und Anamnese sollte eine individuelle Allergiediagnostik erfolgen. Dazu können die Durchführung von Pricktestungen und/oder die Bestimmung von spezifischen IgE-Antikörpern gehören. Die klinische Relevanz der Sensibilisierungen muss dann im Einzelfall mittels Karenz und/oder Provokationstestungen individuell ermittelt werden.
Die Durchführung von Epikutantestungen mit Proteinallergenen (sogenannter Atopie-Patch-Test) wird im Rahmen der Routinediagnostik nicht empfohlen. Bei anamnestischem und/oder klinischem Verdacht können Epikutantestungen mit niedermolekularen Substanzen zur Aufdeckung einer zusätzlichen Kontaktallergie sinnvoll sein.
Zur Ermittlung der objektiven Erkrankungsschwere, der Erkrankungssymptome, der Lebensqualität und des Verlaufs können validierte Scores wie EASI (eczema area and severity index) oder SCORAD (scoring of atopic dermatitis) eingesetzt werden.
Die Bestimmung von Laborparametern wird im klinischen Alltag nicht empfohlen.
Die wichtigsten Differenzialdiagnosen sind:
- andere Ekzemerkrankungen (allergisches Kontaktekzem, irritativ-toxisches Kontaktekzem, mikrobielles Ekzem sowie im Erwachsenalter das Ekzemstadium des kutanen T-Zell-Lymphoms)
- seborrhoisches Ekzem (vor allem im Säuglingsalter)
Seltenere Differenzialdiagnosen:
- Skabies
- Psoriasis
- bestimmte genetische Erkrankungen und Immundefaktsyndrome mit Ekzemen (z.B. Netherton Syndrom, Dubowitz Syndrom, Omenn-Syndrom, Wiskott-Aldrich-Syndrom, Hyper-IgE-Syndrom, Phenylketonurie und Defekte des Biotinstoffwechsels)
Bei Hand- und Fußekzemen:
- Psoriasis palmoplantaris
- Tinea manuum et pedum
Die Behandlung der Neurodermitis erfordert eine Vielzahl von Maßnahmen, die individuell auf den Patienten abgestimmt werden sollten. Dazu gehören:
- Reduktion und Vermeidung individueller Provokationsfaktoren
- angepasste symptomorientierte Basistherapie
- antiinflammatorische Therapie
- ggf. Therapie des Juckreizes
Basistherapie:
- regelmäßige rückfettende Körperpflege (z.B. harnstoffhaltige Präparate und Ölbäder) zur Behandlung der trockenen Haut
- Vermeidung von häufigem Wasserkontakt
- eingeschränkte Verwendung von Reinigungs- und Desinfektionsmitteln und Wolle
Topische Therapie:
Bei ausgeprägten akuten Hauterscheinungen ist vorübergehend eine lokale, antientzündliche Therapie indiziert:
Glukokortikoide:
- Klasse II (z.B. Hydrocortisonbutyrat), bei stärkeren Entzündungen auch Klasse III (z.B. Mometasonfuroat) oder Klasse IV (z.B. Clobetasolproprionat)
- rasches Ausschleichen bei Befundbesserung
- vor allem im Bereich von Gesicht, Hautfalten und Genitalbereich so kurz wie möglich (Gefahr der Hautatrophie)
Calcineurin-Inhibitoren:
- Pimecrolimus oder Tacrolimus
- keine Gefahr der Hautatrophie, daher Alternative vor allem für „Problemareale“
- wirksamer Sonnenschutz, keine Kombination mit Phototherapie
Andere antientzündliche Therapien:
- Schieferöle
- Zink
- Gerbstoffe
Systemische Therapie:
- H1-Antihistaminika bei ausgeprägtem Juckreiz (und insbesondere bei nachgewiesener Typ-1-Sensibilisierung)
- Ciclosporin bei schweren therapieresistenten Formen
- Biologika bei mittelschweren und schweren Formen (z.B. IL4-Antikörper Dupilumab)
- orale Glukokortikoide (evtl. Kurzzeittherapie zur Unterbrechung des akuten Schubes bei Erwachsenen)
- Antibiotika (bei nachgewiesener bakterieller Superinfektion)
Nicht-medikamentöse Therapiemaßnahmen:
Phototherapie:
- UVA-1-Therapie, UVB-Schmalband-Therapie, UVB Breitband, Balneo-Phototherapie
- adjuvant in akuten Krankheitsphasen bei Patienten über zwölf Jahren möglich
Strukturierte Neurodermitis-Schulung
Bei chronischer oder chronisch-rezidivierender Neurodermitis
- für Sorgeberechtigte mit Kindern unter sieben Jahren
- für Kindern von acht bis zwölf Jahren mit ihren Eltern
- für Jugendliche ab 13 Jahren
Eliminationsdiät
- bei Kindern mit Neurodermitis bei eindeutiger Anamnese für eine Soforttyp-Reaktion oder einem eindeutig positiven oralen Provokationstest
- Überprüfung der Persistenz einer Nahrungsmittelallergie auf Kuhmilch, Hühnerei und Weizenmehl bei Kindern nach ein bis zwei Jahren
Durch verschiedene Maßnahmen kann versucht werden, das Risiko für die Entwicklung von Allergien zu reduzieren. Dazu gehören unter anderem:
- vielseitige und vollwertige Ernährung der Mutter in der Schwangerschaft (keine „allergenarmen“ Diäten)
- möglichst Vermeidung von Kaiserschnittgeburten
- die ersten 4–6 Lebensmonate ausschließlich Stillen (alternativ hypoallergene Säuglingsnahrung)
- ab dem 5. Lebensmonat nach und nach Fütterung möglichst vieler verschiedener Lebensmittel (einschließlich Kuhmilch, Ei, Weizen, Nüsse)
- rauchfreie Umgebung während und nach der Schwangerschaft
- Reduktion von Luftschadstoffen
Deutsche Dermatologische Gesellschaft (DDG):
Neurodermitis
Verschenken Sie kein Honorar: Das „Gebühren-Handbuch digital“ ist die ideale Weiterentwicklung der Printausgabe des bekannten „Medical Tribune Gebühren-Handbuchs“ - statt 2000 Buchseiten der schnelle digitale Zugriff.
Was Ihnen die Abrechnung leichter macht:
- die immer aktuelle Fassung von EBM und GOÄ (Einheitlicher Bewertungsmaßstab und Gebührenordnung für Ärzte)
- Tipps und Experten-Kommentare zur Honorarabrechnung (EBM/GOÄ), graphisch aufbereitet und leicht verständlich
- Kommentare von Kollegen lesen und selbst kommentieren
- persönliche Notizen und Lesezeichen setzen
Fortbildungen
| Termin | Fortbildung | Ort | |
|---|---|---|---|
|
25.04.2025 | 07:30 - 08:15
|
Frühstücksfortbildung am Freitag 2025 Periphere neuropathische Schmerzen beim älteren Patienten - Behandlungsmöglichkeiten bei Polymedikation Details Online-Teilnahme Programm |
Online |
1 CME-Punkt
kostenfrei
|
|
07.05.2025 | 16:00 - 19:15
|
Case Conference 2025 Neues Wissen von Fall zu Fall Details Online-Teilnahme Programm |
Online |
4 CME-Punkte
kostenfrei
|
|
09.05.2025 | 07:30 - 08:15
|
Frühstücksfortbildung am Freitag 2025 Krämpfe der Skelettmuskulatur – Diagnostik, Therapie und Prophylaxe Details Online-Teilnahme Programm |
Online |
1 CME-Punkt
kostenfrei
|
Diese Informationen dienen ausschließlich der Aus- und Weiterbildung von Angehörigen und Studenten der medizinischen Fachkreise (z.B. Ärzte) und enthalten nur allgemeine Hinweise. Sie dürfen nicht zur Selbstdiagnose oder -behandlung verwendet werden und sind kein Ersatz für eine ärztliche Beratung oder Behandlung. Die jeweiligen Autoren haben die Inhalte nach bestem Wissen gepflegt. Dennoch sollten Sie die Informationen stets kritisch prüfen und mit zusätzlichen Quellen vergleichen. Die Autoren und die Betreiber von medical-tribune.de übernehmen keine Haftung für Schäden, die durch nicht-kontrollierte Anwendung von Empfehlungen und Inhalten entstehen. Beiträge, die Angaben zum Einsatz und zur Dosierung von Medikamenten machen, sind die persönliche Einschätzung der Autoren. Sie ersetzen nicht die Empfehlungen des Herstellers oder des behandelnden Arztes oder Apothekers.