Lyme-Borreliose, kutan
Bei der Lyme-Borreliose handelt es sich um die häufigste durch Zecken übertragene Infektionskrankheit in Europa.
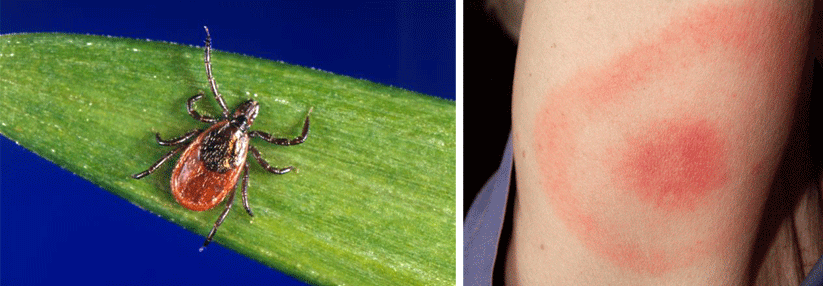
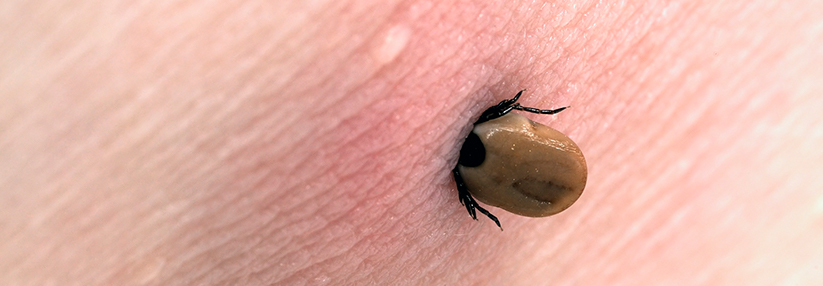
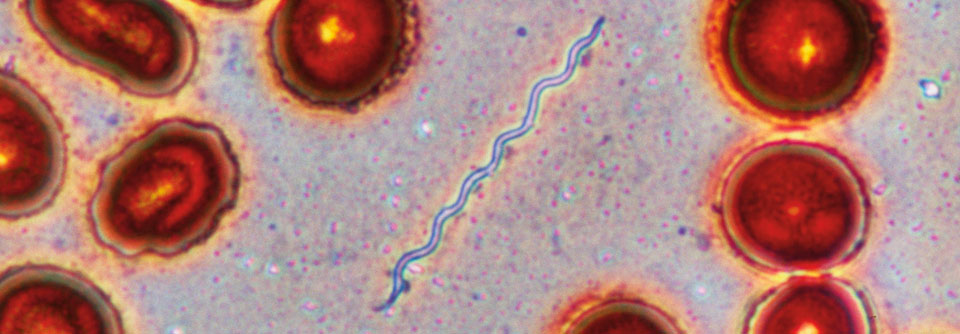
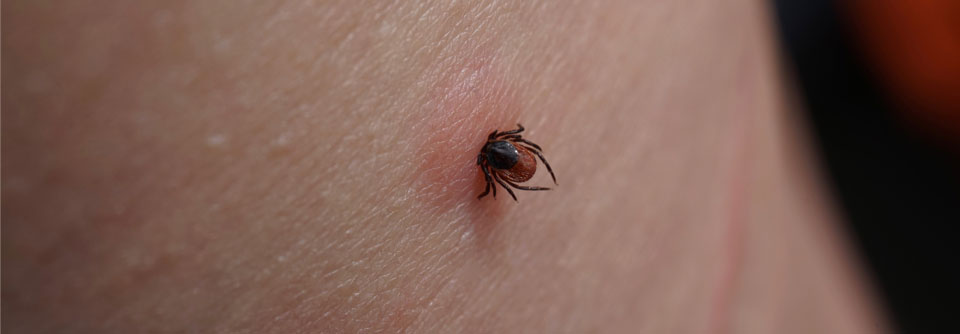
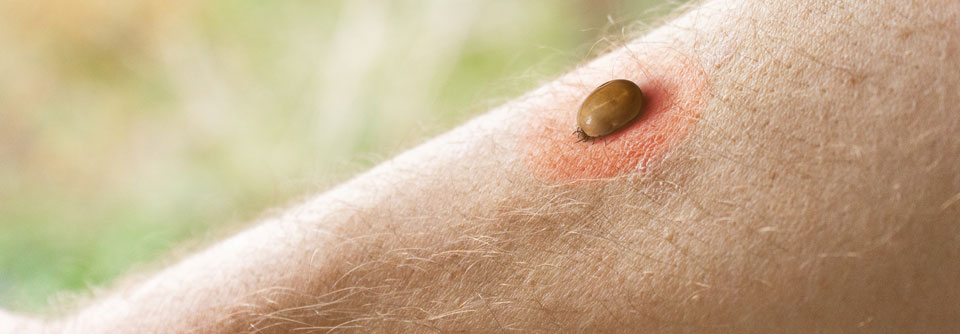
Borrelien sind Bakterien, die während des Blutsaugens der Schildzecke (Ixodes ricinusin) in die Haut wandern können. Dort werden sie entweder sofort durch das angeborene (unspezifische, innate) Immunsystem abgetötet oder es kommt zu einer lokalen Infektion und bei einem kleinen Teil der Infizierten (etwa 5 % der Personen mit Zeckenstich) zur Erkrankung (Borreliose).
Am häufigsten entsteht eine Entzündung der Haut, typischerweise als Erythema migrans oder selten als Borrelien-Lymphozytom. Im weiteren Verlauf können die Borrelien disseminieren und verschiedene Organe befallen. Vor allem sind die Haut, die Gelenke, sowie das Nervensystem betroffen. Als chronische oder späte Form der Hautinfektion kann sich die Acrodermatitis chronica atrophicans entwickeln.
Am weitesten verbreitet ist in Europa Borrelia burgdorferi. Die Borreliose tritt vor allem in den gemäßigten Klimazonen der nördlichen Halbkugel auf, wobei der Durchseuchungsgrad der Zecken je nach Region sehr unterschiedlich ist. Das größte Infektionsrisiko besteht bei uns zwischen Mai und Juli.
Früh lokalisiertes Stadium:
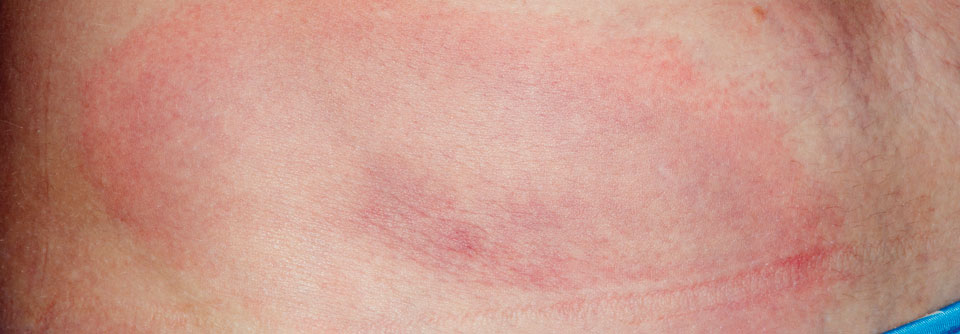
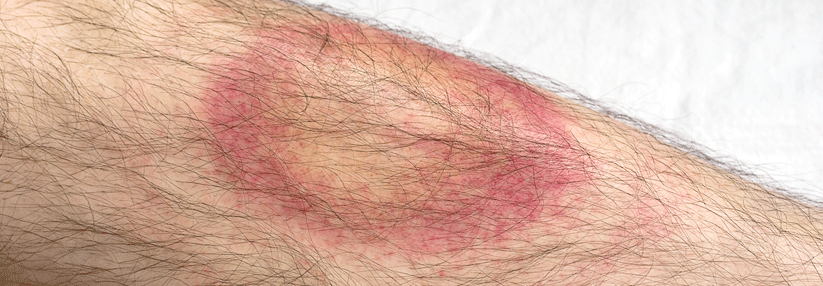
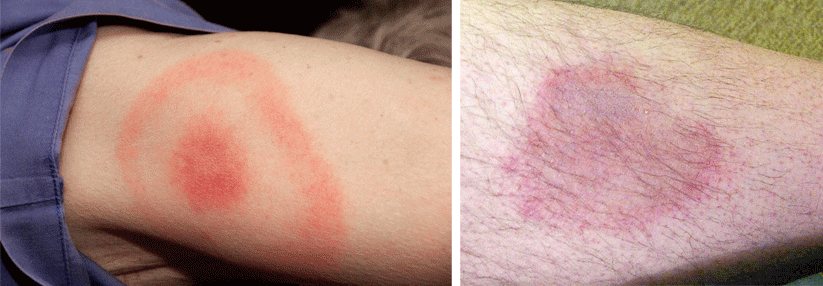
Erythema migrans („Wanderröte“):
- 3–30 Tage nach Zeckenstich
- häufigstes Leitsymptom der Borreliose
- meist dezentes, leicht erhabenes Erythem, das sich von der Zeckenstichstelle zentrifugal ausbreitet und zentral abblasst
- auch ohne Behandlung selbstlimitierend (nach Wochen bis Monaten)
Borrelien-Lymphozytom (Lymphadenosis cutis benigna)
- meist solitäre an der Stickstelle oder im sich ausbreitenden Erythema migrans
- Pseudolymphome (kutane lymphoide Hyperplasie)
- selten (ca. 5 % der Kinder und 2 % der Erwachsenen mit Lyme-Borreliose)
- häufige Lokalisationen sind Ohrläppchen, Mamillen, Genitalbereich
Früh disseminiertes Stadium (2–12 Monate nach Zeckenstich):
Dieses Stadium entwickeln nur 1–15 % der Pateinten mit Lyme-Borreliose.
- multiple Erythema migrans
- multiple Borrelien-Lymphozytome
- evtl. grippeartige Allgemeinsymptome (Muskel- und Gelenkschmerzen, Fieber, Lymphknotenschwellung, Leistungsminderung)
Verschiedene Organmanifestationen:
- Neuroborreliose (lymphozytäre Meningitis, Meningoradikulitis Bannwarth, Hirnnervenparesen, Myelitis)
- Ophthalmoborreliose
- Myositis
- Herzbeteiligung (Perikarditis, Myokarditis)
- akute intermittierende Lyme-Arthritis (meist Oligoarthritis mit Beteiligung des Knies)
Spätstadium (1–10 Jahre nach Zeckenstich)
Acrodermatitis chronica atrophicans
- meist asymmetrische chronisch-atrophische Hautveränderungen im Bereich der unteren Extremitäten
- anfangs livid-rote, unscharf begrenzte Hautödeme (ödematöses Stadium)
- nach Monaten bis Jahren Atrophie mit zigarettenpapierartiger Hautfältelung und durchscheinenden Venen durch Verlust des subkutanen Fettgewebes (atrophisches Stadium)
- manchmal fibrinoide Hautverdickungen über Knien und Ellbogen
Späte Organmanifestationen:
- periphere Neuropathie
- chronische Arthritis
- chronische Enzephalomyelitis (sehr selten)
- zerebrale Vaskulitis (sehr selten)
Neben der typischen Anamnese mit Zeckenstich weisen vor allem die dermatologischen Leitsymptome (Erythema migrans) auf eine Borreliose.
Bei einem typischen Erythema migrans ist keine weitere Labordiagnostik erforderlich und es sollte sofort mit der Therapie begonnen werden.
Serologische Diagnostik:
Eine serologische Untersuchung auf Borrelien-Antikörper sollte nur bei ausreichendem klinischem Verdacht und nicht bei unspezifischen Symptomen erfolgen. Ein alleiniger positiver Antikörpernachweis ist nicht beweisend für eine klinisch manifeste Lyme-Borreliose.
IgM-Antikörper
- üblicherweise 3–6 Wochen nach Krankheitsbeginn nachweisbar
- isoliert positiver IgM-Nachweis schließt Spätmanifestation aus
IgG-Antikörper
- Gipfel nach Wochen und Monaten
- bilden sich oft nur zögerlich zurück
- niedrig positive Antikörper können Ausdruck einer früher durchgemachten Infektion sein (Seronarbe)
Ein negativer Antikörpernachweis schließt bei längerer Krankheitsdauer beim immungesunden Patienten eine Lyme Borreliose weitestgehend aus.
Direkter Erregernachweis:
Der kulturelle Direktnachweis sollte nur bei differentialdiagnostisch nicht eindeutigen Fällen eingesetzt werden. Proben können aus Hautmanifestationen, Liquor und in seltenen Fällen auch aus Synovialflüssigkeit gewonnen werden. Die Untersuchung sollte nur in dafür ausgewiesenen Spezial-und Referenzlaboratorien ( z.B. das Nationale Referenzzentrum für Borrelien im Bayrischen Landesamt für Gesundheit und Lebensmittelsicherheit) durchgeführt werden. Im positiven Fall sind weitere molekularbiologische Bestätigungstests erforderlich.
Die Untersuchung der aus der Haut entfernten Zecke auf Borrelien ist nicht sinnvoll, da der Nachweis von Borrelien in der Zecke keinen ausreichenden Vorhersagewert für eine Übertragung der Borrelien auf den Wirt und die Entstehung einer Erkrankung hat.
Erythema migrans:
- persistierende Insektenstichreaktion (Juckreiz, Entzündung sofort nach Stich)
- Erysipel (Überwärmung, Abgeschlagenheit, erhöhte Entzündungsparameter)
- fixes Arzneimittelexanthem
- Hypodermitis bei chronisch venöser Insuffizienz
- Atrophodermia Pasini et Pierini
- zirkumskripte Sklerodermie
- Granuloma anulare
- stark entzündlicher Herpes simplex
- Tinea corporis
Multiple Erythemata migrans
- persistierende Urtikaria
- multiple Granulomata anularia
- Erythema anulare centrifugum
- multilokuläres fixes Arzneimittelexanthem
- Ringelröteln (bei Kindern)
Borrelien-Lymphozytom
- solitäres Mastozytom
- solitäres niedrig malignes B-Zell-Lymphom
- solitäres kutanes T-Zell-Lymphom
Acrodermatitis chronica atrophicans (ödematöses Stadium)
- chronisch rezidivierendes Erysipel mit Lymphödem
- Lupus erythematodes
- Hypodermitis
- Erythromelalgie
- komplexes regionales Schmerzsyndrom (früher M. Sudeck)
- Kälteschädigung (Frostbeulen)
- Hitzemelanose
Acrodermatitis chronica atrophicans (atrophisches Stadium)
- Altersatrophie der Haut
- chronisch venöse Insuffizienz
Die Therapie der Lyme-Borreliose erfolgt mit Antibiotika.
Lokalisierte Frühmanifestationen (solitäres Erythema migrans, Erythema chronicum migrans):
Mittel der ersten Wahl sind Doxycyclin oder Ampicillin. Alternativ auch Cefuroximaxetil oder Azithromycin.
Bei disseminierte Frühmanifestationen (multiples Erythema migrans, Erythema migrans mit grippeartigen Allgemeinsymptomen, Borrelien-Lymphozytom) wird mit den gleichen Medikamenten etwas länger behandelt.
Spätmanifestationen (Acrodermatitis chronica atrophicans) ohne neurologische Symptome:
Doxycyclin oder Ampicillin.
Spätmanifestationen (Acrodermatitis chronica atrophicans) mit neurologischen Symptomen:
Penicillin G, Ceftriaxon oder Cefotaxim.
Nach leitliniengerechter Antibiotikatherapie können bei einigen Patienten noch über viele Monate Beschwerden wie Müdigkeit, Gelenk-und Muskelschmerzen, Kopfschmerzen, Krankheitsgefühl, Irritierbarkeit oder Parästhesien bestehen bleiben. Dauern die unspezifischen Symptome mehr als sechs Monate an, werden sie von einigen Autoren als Post Lyme Syndrom (PLS) oder Posttreatment Lyme Disease Syndrome (PTLDS) bezeichnet. Das Syndrom ist aber nicht allgemein akzeptiert und muss von Beschwerden durch Persistenz vermehrungsfähiger Erreger (z.B. bei mangelnder Adhärenz) und durch Defektheilung abgegrenzt werden.
Der Nutzen von wiederholten und langzeitigen Antibiotikabehandlungen bei PLS ist nicht belegt. Ein häufiger Grund für weiterbestehende Hautveränderungen und Beschwerden nach antibiotischer Therapie ist auch eine primär falsche Diagnose (siehe Diffenzialdiagnosen).
Die beste Prophylaxe ist die Prävention von Zeckenstichen durch bedeckende Kleidung und sorgfältiges Absuchen der Haut inklusive des behaarten Kopfes nach Aufenthalten im Freien.
Die Anwendung von zeckenabweisenden Repellents wird nur mit Einschränkung empfohlen, da nur eine beschränkte Wirksamkeit bis zu vier Stunden besteht.
Da das Übertragungsrisiko von Borrelien mit der Dauer der Saugzeit der Zecken ansteigt, sollten die Zecken sofort nach der Entdeckung mit Zeckenpinzette oder -karte entfernt werden. Danach sollte die Stichstelle über sechs Wochen beobachtet werden.
Deutsche Dermatologische Gesellschaft (DDG):
Kutane Lyme-Borreliose
Verschenken Sie kein Honorar: Das „Gebühren-Handbuch digital“ ist die ideale Weiterentwicklung der Printausgabe des bekannten „Medical Tribune Gebühren-Handbuchs“ - statt 2000 Buchseiten der schnelle digitale Zugriff.
Was Ihnen die Abrechnung leichter macht:
- die immer aktuelle Fassung von EBM und GOÄ (Einheitlicher Bewertungsmaßstab und Gebührenordnung für Ärzte)
- Tipps und Experten-Kommentare zur Honorarabrechnung (EBM/GOÄ), graphisch aufbereitet und leicht verständlich
- Kommentare von Kollegen lesen und selbst kommentieren
- persönliche Notizen und Lesezeichen setzen
Fortbildungen
| Termin | Fortbildung | Ort | |
|---|---|---|---|
|
25.04.2025 | 07:30 - 08:15
|
Frühstücksfortbildung am Freitag 2025 Periphere neuropathische Schmerzen beim älteren Patienten - Behandlungsmöglichkeiten bei Polymedikation Details Online-Teilnahme Programm |
Online |
1 CME-Punkt
kostenfrei
|
|
07.05.2025 | 16:00 - 19:15
|
Case Conference 2025 Neues Wissen von Fall zu Fall Details Online-Teilnahme Programm |
Online |
4 CME-Punkte
kostenfrei
|
|
09.05.2025 | 07:30 - 08:15
|
Frühstücksfortbildung am Freitag 2025 Krämpfe der Skelettmuskulatur – Diagnostik, Therapie und Prophylaxe Details Online-Teilnahme Programm |
Online |
1 CME-Punkt
kostenfrei
|
Diese Informationen dienen ausschließlich der Aus- und Weiterbildung von Angehörigen und Studenten der medizinischen Fachkreise (z.B. Ärzte) und enthalten nur allgemeine Hinweise. Sie dürfen nicht zur Selbstdiagnose oder -behandlung verwendet werden und sind kein Ersatz für eine ärztliche Beratung oder Behandlung. Die jeweiligen Autoren haben die Inhalte nach bestem Wissen gepflegt. Dennoch sollten Sie die Informationen stets kritisch prüfen und mit zusätzlichen Quellen vergleichen. Die Autoren und die Betreiber von medical-tribune.de übernehmen keine Haftung für Schäden, die durch nicht-kontrollierte Anwendung von Empfehlungen und Inhalten entstehen. Beiträge, die Angaben zum Einsatz und zur Dosierung von Medikamenten machen, sind die persönliche Einschätzung der Autoren. Sie ersetzen nicht die Empfehlungen des Herstellers oder des behandelnden Arztes oder Apothekers.