Erste Hilfe für wackelnde Diabetiker-Zähne
 Schon lange wird ein Zusammenhang zwischen Diabetes mellitus und Parodontitis vermutet.
© Meyle J, Herrmann JM. internistische praxis 2017; 58: 406-416
© Mediengruppe Oberfranken - Fachverlage GmbH & Co. KG, Kulmbach
Schon lange wird ein Zusammenhang zwischen Diabetes mellitus und Parodontitis vermutet.
© Meyle J, Herrmann JM. internistische praxis 2017; 58: 406-416
© Mediengruppe Oberfranken - Fachverlage GmbH & Co. KG, Kulmbach
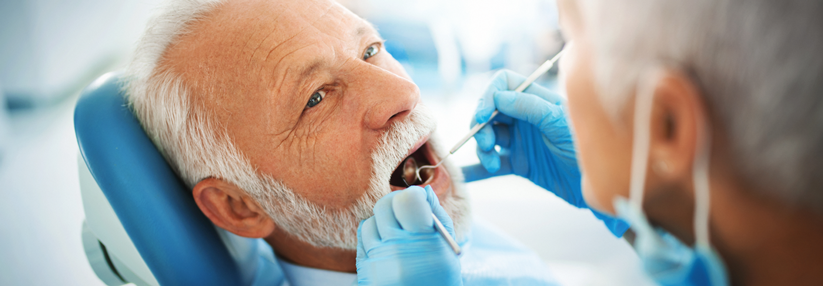
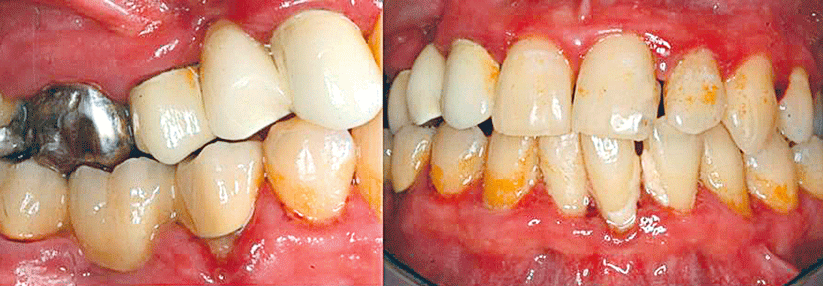
Die fälschlicherweise oft als „Parodontose“ bezeichnete lokale, meist schmerzfreie Zahnbettentzündung entsteht durch einen bakteriellen Biofilm am Zahnfleischrand. Proinflammatorische Botenstoffe führen zu einem röntgenologisch nachweisbaren Abbau des Alveolarknochens, wodurch sich der Zahnhalteapparat lockert. Unbehandelt droht der Verlust des Zahnes, schreiben Professor Dr. Jörg Meyle und sein Kollege von der Polyklinik für Parodontologie des Zentrums für Zahn-, Mund- und Kieferheilkunde der Universität Gießen. Die betroffenen Patienten klagen über Mundgeruch, Schwellungen und Blutungen des Zahnfleisches.
Schon lange wird ein Zusammenhang zwischen Diabetes mellitus und Parodontitis…
Bitte geben Sie Ihren Benutzernamen und Ihr Passwort ein, um sich an der Website anzumelden.