Knorpelschäden: Vier Reparaturverfahren für kleine und große Defekte
 Bereits kleine Schäden am Knorpel können die Funktion der Gelenke deutlich einschränken.
© iStock.com/gilaxia
Bereits kleine Schäden am Knorpel können die Funktion der Gelenke deutlich einschränken.
© iStock.com/gilaxia
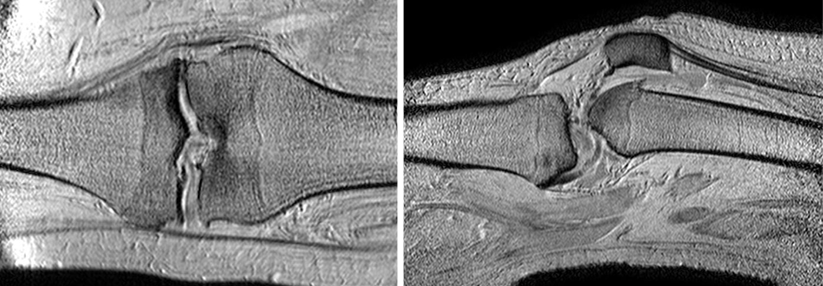
Heute wird die obere Altersgrenze für eine regenerative Behandlung von Knorpelläsionen mit etwa 50 bis 55 Jahren angesetzt. Bei der Wahl des Therapieverfahrens spielen Ausdehnung und Lage des Knorpeldefekts eine entscheidende Rolle, schreibt das Team um Dr. Alexander Rauch von der Sporttraumatologie und Kniechirurgie der ATOS Klinik München. Eine fortgeschrittene Arthrose und gegenüberliegende Gelenkschäden, sogenannte kissing lesions, gelten allerdings als Kontraindikationen.
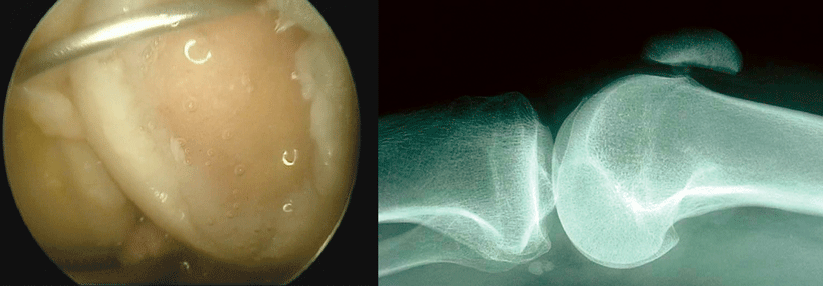
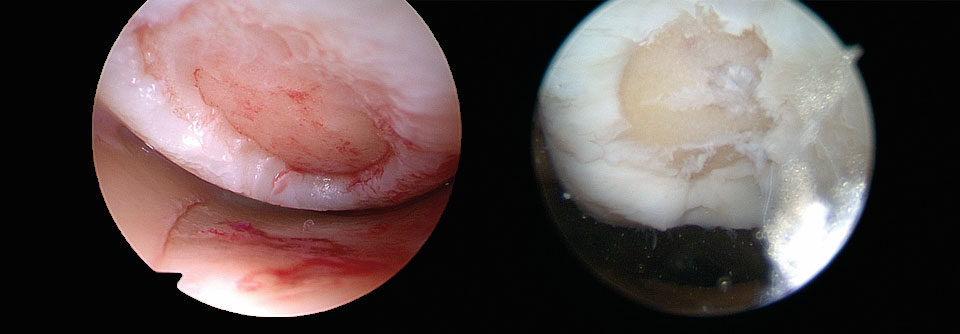
Knochenmarkstimulierende Verfahren wie die Mikrofrakturierung (MFx) eignen sich nur zur Behandlung umschriebener Knorpelschäden von maximal 2,5 cm2 Fläche (Grad 3–4, siehe Tabelle). Ein Vorteil dieser Technik: die einfache Durchführung. Im Abstand von 3–4 mm wird die subchondrale Knochenplatte bis in eine Tiefe von 2–4 mm perforiert. Aus den Löchern treten mit dem Blut mesenchymale Stammzellen aus, was zur Bildung von Zell-Blut-Koageln im Defekt führt. Aus diesem Blutklott entsteht ein hyalinartiger Regeneratknorpel. Da er nicht so haltbar ist wie „echter“ Knorpel, beschränkt sich die Anwendung auf kleine Läsionen.
| Klassifikation der Knorpelschäden (nach ICRS*) | |
|---|---|
| Grad | Bezeichnung |
| 0 | Kein Defekt sichtbar |
| 1a | Oberfläche intakt, Fibrillationen bzw. leichte Erweichung |
| 1b | Zusätzlich oberflächliche Risse bzw. Fissuren |
| 2 | Tiefe der Läsion < 50 % der Knorpeldicke (abnormaler Knorpel) |
| 3a | Tiefe der Läsion > 50 % der Knorpeldicke, nicht bis zur kalzifizierenden Schicht (schwer veränderter Knorpel) |
| 3b | Tiefe der Läsion > 50 % der Knorpeldicke, bis zur kalzifizierenden Schicht |
| 3c | Tiefe der Läsion > 50 % der Knorpeldicke, bis zur subchondralen Platte |
| 3d | Tiefe der Läsion > 50 % der Knorpeldicke, periläsionale Blasen |
| 4a | Vollständige Knorpelläsion, subchondrale Platte durchbrochen |
| 4b | Vollständige Knorpelläsion, bis tief in die Spongiosa |
Chondrozyten-Transfer ist Mikrofrakturierung überlegen
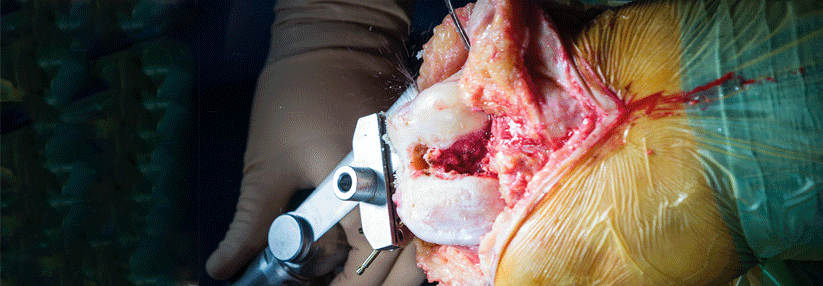
Die autologe Chondrozyten-Transplantation kann mit und ohne Matrix (ACT/MACT) stattfinden. Das Verfahren erfordert jedoch immer ein zweizeitiges Vorgehen: Beim ersten Eingriff entnehmen die Chirurgen einen kleinen Knorpel-Knochen-Zylinder aus einem unbelasteten Teil des Gelenks (zum Beispiel laterale Femurkondylen). Danach werden die Knorpelzellen im Labor angezüchtet. Vier bis acht Wochen später erfolgt die Transplantation, bei Bedarf ergänzt durch weitere Eingriffe (wie Umstellungsosteotomie oder Bandrekonstruktion). Vor der Befüllung bedarf der Defekt einer gründlichen Präparation, mit der man geschädigte Knorpelanteile entfernt und stabile Ränder im Gesunden schafft. Anders als bei den knochenmarkstimulierenden Verfahren darf es aus der Läsion nicht bluten. Die MACT hat sich in mehreren Studien der Mikrofrakturierung überlegen gezeigt. So konnte ein größerer Teil der Patienten seinen Sport wieder aufnehmen bzw. an alte Leistungen anknüpfen. Indiziert ist diese Transplantation zur Behandlung symptomatischer Knorpelschäden (Grad 3–4) mit einer Ausdehnung von mehr als 2–3 cm2. Bei Knochen-Knorpel-Läsionen kombinieren die Chirurgen die MACT inzwischen häufig mit einer Spongiosaplastik. Dabei entfernt man den geschädigten Knochen und füllt den entstandenen Defekt mit autologer Spongiosa (beispielsweise aus dem Beckenkamm) auf. Anschließend erfolgt die MACT in der üblichen Technik. Auf diese Weise lassen sich auch Läsionen decken, deren Größe 3–4 cm2 überschreitet.Nach sechs Wochen wieder aufs Rad
Autologe Transplantation ist auch in einem Rutsch möglich
Die osteochondrale autologe Transplantation (OAT) ermöglicht als einziges Verfahren, betroffene Stellen (bis zu einer Größe von etwa 3–4 cm2) in einer Sitzung mit hyalinem Knorpel zu decken und Knochen-Knorpelschäden zu behandeln. Die dafür benötigten Zylinder werden auch hier aus einer wenig belasteten Gelenkregion entnommen und dann „press fit“ in den vorher ausgestanzten Defekt eingebracht. Für größere Beschädigungen bis zu einer Ausdehnung von 9 cm2 eignet sich die Mega-OAT. Als Spenderregion dient hier die posteriore Femurkondyle. Die Entnahmestellen füllen sich von selbst mit Knochen und Ersatzknorpelgewebe. Letzteres ist zwar nicht so belastbar, aber für die Spenderregion meist ausreichend, so die Münchener Kollegen.Quelle: Rauch A et al. Orthopäde 2018; 47: 965-978