PPI, Helicobacter-Eradikation, Endoskopie – so optimieren Sie die Ulkusversorgung
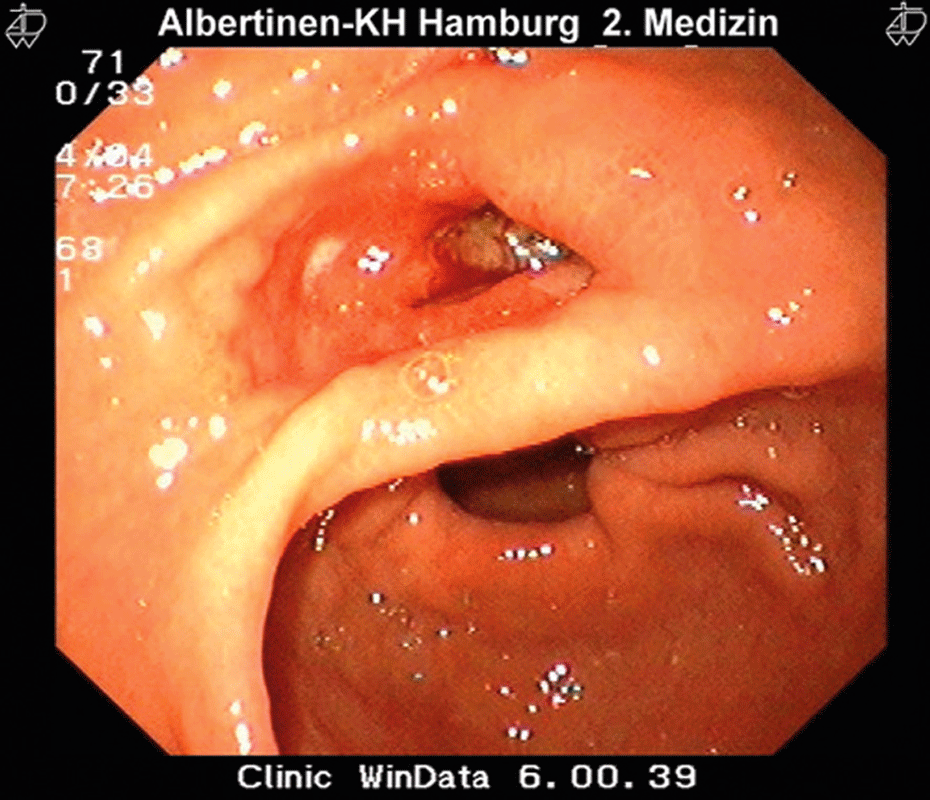
 Bei peptischen Ulzera sind nicht immer Symptome vorhanden und wenn, korrelieren diese keineswegs mit dem endoskopischen Befund.
© Alex – stock.adobe.com
Bei peptischen Ulzera sind nicht immer Symptome vorhanden und wenn, korrelieren diese keineswegs mit dem endoskopischen Befund.
© Alex – stock.adobe.com
Im ersten Gespräch mit einem „Ulkus-Kandidaten“ sollten neben den Beschwerden die Risikofaktoren geklärt werden, darunter Medikamente, Rauchen und frühere Geschwüre. Magen- und Duodenalulzera zeigen sich eher unspezifisch (retrosternale Schmerzen, Übelkeit, frühes Sättigungsgefühl etc.). Die Symptome korrelieren keineswegs mit dem endoskopischen Befund. Zudem können sie komplett fehlen, bis es dann zu Komplikationen kommt, warnt das Autorenteam um Dr. Emma Sverdén von der Karolinska Universitätsklinik in Stockholm.
Achten Sie auf Warnsignale, die eine sofortige bzw. zeitnahe Einweisung erfordern.
Ab zum Spezialisten!
- Zeichen akuter Blutung (sofortige Einweisung): schneller Puls, niedriger Blutdruck, Haematemesis, Melaena, schwere Anämie
- Hinweise auf Perforation oder Penetration in Nachbarorgan (sofortige Einweisung): Starke Bauchschmerzen, Peritonitis
- Malignomverdächtige Symptome bei über 50-Jährigen (zeitnahe Endoskopie binnen zwei Wochen): Dysphagie, unerklärbarer Gewichtsverlust plus Oberbauchschmerzen oder Reflux, rezidivierendes Erbrechen, Anämie, Appetitverlust
- fehlgeschlagene Zweitlinien-H.-pylori-Eradikation oder anhaltende Symptome trotz erfolgreicher Eradikation
In diese Differenzialdiagnostik fließen die Ergebnisse Ihrer körperlichen Untersuchung ein: Puls/Blutdruck (Blutung?), Abdomenpalpitation (Druckempfindlichkeit = Perforation? Tastbare Masse = Tumor?), digitorektaler Befund (Malaena?). Ergänzend sollte im Labor auf eine Anämie geachtet werden. Auch wenn das peptische Ulkus eigentlich eine endoskopische Diagnose darstellt, kann die Spiegelung bei unter 55-Jährigen, die keine Komplikationen aufweisen, entfallen, schreiben die Kollegen.
Zur Spiegelung schicken, wenn PPI keine Besserung bringen
Ein liberaleres Vorgehen für Patienten mit diffusen gastrointestinalen Beschwerden werde zwar durchaus diskutiert. Grundsätzlich empfiehlt sich die Endoskopie aber nur bei- Älteren mit Dyspepsie,
- red flags sowie
- Nicht-Ansprechen einer 4- bis 8-wöchigen PPI-Behandlung.
Niedrig dosierte ASS-Therapie kann fortgesetzt werden
Die PPI-Einnahme läuft bis zum blanden Endoskopiebefund (oder bis zu acht Wochen, falls keine Kontrollen erfolgen). Lässt sich ein peptisches Ulkus nicht auf Helicobacter, sondern auf NSAR zurückführen, muss man die Dauermedikation überdenken. Eventuell kommen COX-2-Hemmer infrage. Offenbar ist das kardiovaskuläre Risiko für diese Substanzen nicht höher als für andere NSAR, so die Autoren. Eine niedrig dosierte ASS-Therapie kann fortgesetzt werden. Das Geschwür gilt es natürlich mit Säureblockern zu bändigen. Manche Patienten mit ulzerogener Pharmakotherapie brauchen eine Dauerbehandlung mit PPI:- Alter über 65 Jahre,
- positive Ulkus-Anamnese (insbesondere Komplikationen),
- NSAR in hoher Dosis oder NSAR/ASS-Komedikation oder NSAR- bzw. ASS-Einnahme in Kombination mit z.B. Steroiden, Antikoagulanzien.
Quellen:
* 125. Kongress der Deutschen Gesellschaft für Innere Medizin
Sverdén E et al. BMJ 2019; DOI: 10.1136/bmj.l5495