Differenzialdiagnosen bei brachialer Durchblutungsstörung
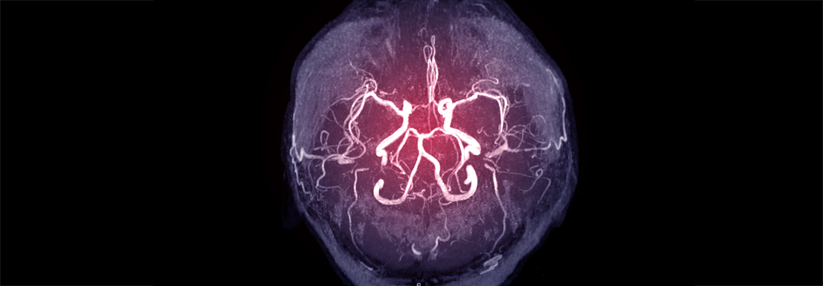
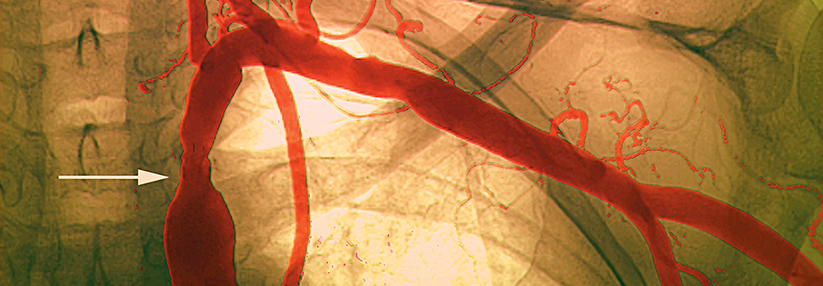 Die Subclaviastenose tritt überwiegend linkseitig auf. Die Arterie versorgt Arme und Kopf mit Blut.
© Science Photo Library/Zephyr
Die Subclaviastenose tritt überwiegend linkseitig auf. Die Arterie versorgt Arme und Kopf mit Blut.
© Science Photo Library/Zephyr
Kalte, blasse Hände und Finger, eventuell auch Schmerzen und Sensibilitätsstörungen. Diese Symptome deuten auf eine periphere arterielle Verschlusskrankheit (PAVK) der oberen Extremität hin. Auch wenn hier ein Problem im Bereich der Unterarm- oder Handgefäße nahe liegt, können die Beschwerden ebenso auf eine verengte Schulter- oder Oberarmarterie zurückgehen. Darauf weist der Angiologe Professor Dr. Federico Tatò von der Münchner Gefäßpraxis im Tal hin. Als Ursache kommen gut zwei Dutzend Differenzialdiagnosen infrage. Am relevantesten für die tägliche Praxis sind neben der Arteriosklerose auch Großgefäßvaskulitiden, das Thoracic-Outlet-Syndrom und das Raynaud-Phänomen.
Um diese zu diagnostizieren, empfiehlt Prof. Tatò verschiedene funktionelle Tests. Als bildgebendes Verfahren der Wahl rät er zur farbkodierten Duplexsonographie. CT, MRT und intraarterielle Angiographie seien nur notwendig, wenn sich sonst keine Klarheit gewinnen lässt oder es für die Therapie wichtig ist. Aber auch Anamnese und Symptome geben oft schon deutliche Hinweise, welche Diagnose am naheliegendsten sein kann.
Bei Armclaudicatio und Fieber an eine Vaskulitis denken
So manifestiert sich die Arteriosklerose im Arm meist als Stenose im proximalen Segment der Arteria subclavia – und zwar viermal häufiger links- als rechtsseitig, erklärt der Gefäßspezialist. Oft handelt es sich um das Zeichen einer schweren, generalisierten Arterienverkalkung: Bei rund 10–15 % der Betroffenen verstopft zudem irgendwann die Schlüsselbeinarterie. Etwa die Hälfte der Patienten mit Subklaviastenose hat eine koronare Herzerkrankung, jeder Dritte eine PAVK der Beine oder eine Karotisstenose. Periphere Stenosen treten deutlich seltener und vor allem bei einem langjährigen Diabetes mellitus, respektive einer chronischen Niereninsuffizienz auf. Dialysepatienten mit PAVK tragen darüber hinaus ein sehr hohes Risiko für schwere Handischämien und Shunt-Komplikationen.
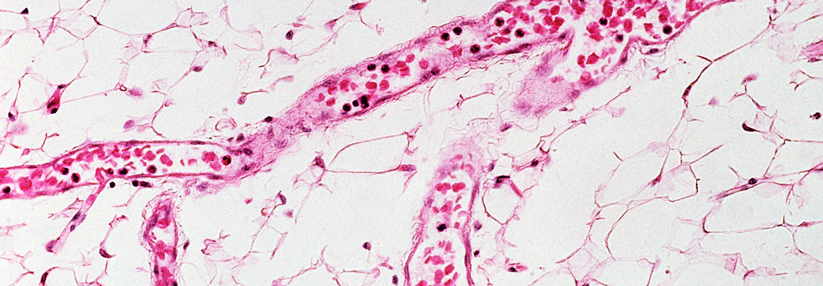
Belastungsabhängige Schmerzen fehlen bei arteriosklerotischen Subklaviastenosen häufig. Ist eine Großgefäßvaskulitis der Auslöser, bildet die Armclaudicatio dagegen das Leitsymptom. Fühlt sich der Patient überdies krank, weist Fieber, Nachtschweiß und Gewichtsverlust auf, liegt eine solche Gefäßerkrankung als Ursache nahe. Auch wenn die Riesenzellarteriitis oder die seltenere Takayasuarteriitis primär andere Gefäße betreffen, können sich beide an Hals- und Schulterarterien manifestieren.
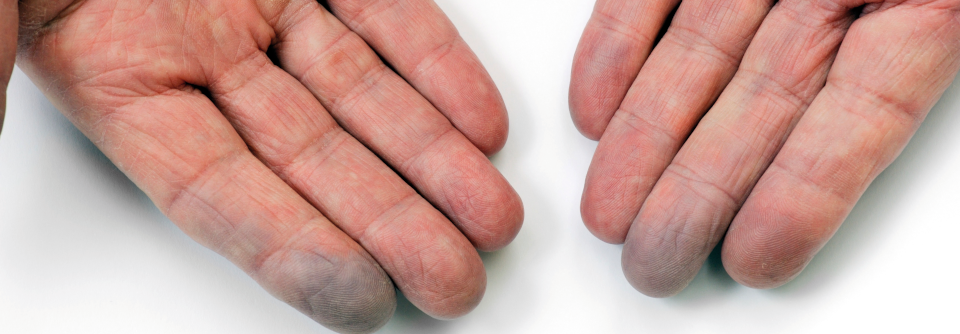
Einseitige Ischämien deuten aufs Thoracic-Outlet-Syndrom
Dies sei sogar häufiger, als weithin angenommen, so der Autor. Sichern lässt sich die Verdachtsdiagnose durch ein fast pathognomonisches Strömungsgeräusch in der Axilla sowie erhöhte Entzündungswerte (CRP, BKS). Die langstreckigen, glattwandigen Stenosen fallen im Ultraschall durch zirkuläre und echoarme Verdickungen der Arterienwände auf.
Das Thoracic-Outlet-Syndrom reduziert die Durchblutung der A. subclavia im schlimmsten Fall so stark, dass es den Arm gefährdet. Daher sollte man bei einseitiger Hand- und Fingerischämie unbedingt an diese Diagnose denken, mahnt Prof. Tatò. Zumindest das Vollbild des Syndroms, häufig durch eine Halsrippe verursacht, lässt sich gut erkennen: In der Duplexsonographie zeigen sich hinter der Stenose eine erweiterte Arterie mit aufgelagerten Thromben sowie embolische Verschlüsse von Unterarm-, Hand- oder Fingerarterien. Das Provokationsmanöver führt schon bei geringem Anheben des Arms zum Verschluss des Gefäßes. Auf diesen Test allein könne man sich jedoch nicht verlassen, so der Autor. Denn wenn man den erhobenen Arm oder die Schulter des Patienten zu weit zurückziehe, klemme das auch bei vielen Gesunden die Blutversorgung ab. Fänden sich trotz nachweisbarer Kompression der A. subclavia keine arteriellen Schäden, sollte man neurologische Ursachen abklären.
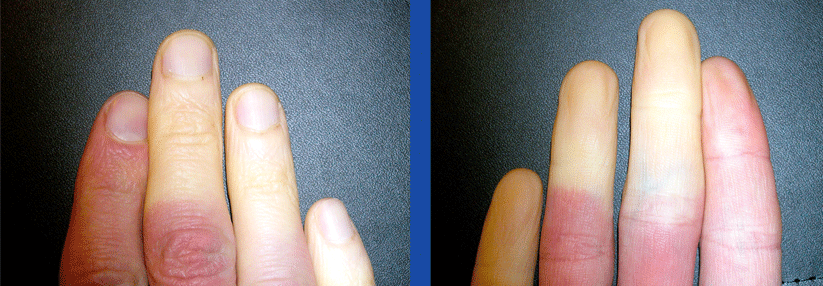
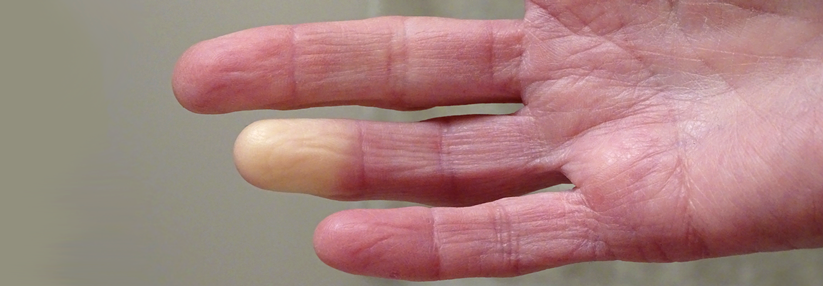
Sekundäres Raynaud-Syndrom kann zur Nekrose führen
Scharf abgegrenzte Blässe einzelner Finger, begleitet von Kälte und verminderter Empfindlichkeit sprechen für ein Raynaud-Syndrom. Entscheidend ist, zwischen der reversiblen primären Form und der irreversiblen sekundären zu unterscheiden, denn letztere kann zum Absterben des Gewebes führen. Bei älteren Patienten mit asymmetrischem Befall sollte man eher vom sekundären Typ ausgehen. Es kann als Symptom einer systemischen Sklerodermie den anderen Zeichen dieser Kollagenose um Jahre vorausgehen, und in der Frühform noch rein vasospastisch bedingt sein. Deshalb sind neben der akralen auch die Kapillarmikroskopie und der Nachweis von antinukleären Antikörpern zur Unterscheidung vom primären Raynaud-Syndrom nötig.
Quelle: Tatò F. Dtsch Med Wochenschr 2020; 145: 1437-1442; DOI: 10.1055/a-1068-4230