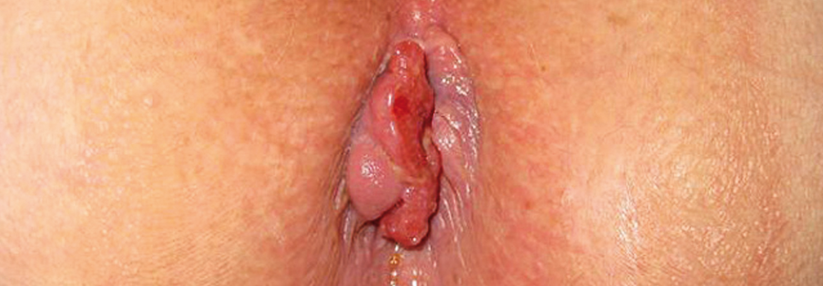
Analkarzinom Risiko über Screening rechtzeitig erkennen
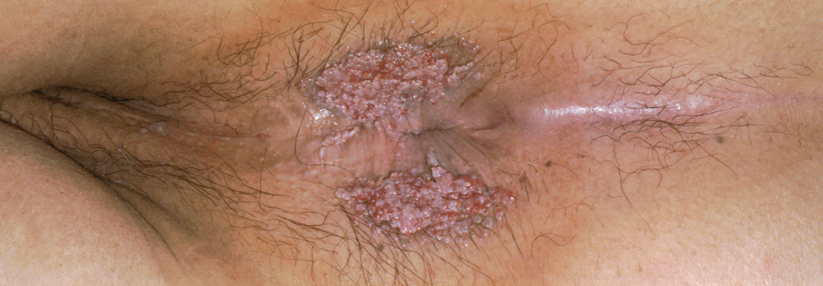
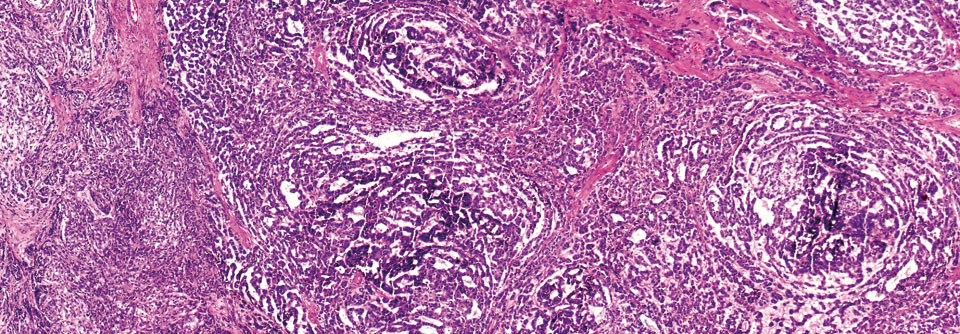 Wie das Zervixkarzinom werden die meisten Analkarzinome (hier in der Histo) durch HPV ausgelöst.
© Science Photo Library/Downer, Nigel
Wie das Zervixkarzinom werden die meisten Analkarzinome (hier in der Histo) durch HPV ausgelöst.
© Science Photo Library/Downer, Nigel
Waren Analkarzinome vor Jahren noch eine Seltenheit, nehmen sie derzeit insbesondere in den Risikogruppen zu. Die Karzinome entwickeln sich in der Regel über Vorstufen wie anale Papillome, vor allem solche, die durch Infektion mit Hochrisiko-HPV-Stämmen (v.a. HPV 16 und 18) entstanden sind. Dementsprechend könnten Methoden zur Prävention und Früherkennung helfen, die Analkarzinomprävalenz zu senken, schreiben Dr. John McGovern vom Vagelos College of Physicians & Surgeons an der Columbia University in New York und seine Kollegen. 1
Denn optimalerweise entstehen die Warzen erst gar nicht, weil man neben den Mädchen auch Jungen und junge Erwachsene gegen HPV geimpft hat. Mittlerweile gibt es neben den bi- und tetravalenten Impfstoffen auch ein Vakzin, das neun HPV-Stämme abdeckt. Als Blaupause dient das HPV-assoziierte Zervixkarzinom, dessen Zahlen dank der flächendeckenden Impfung deutlich zurückgehen. Übrigens: Auch wenn ein Patient bereits für einige HPV-Typen positiv sei, könne man argumentieren, dass eine Impfung vor Infektionen mit den restlichen, in der Vakzine enthaltenen Typen schützt, so die Autoren. Eine Zulassung besitzt der nonavalente Impfstoff ab dem neunten Lebensjahr.
Geschwächtes Immunsystem kann HPV nicht bekämpfen
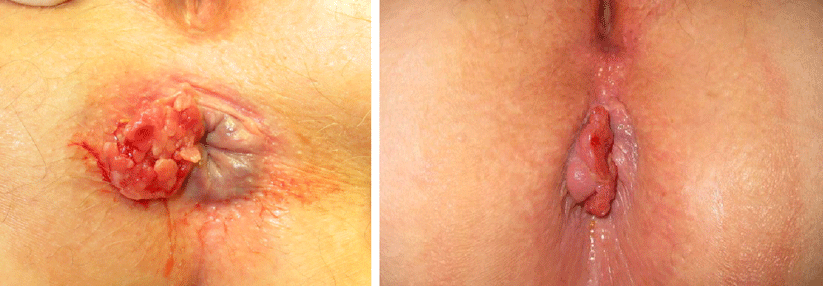
Bei vielen Patienten schafft es das Immunsystem aber auch so, die Infektion in Schach zu halten – Immungesunde werden die Viren oft innerhalb von ein bis zwei Jahren wieder los. Davon automatisch ausgehen darf man aber nicht, betonen Dr. McGovern und Kollegen. Und gerade persistierende HPV erhöhen die Krebsgefahr. Problematisch wird es zusätzlich, wenn eine Immunschwäche hinzukommt, insb. HIV. Solche Patienten laufen verstärkt Gefahr, dass sich in diesen Warzen anale Dysplasien zunehmender Schweregrade entwickeln, bis hin zu intraepithelialen Neoplasien und schließlich zu invasiven (Plattenepithel-)Karzinomen.
Eine Risikogruppe bilden vor allem Männer, die Sex mit Männern haben. Bei gleichzeitig vorliegender HIV-Infektion soll die Inzidenz des Analkarzinoms um das 80-Fache höher sein als in der Allgemeinbevölkerung. Und auch ohne bestehende HIV-Infektion ist es bei anorezeptivem Geschlechtsverkehr durch die verursachten Gewebetraumata erhöht, wenngleich in geringerem Ausmaß (etwa 5-fach). Weitere Risikogruppen sind Patienten nach Organtransplantation unter immunsuppressiver Therapie. Auch Zigarettenkonsum wird zu den Risikofaktoren gerechnet.
Insbesondere durch die Krebsvorstufen und assoziierten STI sind Dermatologen die ersten Ansprechpartner. Ein direktes Screening zum Nachweis des Analkarzinoms bzw. seiner Vorstufen ist derzeit in dermatologischen Praxen nicht üblich. Gleichzeitig fehlen Leitlinien oder nationale Empfehlungen zum konkreten Vorgehen. Dennoch spreche einiges dafür, es zukünftig in die Hände der Dermatologen zu legen. Nicht nur weil sie am ehesten den Kontakt zu den Hochrisikopatienten für Karzinom bzw. anogenitale Papillome haben, sondern auch durch die vorhandene Expertise. Screening-Verfahren für das Analkarzinom umfassen analog zum Zervixkarzinom:
- einen Pap-Abstrich aus dem Analkanal (bis zum Übergang von Platten- zu Zylinderepithel) und daran anschließende Zytologie (Befunde siehe Kasten)
- HPV-Triage zum Test auf onkogene HPV-Typen
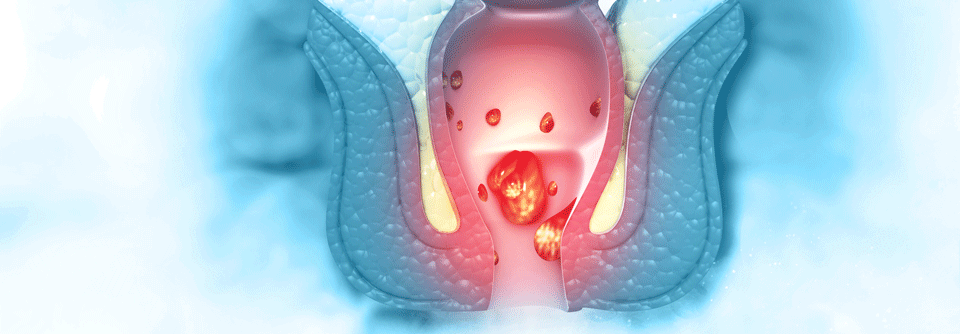
- eine (hochauflösende) Anoskopie
Ähnlich wie in der Gynäkologie könnte man auf die Zytologie eventuell verzichten und stattdessen nur alle fünf Jahre ein Screening auf Hochrisiko-HPV anbieten – allerdings debattiert man noch über die beste Umsetzung angesichts der Patientengruppen, die am stärksten davon profitieren würden.
Eine Anoskopie sollte den Fällen vorbehalten bleiben, in denen Zytologie und/oder HPV-Testung verdächtige oder unklare Befunde geliefert haben, so die US-Kollegen. So kann der Untersuchende ggf. unter Zuhilfenahme von Essigsäure oder Lugol-Lösung verdächtige Bereiche der Mukosa im Analkanal inspizieren.
Bei intraanalem Juckreiz oder Kondylomen zum Screening
Für die hochauflösende Anoskopie wird zusätzlich zum Anoskop ein klassisches Kolposkop verwendet. Die Kombination erlaubt es, gerade die Transformationszone von Plattenepithel zu Zylinderepithel genau zu beurteilen, denn vor allem hier treten (prä)maligne Läsionen häufig auf. Außerdem kann direkt biopsiert werden. Die Untersuchung ist unter Umständen auch ohne verdächtige Zytologie/Virologie indiziert, etwa wenn ein Patient über intraanale Kondylome, Blutungen oder Juckreiz klagt. Feststehende Kriterien, wann genau ein Patient zur hochauflösenden Anoskopie geschickt werden sollte, gibt es allerdings nicht, so die Autoren. Denn der Nachteil des diagnostischen Goldstandards: Neben der entsprechenden Infrastruktur muss auch geschultes Personal vorhanden sein, was sich nicht in jeder Praxis umsetzen lässt.
Einteilung der Zellbefunde
- atypische Plattenepithelzellen unklarer Wertigkeit
- atypische Plattenepithelzellen, bei denen hochgradige Läsionen nicht ausgeschlossen sind
- niedriggradige intraepitheliale Läsionen der Plattenepithelzellen
- hochgradige intraepitheliale Läsionen der Plattenepithelzellen
1. McGovern J et al. J Eur Acad Dermatol Vene- reol 2021; 35: 1622-1627; DOI: 10.1111/jdv.17263
2. Pressemitteilung UC San Francisco