Nicht verzagen, Score befragen Beim akuten Aortensyndrom zählt die schnelle und korrekte Diagnostik
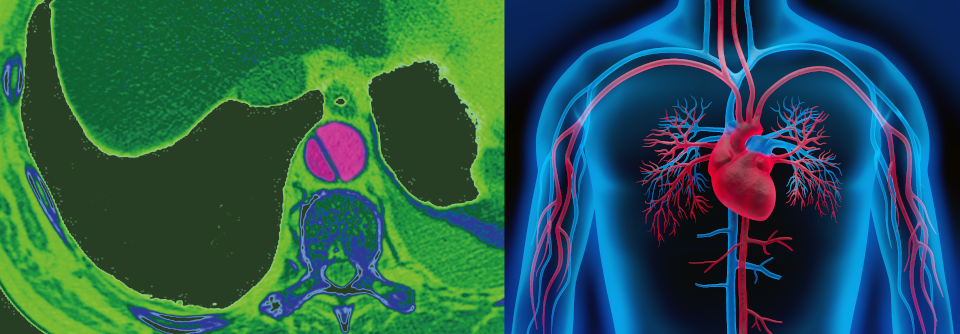 Bei einer Aortendissektion spalten sich die Wandschichten des Gefäßes. Blut kann in das neu entstandene Lumen strömen.
© Science Photo Library / Cavallini, James; peterschreiber.media – stock.adobe.com
Bei einer Aortendissektion spalten sich die Wandschichten des Gefäßes. Blut kann in das neu entstandene Lumen strömen.
© Science Photo Library / Cavallini, James; peterschreiber.media – stock.adobe.com
Unter dem Begriff akutes Aortensyndrom (AAS) sind drei Krankheitsbilder zusammengefasst: die akute Aortendissektion, das intramurale Hämatom und das penetrierende Aortenulkus, schreibt ein Team um Steve Goodacre von der University of Sheffield. Das AAS wird eingeteilt in den Stanford-Typ A, bei dem die A. ascendens beteiligt ist, und Typ B, bei dem sie nicht beteiligt ist. Bleibt eine Behandlung aus, kann das AAS zu einer Aortenruptur mit rascher klinischer Verschlechterung bis hin zum Tod führen.
Mit einer Inzidenz von 4,8 pro 100.000 Personen pro Jahr tritt das AAS aber eher selten auf. Das Durchschnittsalter der Betroffenen liegt je nach Studie zwischen 59 und 77 Jahren. Aufgrund der Seltenheit und weil die Symptome auch an andere Krankheitsbilder denken lassen wie ein akutes Koronarsyndrom, Lungenembolie oder Panikattacke, wird das Krankheitsbild oft nicht erkannt. Das kann fatale Folgen haben, z. B. eine Verzögerung der notwendigen Operation beim Typ A oder ein Unterbleiben der erforderlichen medikamentösen Therapie (Blutdrucksenkung) bzw. der Notfall-Intervention beim Typ B.
Einschätzung der Aortendissektion mittels ADD-RS (Aortic dissection detection risk score)
Es gibt jeweils 1 Punkt, wenn mindestens einer der Faktoren aus den drei Kategorien vorliegt. Damit ist eine maximale Gesamtpunktzahl von 3 möglich.
anamnestisch erhobene Hochrisikofaktoren
- Marfan-Syndrom
- bekannte Aortenklappenerkrankung
- bekanntes thorakales Aortenaneurysma
- positive Familienanamnese für Aortenerkrankung
- kürzlich erfolgte aortale Intervention
Schmerzcharakteristika, die als Hochrisikofaktoren gelten
Schmerzen im Thorax, Rücken oder Bauchraum, die folgendermaßen beschrieben werden:
- plötzlich einsetzend
- hohe Intensität
- zerreißende oder schneidende Schmerzen
Hochrisikobefunde
- Pulsdefizit oder Differenz des systolischen Blutdrucks zwischen beiden Armen
- fokales neurologisches Defizit (mit Schmerzen)
- Herzgeräusch einer Aorteninsuffizienz (neu aufgetreten mit begleitenden Schmerzen)
- Hypotonie oder Schock
Bei der klinischen Beurteilung Risiko-Score einbeziehen
Hauptsymptom des AAS sind plötzlich einsetzende, starke Thoraxschmerzen von zerreißendem oder schneidendem Charakter, die aber auch in den Rücken und in den Bauchraum ausstrahlen können. Zur sicheren Diagnose eines AAS ist eine CT-Angiografie oder eine andere entsprechende Bildgebung erforderlich. Da nicht bei allen Personen mit Thoraxschmerzen eine (kostenintensive) CT-Angiografie durchgeführt werden kann, empfehlen die Autorinnen und Autoren den Einsatz von Risiko-Scores bei der klinischen Beurteilung. Ein geeignetes Tool ist der ADD-RS (siehe Tabelle). Bei Personen, die im ADD-RS zwei oder drei Punkte erzielen, sollte eine entsprechende Bildgebung erfolgen, bei null Punkten ist dies nicht erforderlich. Zum Vorgehen bei einem Punkt gibt es unterschiedliche Meinungen.
Wann welche Diagnostik?
Die European Society of Cardiology empfiehlt folgendes Vorgehen:
- bei 2 bis 3 Punkten im ADD-RS (hohe AAS-Wahrscheinlichkeit): CT-Angiografie
- bei 0 oder 1 Punkt im ADD-RS (geringe AAS-Wahrscheinlichkeit): D-Dimer-Test, Röntgen-Thorax und transthorakale Echokardiografie
Sind weitere diagnostische Methoden sinnvoll? Das EKG kann ein akutes Koronarsyndrom und andere Ursachen für akute Thoraxschmerzen aufdecken, hilft aber nicht bei der AAS-Diagnostik.
Sonografie möglichst schon in der Notaufnahme
Ein D-Dimer-Test erscheint sinnvoll. Fällt er negativ aus, ist die Wahrscheinlichkeit eines AAS gering. Mithilfe der transthorakalen Echokardiografie lässt sich u. U. ein sogenannter Intimaflap (fadenförmige Struktur im Lumen der Aorta, die von der Intima ausgeht) nachweisen. Dies spricht dafür, dass eine Point-of-care-Sonografie in der Notaufnahme hilfreich sein kann, sofern entsprechend ausgebildetes Personal vorhanden ist.
Die Therapie des AAS besteht in der Senkung des systolischen Blutdrucks auf 100 bis 120 mmHg und Analgesie. Das AAS Typ A wird meist operativ in einem entsprechenden Zentrum versorgt. Das unkomplizierte AAS Typ B lässt sich meist medikamentös mittels Blutdrucksenkung behandeln. Das komplizierte AAS Typ B (hämodynamische Instabilität, Malperfusion eines Organsystems oder einer Extremität) kann eine interventionelle endovaskuläre Therapie mittels Stentgraft in einem Zentrum der Tertiärversorgung erfordern.
Quelle: Goodacre S et al. BMJ 2024; 386: e0800870; DOI: 10.1136/bmj-2024-080870