Retina mellitus: Diabetiker sollten mindestens alle zwei Jahre zum Augenarzt
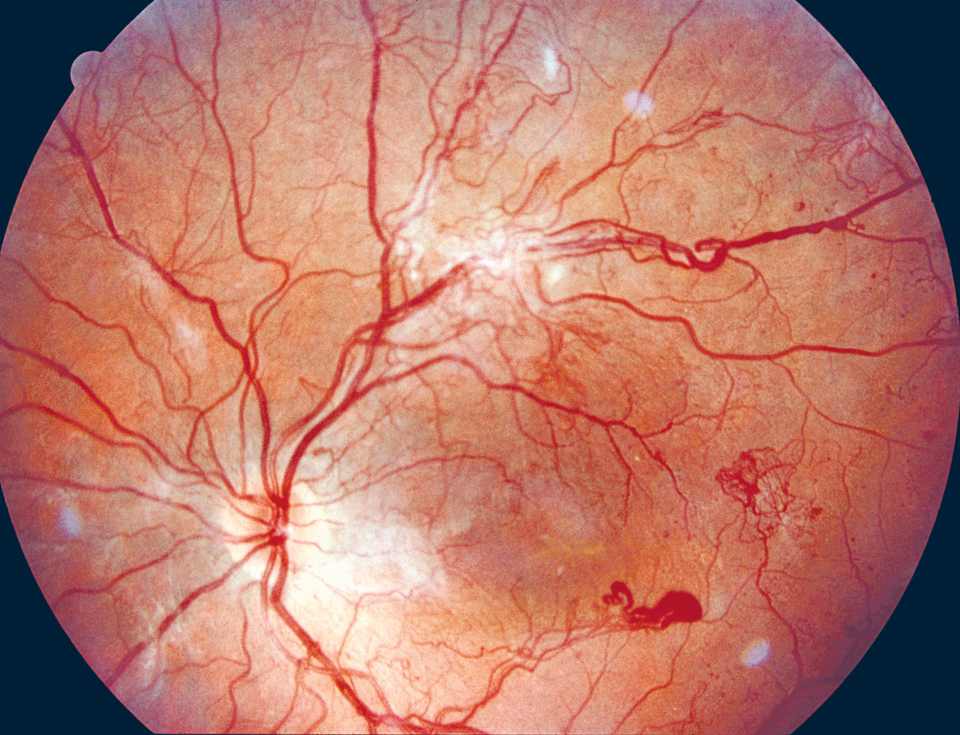
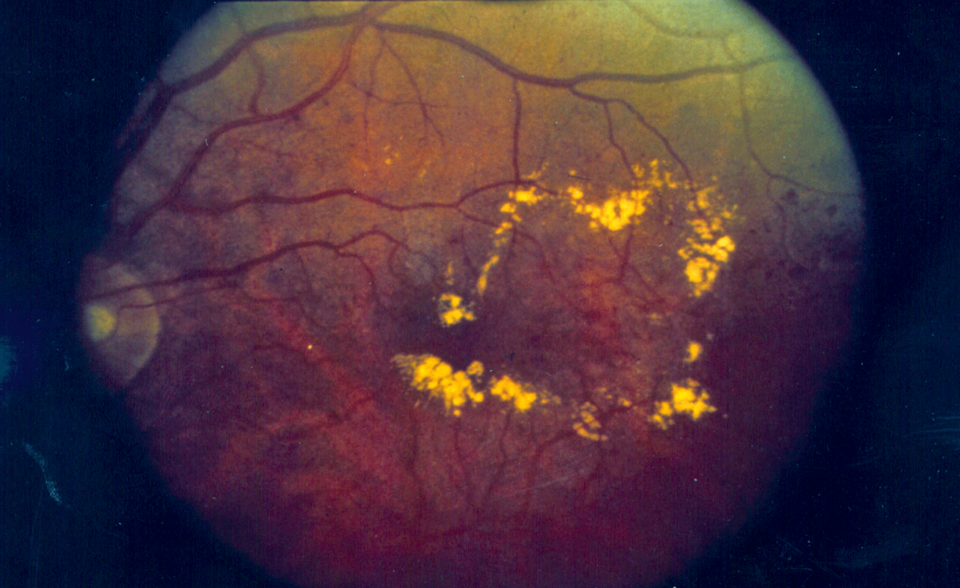
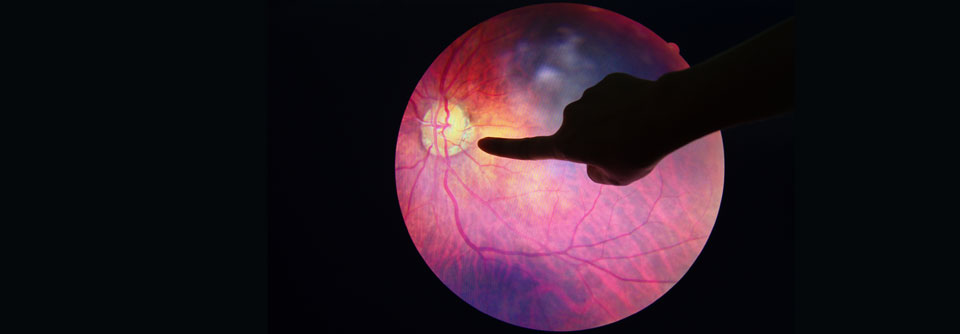
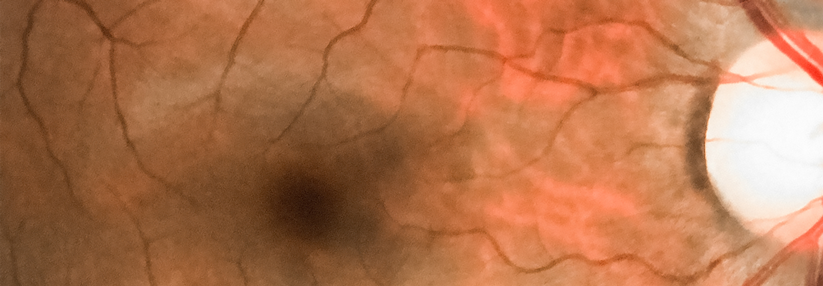
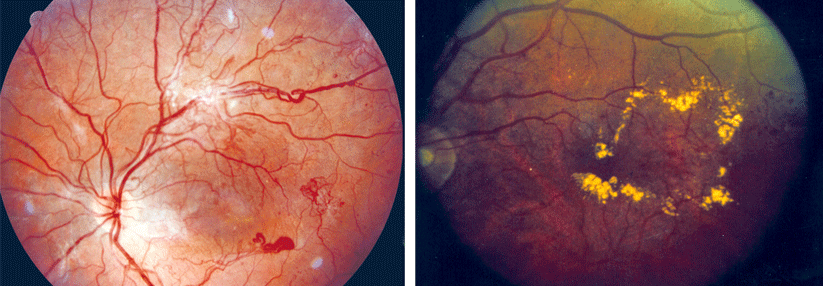 Bei der proliferativen Retinopathie (links) können krankhafte, neue Blutgefäße in den Glaskörper wachsen. Ein diabetisches Makulaödem (rechts) droht bei jeder Form der Retinopathie.
© augeninfo.de; wikipedia/National Eye Institute
Bei der proliferativen Retinopathie (links) können krankhafte, neue Blutgefäße in den Glaskörper wachsen. Ein diabetisches Makulaödem (rechts) droht bei jeder Form der Retinopathie.
© augeninfo.de; wikipedia/National Eye Institute
Grundsätzlich empfiehlt es sich, jeden Patienten mit Typ-2-Diabetes direkt nach Feststellung der Stoffwechselkrankheit augenärztlich zu untersuchen. Bei Kindern mit Typ-1-Diabetes (< 11 Jahre) wird diese Diagnostik erst nach fünf Jahren Krankheitsdauer gefordert. Aber auch sie profitieren von einer frühen Untersuchung, die den Ausgangsstatus erfasst.
Ansonsten gilt: Wenn noch keine diabetische Netzhautveränderung besteht und das Progressionsrisiko gering ist, genügt eine ophthalmologische Untersuchung alle zwei Jahre. Zum jährlichen Screening raten Experten, sobald der Hausarzt mindestens einen allgemeinen Risikofaktor attestiert. Bei der Einschätzung haben Diabetesdauer, Nephropathie, HbA1c-Wert und Hypertonie Bedeutung, schreiben Privatdozent Dr. Klaus Dieter Lemmen, Augenarzt in Düsseldorf, und Kollegen. Den entsprechenden Dokumentationsbogen gibt es online.*
Falls ein Diabetespatient bereits Netzhautschäden hat, richten sich die ophthalmologischen Kontrollintervalle nach dem Schweregrad und sonstigen Befunden. Schwangere Diabetikerinnen sollten z.B. direkt bei Erfassung der Gravidität und dann alle drei Monate kontrolliert werden, je nach Augenbefund evtl. noch öfter. Unter einer raschen, ausgeprägten Blutzuckersenkung kann sich eine Retinopathie verschlechtern. Deshalb wird z.B. bei einer Neueinstellung eine Kontrolle empfohlen.
Bei Neovaskularisationen drohen präretinale Blutungen
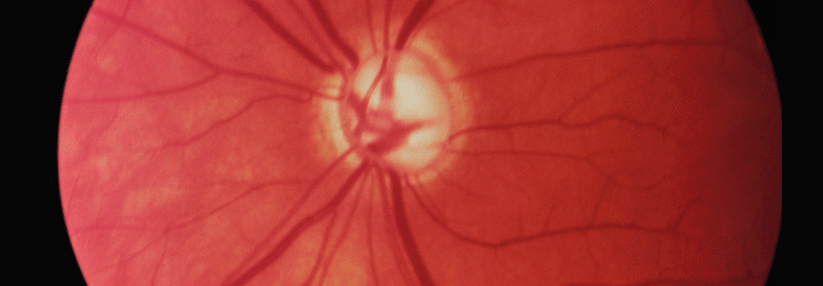
Bei der diabetischen Retinopathie unterscheidet man zwischen einer nicht-proliferativen (NPDR) und einer proliferativen Form (PDR). Für die leichte und mittelschwere, nicht-proliferative Retinopathie besteht keine Indikation zur Laserkoagulation. Bei der schweren NPDR kommt eine panretinale Laserkoagulation unter bestimmten Bedingungen infrage. Als mögliche Kandidaten dafür gelten z.B. Personen, die Kontrolltermine nicht einhalten, ein ungünstiges Risikoprofil (v.a. Hypertonie) oder einen erschwerten Funduseinblick aufweisen, etwa durch eine beginnende Katarakt.
Erst die Linse operieren?
Ein Makulaödem kann die gesamte Retina befallen
Eine panretinale Laserkoagulation empfehlen die Kollegen auch, wenn es als Komplikation der PDR zu einer Glaskörperblutung kommt. Bei unzureichender Sicht und fehlender Spontanresorption raten sie zu einer Vitrektomie mit Endolaserkoagulation. Liegt die Netzhaut noch an, sollte der Glaskörper je nach Aufklaren binnen Wochen bis Monaten entfernt werden. Mehr Eile ist bei der traktiven Retinaablösung mit abgehobener Makula bzw. drohender Ablösung geboten. Denn die Prognose verschlechtert sich mit der Dauer der Abhebung. Ein diabetisches Makulaödem droht bei jeder Form der Retinopathie. Je nach Ausbreitung unterscheidet man zwischen fokalem und diffusem Ödem. Beide schädigen vorrangig den Bereich des schärfsten Sehens, können aber die gesamte Netzhaut befallen. Klinisch signifikant, also den Visus bedrohend, wird das Makulaödem, sobald einer der drei folgenden Faktoren vorliegt:- Netzhautödem im Zentrum der Makula oder bis zu 500 µm davon entfernt
- Harte Exsudate im Zentrum der Makula oder innerhalb von 500 µm davon entfernt mit einem Ödem der umgebenden Netzhaut
- Netzhautödem mit der Fläche eines Sehnervenkopfdurchmessers, das mindestens teilweise in einer Zone von der Fläche eines Sehnervenkopfdurchmessers um das Zentrum der Makula liegt
Ist die Fovea betroffen, werden VEGF-Hemmer injiziert
Bei Mitbeteiligung der Fovea wird primär die intravitreale operative Medikamentengabe mit VEGF**-Inhibitoren empfohlen – vorausgesetzt, es ist eine Verbesserung der Sehschärfe zu erwarten. Dieser Eingriff sollte nicht stattfinden, wenn der Visus unter 0,05 liegt oder der morphologische Befund keinen günstigen Effekt mehr erwarten lässt. Optional kann eine gezielte Laserkoagulation erfolgen.* www.netzhautkomplikationen.versorgungsleitlinien.de
** Vascular Endothelial Growth Factor
Quelle: Lemmen KD et al. Z prakt Augenheilkd 2018; 39: 531-542