Wann bei Colitis ulcerosa eine OP indiziert ist
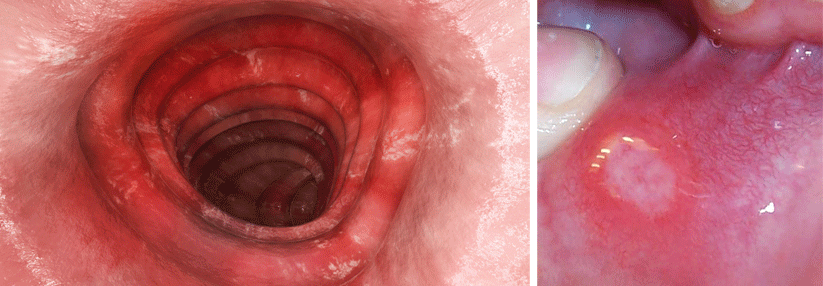
 Beim therapierefraktären fulminanten Schub muss dringend operiert werden.
© fotolia/Adiano
Beim therapierefraktären fulminanten Schub muss dringend operiert werden.
© fotolia/Adiano
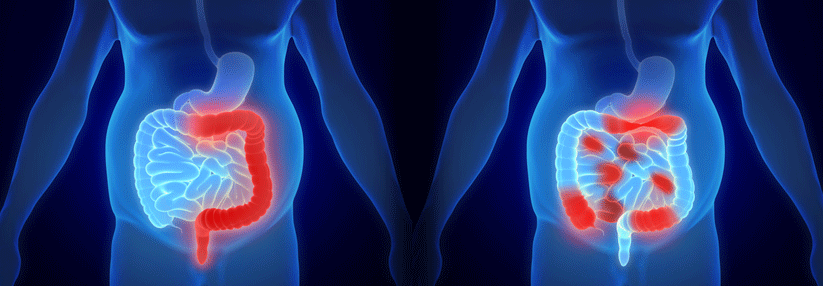
Für Patienten mit therapierefraktärer Colitis ulcerosa (CU) oder maligner Entartung gilt die restaurative Proktokolektomie mit ileoanaler Pouchanlage als Standardtherapie. Sie verschafft den Betroffenen die bisher bestmögliche Lebensqualität mit durchschnittlich fünf bis sechs Stuhlgängen am Tag und erhält die Kontinenz in über 90 %.
Die Proktokolektomie sollte in der Regel unter Anlage eines protektiven Ileostomas erfolgen, ohne diesen Schutz kommt es in etwa 10 % der Fälle zu einer Anastomoseninsuffizienz. Reservoir der Wahl ist der J-Pouch, er lässt sich am einfachsten anlegen und zeigt im Langzeitverlauf eine vergleichbare Funktion bezüglich Einlagenbedarf, Inkontinenz und Lebensqualität wie andere mögliche Konstruktionen.
Lange Steroidtherapie und Mangelernährung als Risiken
Die schwerste Komplikation der Colitis ulcerosa stellt die Darmperforation dar. Betroffene müssen notfallmäßig in den OP. Doch die Diagnostik gestaltet sich schwierig, Immunsuppression und Antibiotikatherapie verschleiern oft die Symptome und das toxische Megakolon fehlt in der Hälfte der Fälle. Trotz Eingriffs beträgt die Mortalität noch bis zu 27 %, schreiben die Autoren der aktuellen Leitlinie der Deutschen Gesellschaft für Verdauungs- und Stoffwechselerkrankungen (DGVS).
Dringlich operiert werden sollten CU-Patienten mit schwerer Blutung und anhaltendem Transfusionsbedarf. Gleiches gilt für den medikamentös therapierefraktären fulminanten Schub. Hierbei kann man eine intensivierte Medikation über maximal fünf bis sieben Tage erproben. Falls sich der Patient darunter verschlechtert, heißt es: innerhalb von 24 Stunden operieren. Beim toxischen Megakolon haben Kollegen ein Zeitfenster von 48–72 Stunden, bei mangelnder Besserung oder Verschlimmerung ist der Eingriff umgehend indiziert. Auch eine elektive Proktokolektomie kann man auf Patientenwusch erwägen. Die Autoren raten, die Risiken der konservativen Therapie gegen die des operativen Eingriffs abzuwägen. Geeignet sind vor allem Betroffene mit dauerhaftem Krankheitsgefühl, schlechter Adhärenz und/oder Karzinomangst.
CU-Kranken mit erhöhtem perioperativem Risiko raten die Experten aufgrund der geringeren Komplikationsrate eine dreizeitige Proktokolektomie. Im ersten Schritt erfolgt eine subtotale Kolektomie mit endständigem Ileostoma, im zweiten die Restproktomukosektomie mit ileoanaler Pouchanlage und im dritten die Rückverlagerung des Ileostomas. Als relevante operative Risiken gelten beispielsweise langfristige Steroidtherapie oder Mangelernährung.
Im Falle einer benignen Operationsindikation empfiehlt die Leitlinie – wenn möglich – eine mesorektumerhaltende Resektion. Die darmwandnahe Präparation ist zwar gerade im engen männlichen Becken schwieriger, aber günstiger für Sphinkterfunktion und hilft Nervenläsionen zu vermeiden. Bei einer ileoanalen Pouch-Anlage sollte die verbleibende Rektummukosa 2 cm nicht überschreiten. Diese Region spielt für den Patienten eine wichtige Rolle.
Bei Frauen mit Kinderwunsch eher minimalinvasiv vorgehen
In den letzten 2 cm oral der Linea dentata befindet sich die anale Transitionalzone, die einen großen Einfluss auf die Nachtkontinenz hat. Allerdings bedeutet diese „Schonung“ auch ein gewisses Risiko für eine rezidivierende oder persistierende Proktitis ulcerosa.
Anders im Falle einer malignen OP-Indikation: Patienten mit intraepithelialer Neoplasie oder einem manifesten Rektumkarzinom raten die Leitlinienautoren zur Mukosektomie mit Anastomose an der Linea dentata. Pouch-Karzinome treten zwar selten auf, aber die Mehrzahl der publizierten Fälle bildeten sich in belassener Rektumschleimhaut.
Inzwischen kann die restaurative Proktokolektomie auch laparoskopisch erfolgen. In der elektiven Situation ist dieser Eingriff der offenen Operation mindestens gleichwertig, sofern entsprechende Erfahrung besteht, so die Experten. Hinsichtlich Wundinfektrate, kosmetischem Ergebnis und schnellerer Restitution der Darmtätigkeit zeigt sie sogar Vorteile. Außerdem beeinträchtigt die Variante die Fertilität von Frauen vermutlich weniger. Deshalb sollten Patientinnen mit Kinderwunsch bevorzugt minimalinvasiv operiert werden.
Als Pouchitis bezeichnet man eine Entzündung im Stuhlreservoir, die weder auf OP-Komplikationen noch auf andere Ursachen zurückgeht. Typisch für die akute Pouchitis sind erhöhte Stuhlfrequenz, Blutungen, Fieber und Schmerzen. Etwa 30 % der CU-Kranken entwickeln in den ersten beiden Jahren nach restaurativer Proktokolektomie eine akute Pouchitis. Bei chronischer Pouchitis (> 3 Monate) gilt es, M. Crohn und opportunistische Infekte auszuschließen.
Therapeutisch kommen bei akuter Pouchitis primär Ciprofloxacin oder Metronidazol zum Einsatz, ggf. auch in Kombination und bei häufig rekurrierender oder chronischer Entzündung intermittierend. Antibiotikarefraktäre Formen sollten mit Budesonid – oral oder lokal – behandelt werden. Alternativ ist z.B. eine Therapie mit TNF*-Blockern oder Calcineurininhibitoren möglich. Liegen Risikofaktoren vor, empfehlen die Autoren eine jährliche endoskopische Kontrolle, alternativ spätestens alle zwei Jahre eine Pouchoskopie.
Diagnose Cuffitis wird histologisch gestellt
Eine weitere Komplikation der Proktokolektomie stellt die Cuffitis dar. Die Symptome (z.B. peranale Blutungen) ähneln häufig einer Pouchitis. Die Diagnose wird durch eine histologische Beurteilung der Epithelmanschette zwischen Linea dentata und pouch-analer Anastomose gestellt. Die Therapie erfolgt mit topischer 5-ASA. Bei therapierefraktären Beschwerden kann man z.B. eine endoskopische Mukosektomie oder Restprotektomie in Betracht ziehen.
* Tumornekrosefaktor
Quelle: S3-Leitlinie Colitis ulcerosa; AWMF-Registernr. 021-009, www.awmf.org