Würfelpessare und Physiotherapie lindern Beschwerden der Beckenbodensenkung
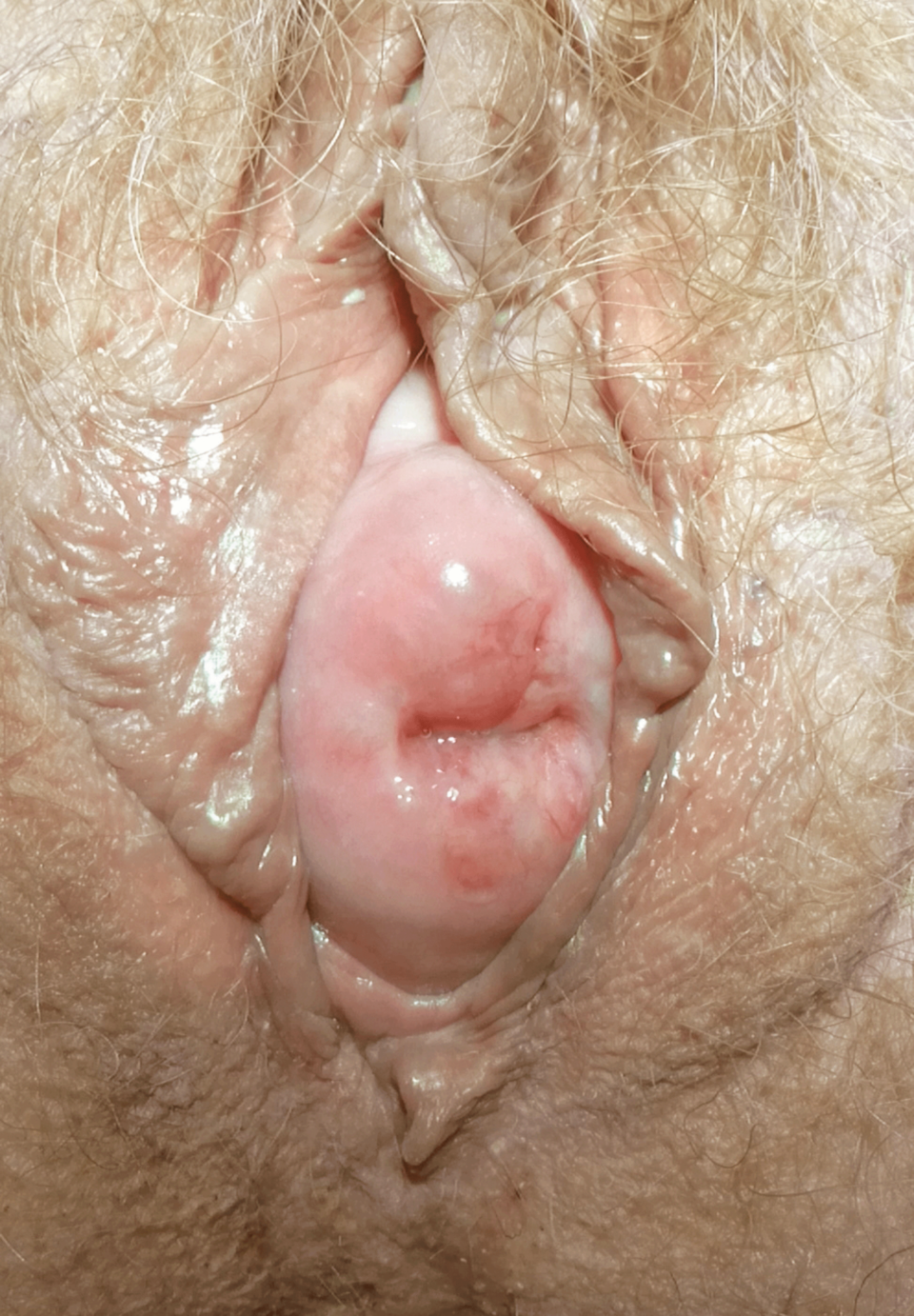
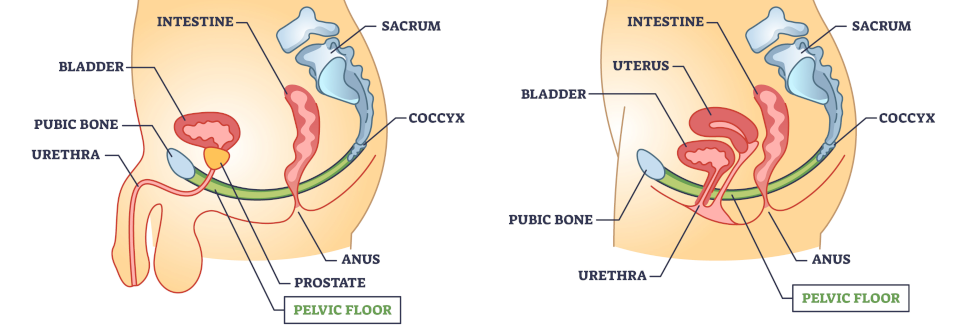
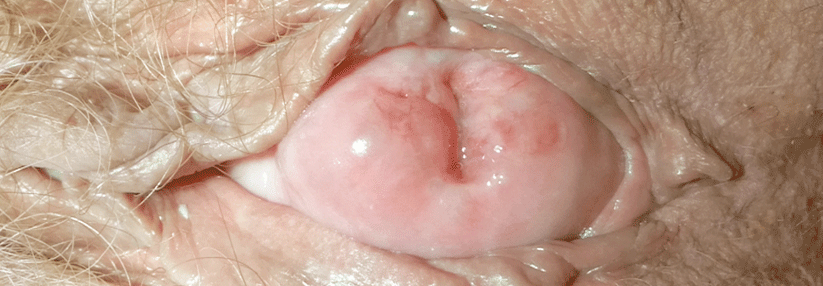 Der Deszensus beschreibt das Absinken bis zum Hymenalsaum. Bei einem Prolaps ragt der Uterus über den Scheideneingang hinaus.
© wikipedia/Mikael Häggström
Der Deszensus beschreibt das Absinken bis zum Hymenalsaum. Bei einem Prolaps ragt der Uterus über den Scheideneingang hinaus.
© wikipedia/Mikael Häggström
Das Spektrum der Deszensus-Risikofaktoren hat sich an die heutige Gesellschaft angepasst. Wo früher Multiparität und langjährige körperliche Arbeit dominierten, überwiegen heute Adipositas und chronische Obstipation (s. Kasten), schreibt Dr. Hansjörg Huemer von der Klinik für Frauenmedizin am Bethesda Spital Basel.
Risikofaktoren für einen Deszensus
- Adipositas
- Obstipation
- obstruktive Lungenerkrankung mit chronischem Husten (inkl. Asthma)
- ausgetragene Schwangerschaft(en), v.a. nach Vaginalgeburt mit Unterstützung (Vakuumextraktion, Forceps)
- schwere körperliche Belastung
- Hysterektomie, unabhängig ob total oder nur Corpus uteri
Das Ausmaß des Deszensus korreliert nicht unbedingt mit den Beschwerden. Frauen mit ausgeprägter Senkung fühlen sich mitunter kaum beeinträchtigt. Umgekehrt können geringfügige anatomische Veränderungen starke Beschwerden auslösen, inklusive negativer Auswirkungen auf die Sexualität. Das Kardinalsymptom, ein Fremdkörpergefühl im Scheidenbereich, macht sich meist erst bemerkbar, wenn Vagina oder Uterus bis knapp über den Hymenalsaum sinken. Als weiteres typisches Zeichen gelten ziehende Schmerzen im Beckenbereich, die oft nach längerem Stehen auftreten und nach lumbal ausstrahlen können.
Ein Prolaps führt aufgrund der ständigen Irritation zu Erosionen und Ulzerationen. Vor allem bei großen Vorwölbungen der Blase kann ein Quetschharnmechanismus die Miktion beeinträchtigen. Rezidivierende Harnwegsinfekte sind mitunter das erste Zeichen einer sonst asymptomatischen Zystozele. Im Extremfall kommt es zu einer Knickbildung der Urethra mit Harnverhalt. Kritisch wird es, wenn die Belastungsinkontinenz nach Deszensuskorrektur larviert, weil der Quetschharnmechanismus die Schwäche des urethralen Verschlusses kaschiert hat.
Obstipation oder Inkontinenz durch Rektozele
Beschwerden im hinteren Kompartiment äußern sich divers: Einerseits kann eine ausgeprägte Rektozele zu Obstipation führen, andererseits wegen des verkleinerten Reservoirs auch zu imperativem Stuhldrang bis hin zu Inkontinenz. Deshalb sollte man unbedingt klären, ob Defäkationsbeschwerden die Ursache oder ein Symptom darstellen. Fühlt sich eine Patientin beeinträchtigt, ist die Behandlung gerechtfertigt, so Dr. Huemer. Im Vordergrund stehen Physiotherapie – Übungen zur muskulären Kräftigung des Beckenbodens – sowie Tipps, die der Patientin helfen, den Druck auf den Beckenboden in speziellen Situationen zu minimieren. Oft vernachlässigt werden Scheidenpessare. Ring- und Schalenpessare eignen sich vor allem für Personen mit hohem Operationsrisiko. Vom Arzt eingelegt müssen sie alle 2–3 Monate gewechselt werden. Schwere Komplikationen wie vaginale Fisteln treten unter lokaler Östrogenisierung und regelmäßiger Kontrolle selten auf. Alternativ kann sich die Patientin tagsüber einen Würfelpessar einführen, den sie abends wieder entfernt.Uteruserhalt spielt zunehmend eine Rolle
Neue Möglichkeiten in der operativen Therapie brachte die Verwendung vaginaler Netze. In der Primärsituation haben die Standardtechniken nach wie vor ihren Platz. Klassisch kommen Hysterektomie sowie Kolpodiaphragma- und Kolpoperineoplastik zum Einsatz, fixiert wird an den Sakrouterinligamenten oder am sakrospinalen Ligament. Allerdings spielt zunehmend auch der Uteruserhalt eine Rolle, betont Dr. Huemer. Insgesamt ist man mittlerweile bei der Indikation zur Hysterektomie zurückhaltender. Die Operateure nutzen vor allem den vaginalen Zugangsweg, vermehrt gehen sie auch laparoskopisch vor, offen operiert wird eher selten. Man unterscheidet Verfahren, die körpereigenes Material zur Rekonstruktion verwenden, von solchen, die Fremdmaterial wie Mesh einsetzen.Transvaginale Netze bevorzugt bei Rezidiven
Die Mesh-Verfahren zeigen im Vergleich zwar eine deutliche Überlegenheit, können aber unangenehme Nebenwirkungen auslösen. Bei transvaginal eingebrachten Netzen drohen z.B. Netz-Arosion und Dyspareunie. Deshalb werden sie vorzugsweise bei Rezidiven eingesetzt, schreibt Dr. Huemer. Bei aktiven Patientinnen und Frauen mit erhöhtem Rezidivrisiko (z.B. durch Adipositas) ist statt des vaginalen Eingriffs eine laparoskopische Korrektur zu erwägen, die ebenfalls netzgestützt möglich ist.Quelle: Huemer H. Ther Umsch 2018, 75: 553-558