Sarkoidose
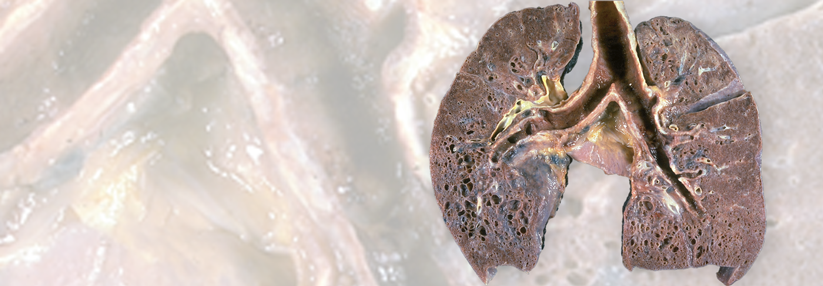
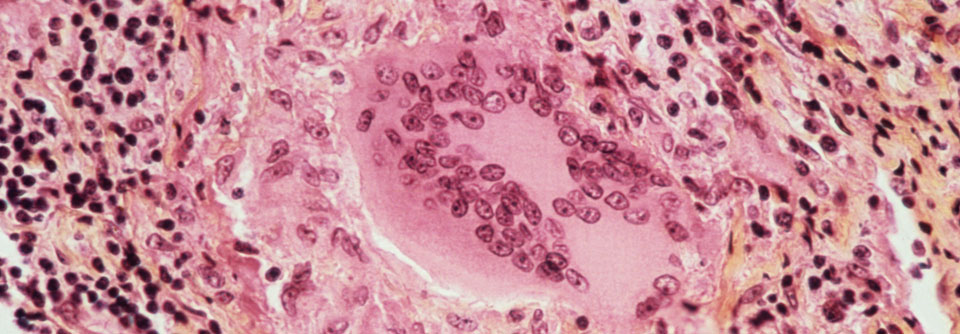
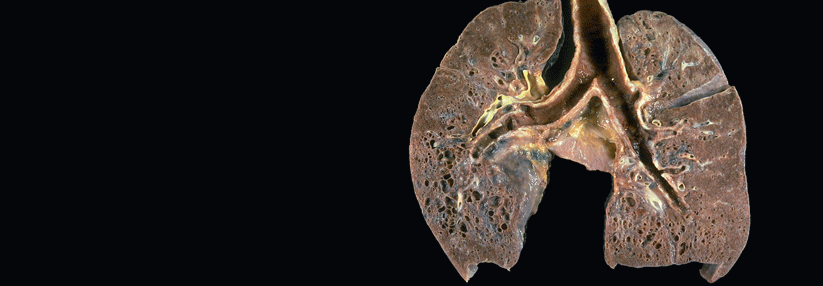
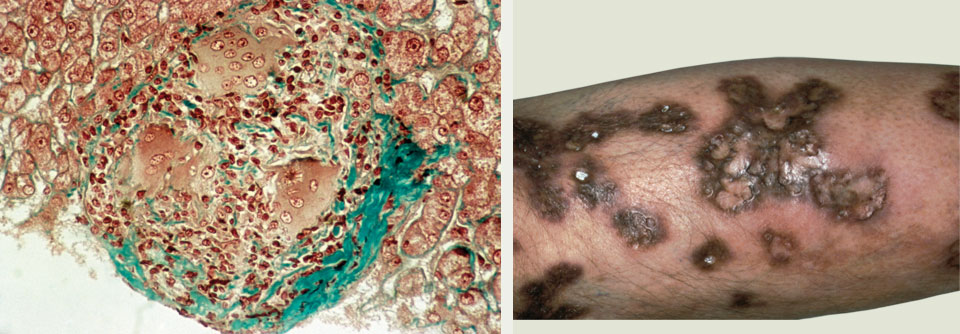
Bei der Sarkoidose handelt es sich um eine Multisystemerkrankung unklarer Genese. Charakterisiert ist die Erkrankung durch die Bildung epitheloidhaltiger nicht-verkäsender Granulome mit Langerhans-Riesenzellen. Am häufigsten findet man die Granulome in der Lunge einschließlich der mediastinalen Lymphknoten (> 90%) – aber auch jedes andere Organ wie Leber, Haut, Augen, Herz, ZNS, und Niere kann betroffen sein.
Die Ursache ist bisher ungeklärt – man weiß aber, dass eine Vielzahl von verschiedenen Auslösern die Sarkoidose triggern kann. In etwa 4% der Fälle tritt die Sarkoidose familiär gehäuft auf und die genetische Veranlagung (z.B. HLA-DQB1) scheint ein zentraler Faktor zu sein.
In Europa liegt die Prävalenz 1–64/100.000, wobei ein deutliches Nord-Süd-Gefälle besteht. Die Sarkoidose kann grundsätzlich in jedem Lebensalter auftreten. Der Hauptmanifestationsgipfel liegt im jungen Erwachsenenalter, ein kleinerer Häufigkeitsgipfel um das 60. Lebensjahr. Frauen erkranken etwas häufiger als Männer.
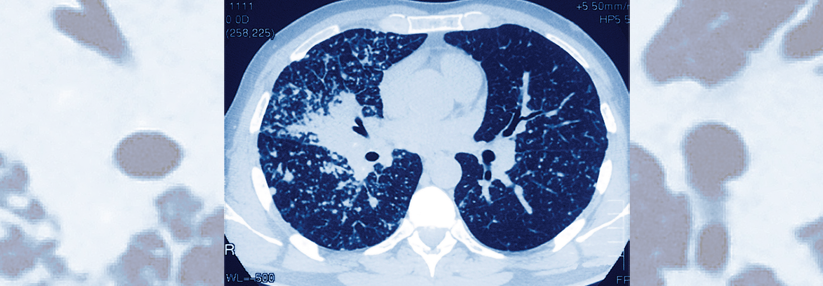
Die pulmonale Sarkoidose wird (nach dem Thoraxröntgen-Befund) wie folgt eingeteilt:
Typ 0: Normalbefund bei isolierter extrapulmonaler Sarkoidose (selten) oder typischer Befund in der bronchopulmonalen Lavage (BAL) bei unauffälligem Röntgenbild
Typ I.: Bihiläre Lymphadenopathie (reversibles Stadium)
Typ II: Bihiläre Lymphadenopathie mit Lungenbefall
Typ III: Lungenbefall ohne Lymphadenopathie
Typ IV: Lungenfibrose mit irreversibler Lungenfunktionsminderung
Die Prognose der Sarkoidose ist relativ gut: Bei akuter Sarkoidose (Löfgren-Syndrom) liegt die Spontanheilungsrate innerhalb von zwei Jahren bei über 90%. Ansonsten kommt es bei Typ I bei 80% der Patienten innerhalb von 1-3 Jahren zu einer Spontanheilung, bei Typ II sind es 50% und bei Typ III ca. 20%. Bei etwa 20% der Patienten kommt es zu einer permanenten Verschlechterung der Lungenfunktion. Die Letalität der Erkrankung liegt bei etwa 5% - vor allem der Befall des Herzens und des ZNS können zum Tode führen.
ICD10-Code: D86
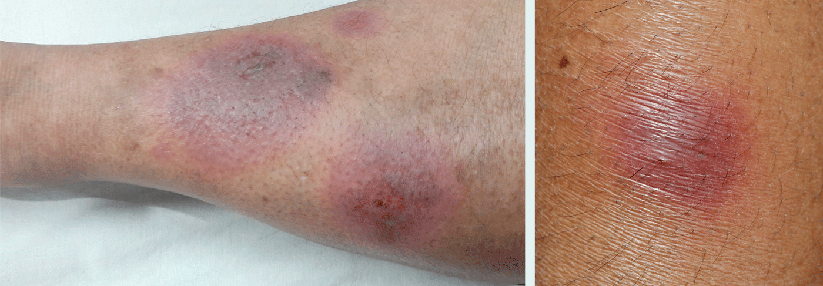
Akute Sarkoidose (Löfgren-Syndrom, etwa 10% der Fälle)
- Betrifft bevorzugt junge Frauen
- Typische Trias von (Sprunggelenks-)Arthritis, Erythema nodosum, bihiläre Lymphadenopathie
- Außerdem Fieber, Husten, BSG-Erhöhung
Chronische Sarkoidose:
- Anfangs oft symptomlos
- Evtl. Zeichen der systemischen Entzündung wie subfebrile Temperaturen, Nachtschweiß, Gewichtsabnahme, Leistungsminderung, Müdigkeit
- Später evtl. Reizhusten, Belastungsdyspnoe
- Häufig Diskrepanz zwischen relativ gutem Befinden und ausgeprägten Symptomen im Thoraxröntgen
Komplikationen der pulmonalen Sarkoidose:
- Bronchiektasen
- Respiratorische Insuffizienz
- Cor pulmonale
Beispiele für Organmanifestationen:
Haut: rotbräunliche Papeln verschiedener Größe, Lupus pernio (flächenhafte livide Infiltration von Nase und Wangen), Narbensarkoidose, Erythema nodosum
Auge: Iridozyklitis, Uveitis, Kalkablagerungen in Bindegewebe und Hornhaut, Tränendrüsenbefall, Keratokonjunktivitis sicca
Nervensystem: Fazialislähmung, Diabetes insipidus, Hypophysenvorderlappeninsuffizienz, granulomatöse Meningitis
Herz: kardiale Sarkoidose (autoptisch in ca. 25% der Fälle) mit Rhythmusstörungen, AV-Blockierungen, Linksherzinsuffizienz Perikarderguss etc.
Niere: granulomatöse interstitielle Nephritis
Der Befund der körperlichen Untersuchung ist meist relativ unspezifisch. Durch entsprechende fachärztliche Untersuchungen (Augenarzt, Kardiologie, Neurologe etc.) sollten Organmanifestationen ausgeschlossen werden.
Labordiagnostik:
- BSG-Erhöhung bei akuten Verlaufsformen
- Erhöhung von Gammaglobulinen und IgG (etwa 50% der Fälle)
- Hyperkalzämie (ca. 15%) und Hyperkalziurie (bis 50%)
- Kreatinin und Harnstoff im Serum (Ausschluss Nierenbeteiligung)
- Leberwerte (Ausschluss Leberbeteiligung)
Aktivitätsparameter:
- ACE (Angiotensin converting enzym)
- S-IL-2R löslicher Interleukin-2-Rezeptor (60% der Fälle)
(beide unspezifisch, eignen sich nicht zur Diagnosestellung)
Bildgebende Verfahren:
- Thoraxröntgen (Nachweis der Lungenbeteiligung
- hochauflösendes Thorax-CT (Nachweis der Lungen- und Lymphknotenbeteiligung
- Ultraschall (Abdominalorgane und oberflächliche Lymphknoten)
- evtl. Gesamtkörper-MRT oder 18F-FDG-PET (Nachweis Organbeteiligung)
- MRT von Herz und ZNS
- ggf. Echokardiographie
Weitere Untersuchungen:
Zur Diagnosesicherung sollte immer eine Biopsie mit histologischem Befund angestrebt werden - z.B. eine Ultraschall-gesteuerte Biopsie von Lymphknoten oder eine transbronchiale Biopsie.
Zusätzlich sollte im Rahmen einer Bronchoskopie eine bronchoalveoläre Lavage (BAL) durchgeführt werden. Hier findet man in der Differenzial- und Immunzytologie typischerweise eine CD4-Lymphozytose und es können mikrobiologische Untersuchungen zum Ausschluss einer Infektion erfolgen.
Da die die Sarkoidose eine Ausschlussdiagnose ist, müssen folgende Krankheitsbilder mit Granulombildung abgeklärt werden:
- Fremdkörpergranulome
- Tuberkulose
- Infektionen mit atypischen Mykobakterien
- Pilzinfektionen (Histoplasmose, Kokzidiose)
- andere Infektionen (Bartonellen, Toxoplasmose, Brucellen)
- Granulome bei Krebserkrankungen
- Granulome bei Immundefekten
- Medikamenten-assoziierte Granulome (z.B. rekombinantes Interferon)
- Hartmetall-assoziierte Granulomatose
- chronische Berylliose
- systemische Vaskulitiden
- bei rein pulmonalem Befall: exogen-allergische Alveolitis, Silikose
Die Standardtherapie der Sarkoidose stellen auch heute noch Kortikosteroide (in der Regel 0,5 mg/kg KG) dar, obwohl die Datenlage auch hier unzureichend ist.
Da die Spontanheilungsrate hoch und die systemische Kortikosteroidbehandlung mit erheblichen Nebenwirkungen belastet ist, sollte nur in folgenden Situationen eine Therapie eingeleitet werden:
- höhergradige Herzrhythmusstörungen, Herzmuskelbeteiligung oder ZNS-Befall
- symptomatische Organbeteiligungen mit potenzieller Schädigung der Organe
- Lungensarkoidose: nur bei signifikanter Einschränkung der Lungenfunktion mit Einschränkungen der körperlichen Belastbarkeit
- Hyperkalzämien, die sich nicht durch Meidung von Sonnenlicht und diätetische Maßnahmen normalisieren
- Leberbeteiligung: Transaminasenerhöhung über das dreifache der Norm
- Augenbeteiligung, die nicht durch lokale Immunsuppressiva-Therapie modulierbar ist
Von den aktuellen Leitlinien wird empfohlen, bei Indikation zur systemischen Kortikosteroidtherapie diese für mindestens 6 Monate einzusetzen und im Verlauf über 6 Monate die Dosis schrittweise auszuschleichen. Sollte es während der schrittweisen Reduktion oberhalb einer Erhaltungsdosis von 7,5 mg zu einer Reaktivierung kommen, kann der Einsatz einer immunsuppressiven Kombinationstherapie mittels Methotrexat oder Azathioprin (evtl. auch Infiliximab) in Erwägung gezogen werden, um Kortikosteroide einzusparen.
Bei Uveitis oder Hautbeteiligung können auch lokale Kortikosteroide zum Einsatz kommen.
Ultima ratio bei ausgeprägter Lungenschädigung ist die Lungentransplantation.
Präventionsmaßnahmen sind nicht bekannt.
Deutsche Gesellschaft für Neurologie:
Immunvermittelte Erkrankungen der grauen ZNS-Substanz sowie Neurosarkoidose
Deutsche Gesellschaft für Pneumologie und Beatmungsmedizin (DGP), Deutsche Gesellschaft für Kardiologie – Herz und Kreislaufforschung (DGK):
Konsensuspapier zur Diagnostik und Therapie der kardialen Sarkoidose
Deutsche Gesellschaft für Kinder- und Jugendmedizin:
Sarkoidose im Kindes- und Jugendalter
- Herold G et al.: Innere Medizin 2017. Eigenverlag, Köln 2017.
- Prasse A.: Diagnose, Differenzialdiagnose und Therapie der Sarkoidose; Dtsch Arztebl Int 2016; 113(33-34): 565-74; DOI: 10.3238/arztebl.2016.0565
- Judson MA: The treatment of pulmonary sarcoidosis. Respir Med 2012; 106: 1351–61
Verschenken Sie kein Honorar: Das „Gebühren-Handbuch digital“ ist die ideale Weiterentwicklung der Printausgabe des bekannten „Medical Tribune Gebühren-Handbuchs“ - statt 2000 Buchseiten der schnelle digitale Zugriff.
Was Ihnen die Abrechnung leichter macht:
- die immer aktuelle Fassung von EBM und GOÄ (Einheitlicher Bewertungsmaßstab und Gebührenordnung für Ärzte)
- Tipps und Experten-Kommentare zur Honorarabrechnung (EBM/GOÄ), graphisch aufbereitet und leicht verständlich
- Kommentare von Kollegen lesen und selbst kommentieren
- persönliche Notizen und Lesezeichen setzen
Fortbildungen
| Termin | Fortbildung | Ort | |
|---|---|---|---|
|
25.04.2025 | 07:30 - 08:15
|
Frühstücksfortbildung am Freitag 2025 Periphere neuropathische Schmerzen beim älteren Patienten - Behandlungsmöglichkeiten bei Polymedikation Details Online-Teilnahme Programm |
Online |
1 CME-Punkt
kostenfrei
|
|
07.05.2025 | 16:00 - 19:15
|
Case Conference 2025 Neues Wissen von Fall zu Fall Details Online-Teilnahme Programm |
Online |
4 CME-Punkte
kostenfrei
|
|
09.05.2025 | 07:30 - 08:15
|
Frühstücksfortbildung am Freitag 2025 Krämpfe der Skelettmuskulatur – Diagnostik, Therapie und Prophylaxe Details Online-Teilnahme Programm |
Online |
1 CME-Punkt
kostenfrei
|
Diese Informationen dienen ausschließlich der Aus- und Weiterbildung von Angehörigen und Studenten der medizinischen Fachkreise (z.B. Ärzte) und enthalten nur allgemeine Hinweise. Sie dürfen nicht zur Selbstdiagnose oder -behandlung verwendet werden und sind kein Ersatz für eine ärztliche Beratung oder Behandlung. Die jeweiligen Autoren haben die Inhalte nach bestem Wissen gepflegt. Dennoch sollten Sie die Informationen stets kritisch prüfen und mit zusätzlichen Quellen vergleichen. Die Autoren und die Betreiber von medical-tribune.de übernehmen keine Haftung für Schäden, die durch nicht-kontrollierte Anwendung von Empfehlungen und Inhalten entstehen. Beiträge, die Angaben zum Einsatz und zur Dosierung von Medikamenten machen, sind die persönliche Einschätzung der Autoren. Sie ersetzen nicht die Empfehlungen des Herstellers oder des behandelnden Arztes oder Apothekers.