COPD (Chronisch obstruktive Lungenerkrankung)
Die COPD (chronisch obstruktive Lungenerkrankung) ist durch eine chronische Atemwegobstruktion charakterisiert, die auch nach Gabe von Bornchodilatatoren nicht vollständig reversibel ist.
Sie ist mit einer abnormen Entzündungsreaktion auf eingeatmete Partikel und Gase assoziiert. In Europa steht hier Zigarettenrauch mit Abstand an erster Stelle – 80% der COPD-Patienten sind Raucher oder Ex-Raucher.
Die Erkrankung verläuft progredient mit zunehmender Einschränkung der Lungenfunktion. Im Verlauf kann es zu einem Lungenemphysem mit irreversibler Erweiterung und Destruktion der Lufträume distal der terminalen Bronchiolen kommen.
Bei COPD ist nicht allein die Lunge betroffen – es gibt auch signifikante extrapulmonale Effekte z.B. auf Herz-Kreislauf-System, Skelettmuskulatur und Stoffwechsel, die zum Schweregrad der Erkrankung beitragen können.
Risikofaktoren für die Entwicklung einer COPD sind:
Genuine Faktoren:
- genetische Prädisposition (z. B. Alpha−1−Proteaseinhibitor−Mangel)
- bronchiale Hyperreaktivität
- Störungen des Lungenwachstums
Erworbene Faktoren:
- inhalativer Tabakkonsum
- berufsbedingte Stäube
- allgemeine Luftverschmutzung
- häufige Atemwegsinfektionen in der Kindheit
Weltweit ist die COPD die vierthäufigste Todesursache. Für Deutschland stehen keine validen Angaben zur Häufigkeit zur Verfügung. Man geht davon aus, dass etwa 10-15% der Bundesbürger an einer chronischen Bronchitis leiden – der Anteil der obstruktiven Form ist aber nicht bekannt.
ICD10-Code: J44
Die wichtigsten Symptome der COPD sind:
- Chronischer Husten (oft Initialsymptom, anfangs meist morgens, dann auch tagsüber)
- Auswurf
- Atemnot (zuerst bei Belastung, später auch in Ruhe)
- evtl. thorakales Engegefühl und pfeifende Atemgeräusche
- in späteren Stadien evtl. Gewichtsabnahme und Hypoxie
Akute Exazerbation:
Hierbei handelt es sich um eine akute Verschlechterung im Verlauf. Definiert ist sie als eine Verschlechterung von Atemnot, Husten und/oder Auswurf, die über die üblichen Tagesschwankungen hinausgeht und eine Änderung der medikamentösen Behandlung erforderlich macht. Man findet sie vor allem in den Stadien III und IV der COPD und gehäuft in den kalten Jahreszeiten. Auslöser sind häufig bakterielle oder virale Infekte.
Schweregrade:
Die Einteilung in Schweregrade erfolgt anhand der nach akuter Bronchodilatation gemessenen FEV1-Werte (% des Sollwertes) in einem stabilen Krankheitsstadium:
| Stadium | FEV1 (Sollwert = 100%) |
|---|---|
| I (leicht) | ≥ 80% Soll |
| II (mittelschwer) | 50% - 80% Soll |
| III (schwer) | 30% - 50% Soll |
| IV (sehr schwer) | ≤ 30% Soll oder < 50% Soll plus chronische respiratorische Insuffizienz |
Die Lungenfunktionsparameter sagen nicht unbedingt etwas über die Symptombelastung und das Exazerbationsrisiko aus. In den aktuellen GOLD-Leitlinien (Global Initiative for Chronic Obstructive Lung Disease) wird daher zusätzlich die Einteilung in folgende Patientengruppen empfohlen:
| Gruppe | Exazerbationshäufigkeit | Symptomatik |
|---|---|---|
| A | 0-1 Exazerbationen pro Jahr | wenig |
| B | 0-1 Exazerbationen pro Jahr | vermehrt |
| C | hoch (≥ 2 pro Jahr) | wenig |
| D | hoch (≥ 2 pro Jahr) | vermehrt |
Bei der Anamnese sollten neben Abfragen der typischen Symptomatik auch folgende Faktoren erfasst werden:
- Rauchgewohnheiten („Pack-Years“)
- inhalative Belastungen am Arbeitsplatz
- Zahl der Exazerbationen pro Jahr
- Lungenerkrankungen in der Familie
- Gewichtsabnahme
Körperliche Untersuchung:
In frühen Krankheitsstadien ist die körperliche Untersuchung oft unauffällig. In späteren Stadien lassen sich dann ggf. folgende Veränderungen nachweisen:
- Pfeifen und Brummen
- Verlängerte Expirationsdauer
- Zeichen der chronischen Lungenüberblähung (z.B. abgeschwächtes Atemgeräusch, leise Herztöne, Fassthorax, inspiratorische Einziehungen im Bereich der Flanken)
- pfeifende Atemgeräusche, insbesondere bei forcierter Exspiration
- Zeichen der Sekretansammlung im Anhusteversuch,
- Zyanose
- Konzentrationsschwäche und verminderte Vigilanz,
- Gewichtsverlust oder Kachexie
- periphere Ödeme
- indirekte Zeichen der pulmonalen Hypertonie (z.B. präkordiale Pulsationen, betonter Pulmonalklappenschlusston, Tricuspidalklappeninsuffizienz mit Systolikum über dem 3. bzw. 4. ICR rechts parasternal).
Die körperliche Leistungsfähigkeit kann ggf. mit einer 6-min-Gehstrecke erfasst werden.
Prinzipiell wird bei jedem COPD−Patienten einmalig eine Untersuchung auf einen Alpha−1−Proteaseinhibitor−Mangel empfohlen. Das gilt vor allem bei jüngeren (< 50 Jahre) sowie nichtrauchenden COPD−Patienten. Bei Exazerbationen sollten folgende Parameter bestimmt werden:
- BSG
- Blutbild
- CRP im Serum
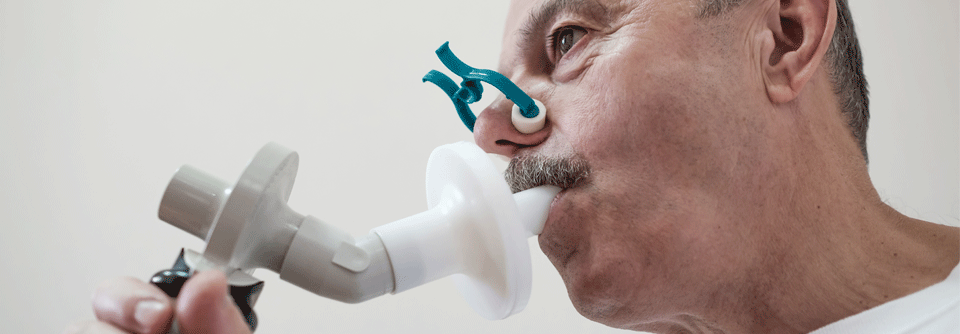
Lungenfunktionsprüfung:
Spirometrie:
- forciertes exspiratorisches Volumen in der ersten Sekunde (FEV1)
- inspiratorische Vitalkapazität (VK)
- das Verhältnis FEV1/VK ist <70%.
Reversibilitätstest zum Ausschluss einer reversiblen Obstruktion (Asthma): Bronchodilatator: Zunahme der FEV1: 30 Minuten nach einem Beta-2-Sympathomimetikum (z. B. bis zu 400μg Salbutamol) bzw. Anticholinergikum (80μg Ipratropium) oder einer Kombination aus beiden gegenüber dem Ausgangswert (ΔFEV1) um weniger als 15% des Ausgangswertes und weniger als 200ml.
Kortison: ΔFEV1 <15% nach 20–40mg Prednisolonäquivalent/Tag über 14 Tage oder inhalativ mindestens tgl. 2x mittelhohe Kortisondosen über 4–6Wochen.
Eine fehlende Reversibilität spricht für COPD, schließt aber Asthma nicht ganz aus.
Ggf. können weitere Lungenfunktionsprüfungen wie Ganzkörperplethysmographie (zur Beurteilung der Dauerbelastung der Atempumpe) und Bestimmung der Diffusionskapazität erfolgen.
Blutgasanalyse:
- respiratorische Partialinsuffizienz: Erniedrigung des arteriellen Sauerstoffpartialdruckes (PaO2 <60mmHg)
- respiratorische Globalinsuffizienz: Erhöhung des arteriellen CO2-Partialdruckes (PaCO2 >45mmHg)
Pulsoxymetrie (Messung der Sauerstoffsättigung)
- Hypoxämie: SaO2 <90%.
- Cave: Hyperkapnie kann übersehen werden
Thoraxröntgen:
- Zu Beginn zum Ausschluss von Differenzialdiagnosen und zum Nachweis von Emphysemblasen
Echokardiographie:
- Bei Verdacht auf Cor pulmonale
Abzugrenzen sind vor allem andere Ursachen einer chronischen Atemwegsobstruktion. Dazu gehören:
- Asthma
- Mukoviszidose
- Bronchiektasen
- Sarkoidose
- Bronchiolitis obliterans
Die meisten Patienten mit chronischen Husten und Auswurf entwickeln keine COPD – man spricht dann von einer nicht-obstruktiven chronischen Bronchitis („simple chronic bronchitis“).
Bei chronischem Husten muss u.a. auch an folgende Differenzialdiagnosen gedacht werden:
- Bronchialkarzinom
- Tuberkulose
- Gastroösophagealer Reflux
- Chronische Rhinosinulsitis
Bei chronischer Dyspnoe an:
- Anämie
- Linksherzinsuffizienz
- Pulmonale Hypertonie
- Übergewicht
- Trainingsmangel
- Hyperthyreose
- Metabolische Azidose
Bei Patienten mit akuter Verschlechterung der Dyspnoe und Husten (z.B. im Rahmen einer Exazerbation) müssen auch andere Ursachen abgeklärt werden:
- Pneumonie
- Herzinsuffizienz
- Lungenembolie
- Pneumothorax
- Pleuraerguss
- Arrhythmien
- Thoraxtrauma.
Die Pharmakotherapie ermöglicht eine Linderung der Beschwerden, eine Besserung von körperlicher Leistungsfähigkeit und Lebensqualität und/oder eine Verminderung der Exazerbationsfrequenz. Die Progression der Erkrankung kann dadurch nach heutigem Wissen nicht aufgehalten werden – dies ist nur für den Rauchverzicht gezeigt worden.
Im Stadium I mit leichten Beschwerden kann die akute Symptomatik bei Bedarf mit kurzwirksamen Bronchodilatatoren gelindert werden:
- Anticholinergikum (Ipratropium)
- Beta-2-Sympathomimetika (Fenoterol, Salbutamol, Terbutalin)
- auch in Kombination (additiver Effekt)
Ab Stadium II wird eine Dauertherapie mit einem oder zwei langwirksamen inhalativen Bronchodilatatoren verschiedener Wirkstoffklassen empfohlen. Dazu gehören:
LAMA (Langwirksame muscarinische Acetylcholin-Rezeptorantagonisten)
- Aclidiniumbromid (12 Stunden wirksam)
- Umeclidiniumbromid (24 h wirksam)
- Tiotropium (24 h wirksam)
- Glycopyrroniumbromid (24 h wirksam)
LABA (lang wirksame β2-Sympathomimetika)
- Formoterol (12 h wirksam)
- Salmeterol (12 h wirksam) Indacaterol (24 h wirksam)
- Indacaterol (24 h wirksam)
- Olodaterol (24 h wirksam)
Die Kombination der zwei Wirkmechanismen (LAMA/LABA) zeigt einen additiven Effekt und ist effektiver als die Monotherapien. LAMA/LABA stehen heute in verschiedenen Fixkombinationen zur Verfügung, was die Compliance erleichtern kann.
Die richtige Inhaltionstechnik ist entscheidend für den Therapieerfolg. Für jeden Patienten sollte daher das für ihn am besten geeignete Inhalationsgerät ausgewählt werden und eine entsprechende Schulung erfolgen.
Inhalative Kortikosteroide (ICS)
ICS sind eine bei der COPD schwach wirksame Medikamentengruppe und verbessern kaum die Lungenfunktion. Die zusätzliche Gabe eines ICS zu einem oder zwei Bronchodilatatoren ist daher vor allem bei COPD-Patienten indiziert, deren Exazerbationsrisiko erhöht ist. Der Einsatz von ICS bei COPD führt möglicherweise zu einer erhöhten Pneumonierate.
Orale Kortkosteroide
Orale Kortikosteroide werden nur zur Kurzzeittherapie bei akuter Exazerbation empfohlen.
Reservemedikamente:
Roflumilast (Phosphodiesterase-4(PDE-4)-Hemmer)
- Zusätzlich zur Bronchodilatation zur symptomatischen Behandlung bei schwerer und sehr schwerer COPD mit erhöhter Exazerbationsrate
- Antientzündlich
- Nur geringer Einfluss auf die Lungenfunktion
Auch orales Theophyllin gilt heute aufgrund der geringen therapeutischen Breite nur noch als Reservemedikament
Nicht-medikamentöse Therapie
Körperliches Training ist ein zentraler Bestandteil in der Langzeittherapie von COPD-Patienten. Es führt ab Stadium II zur Steigerung der körperlichen Belastbarkeit und Lebensqualität und kann die Exazerbationsrate senken.
Weitere nicht-medikamentöse Therapiemaßnahmen sind:
- Schulung (möglichst in strukturierten und evaluierten Programmen)
- Physiotherapie (Reduktion der Atemarbeit und Erleichterung der Sekreteliminierung)
- Ernährung (Vermeidung von Unter- und Mangelernährung)
- Rehabilitation (stationär, teilstationär oder ambulant)
- Langzeitsauerstofftherapie (indiziert bei einem arterieller Sauerstoffpartialdruck (PaO2) ≤ 55 mmHg – bei Cor pulmonale bereits < 60 mmHg, Anwendungsdauer mindestens 16 Stunden pro Tag)
- Heimbeatmung: Nichtinvasive intermittierende (nächtliche) Beatmung über Nasen- oder Nasen-Mundmaske nach Ausschöpfung aller anderer konservativen Behandlungsmöglichkeiten
Bullektomie
Indiziert bei großen Emphysemblasen, die mehr als ein Drittel eines Lungenflügels einnehmen und das benachbarte Lungenparenchym komprimieren.
Lungenvolumenreduktion
Resektion von Lungengewebe (bevorzugt von stark emphysematös veränderten Lungenarealen) bei sorgfältig ausgewählten, geeigneten Patienten in spezialisierten Zentren.
Lungentransplantation
Möglichkeit für Patienten mit schwerem Lungenemphysem nach Ausschöpfung aller anderen Therapiemaßnahmen. Eine immunsuppressive Therapie ist lebenslang erforderlich. Die Auswahl der Patienten erfolgt durch spezialisierte Zentren.
Wichtigste Maßnahme zur Prävention der COPD und zum Aufhalten der Progredienz ist der Rauchverzicht bzw. die Raucherentwöhnung. Unterstützt werden kann der Patient dabei mit:
- verbaler Intervention (bei jeder Beratung)
- Raucherentwöhnungsprogrammen (Gruppe)
- Nikotinpflaster oder -Kaugummi,
- Bupropion, Vareniclin
Weitere Maßnahmen zur Prävention von COPD und Exazerbationen sind:
- Bei beruflichen Noxen: Arbeitsplatzhygiene
- Schutzimpfungen zur Vermeidung von Atemwegsinfekten (Influenza, Pneumokokken)
Akuttherapie der Exazerbation:
Bronchodilatatoren intensivieren:
Initial 1–2 Hübe eines kurzwirksamen Beta-2-Sympathomimetikums + 2 Hübe eines kurzwirksamen Anticholinergikums alle 10 bis 15 Minuten
bei unzureichender Besserung:
- 1,0–2,5mg eines Beta-2-Sympathomimetikums + 0,5mg Ipratropium in einen Vernebler füllen und mindestens 10 Atemzüge inhalieren lassen, alle 10 bis 15 Minuten
- Beta-2-Sympathomimetika können alternativ i.v. (Reproterol 90μg) bzw. s. c. (250–500mg Terbutalin) gespritzt werden
- Theophyllin als „third line“ Medikation: Bolus 200mg, (Injektionsdauer 5 Minuten) ggf. anschließend als Dauerinfusion (nicht bei Theophyllin als Dauertherapie).
Systemische Glukokortikoide (20 – 40 mg Prednisolonäquivalent für maximal 14 Tage)
Kalkulierte Antibiotikatherapie (bei bakteriellen Infekten oder Notwendigkeit der Beatmung) Beatmung (bei respiratorischer Insuffizienz)
Global Initiative for Chronic Obstructive Lung Disease: Global Strategy for the Diagnosis, Management and Prevention of COPD (2017 Report)
Herold G et al.: Innere Medizin 2017. Eigenverlag, Köln 2017
Verwandte Leitlinien:
Deutsche Gesellschaft für Pneumologie und Beatmungsmedizin:
Leitlinie Tabakentwöhnung bei COPD
Deutsche Gesellschaft für Pneumologie und Beatmungsmedizin, Deutsche Gesellschaft für Rehabilitationswissenschaften:
Rehabilitation von Patienten mit Chronisch Obstruktiver Lungenerkrankung (COPD)
Verschenken Sie kein Honorar: Das „Gebühren-Handbuch digital“ ist die ideale Weiterentwicklung der Printausgabe des bekannten „Medical Tribune Gebühren-Handbuchs“ - statt 2000 Buchseiten der schnelle digitale Zugriff.
Was Ihnen die Abrechnung leichter macht:
- die immer aktuelle Fassung von EBM und GOÄ (Einheitlicher Bewertungsmaßstab und Gebührenordnung für Ärzte)
- Tipps und Experten-Kommentare zur Honorarabrechnung (EBM/GOÄ), graphisch aufbereitet und leicht verständlich
- Kommentare von Kollegen lesen und selbst kommentieren
- persönliche Notizen und Lesezeichen setzen
Zum Gebühren-Handbuch digital »
Fortbildungen
| Termin | Fortbildung | Ort | |
|---|---|---|---|
|
07.05.2025 | 16:00 - 19:15
|
Case Conference 2025 Neues Wissen von Fall zu Fall Details Online-Teilnahme Programm |
Online |
4 CME-Punkte
kostenfrei
|
|
09.05.2025 | 07:30 - 08:15
|
Frühstücksfortbildung am Freitag 2025 Krämpfe der Skelettmuskulatur – Diagnostik, Therapie und Prophylaxe Details Online-Teilnahme Programm |
Online |
1 CME-Punkt
kostenfrei
|
|
16.05.2025 | 07:30 - 08:15
|
Frühstücksfortbildung am Freitag 2025 Reizdarmsyndrom: innovative Therapieoptionen mittels DIGA? Details Online-Teilnahme Programm |
Online |
1 CME-Punkt
kostenfrei
|
Diese Informationen dienen ausschließlich der Aus- und Weiterbildung von Angehörigen und Studenten der medizinischen Fachkreise (z.B. Ärzte) und enthalten nur allgemeine Hinweise. Sie dürfen nicht zur Selbstdiagnose oder -behandlung verwendet werden und sind kein Ersatz für eine ärztliche Beratung oder Behandlung. Die jeweiligen Autoren haben die Inhalte nach bestem Wissen gepflegt. Dennoch sollten Sie die Informationen stets kritisch prüfen und mit zusätzlichen Quellen vergleichen. Die Autoren und die Betreiber von medical-tribune.de übernehmen keine Haftung für Schäden, die durch nicht-kontrollierte Anwendung von Empfehlungen und Inhalten entstehen. Beiträge, die Angaben zum Einsatz und zur Dosierung von Medikamenten machen, sind die persönliche Einschätzung der Autoren. Sie ersetzen nicht die Empfehlungen des Herstellers oder des behandelnden Arztes oder Apothekers.