So kriegen Sie COPD-Patienten in die Gänge
 Am Rollator gehen stabilisiert auch den Thorax.
© iStock.com/taikrixel
Am Rollator gehen stabilisiert auch den Thorax.
© iStock.com/taikrixel
Wir müssen die Eigenverantwortung des Patienten bei Atemnotattacken stärken, forderte Dr. Sandra Riedel von der Pneumologischen Universitätsklinik in Magdeburg. Dies gelingt zum Beispiel damit, gemeinsam mit ihm kleine Handlungsschritte zu planen: Wenn er kaum Luft bekommt, erst mal das Fenster öffnen, sich ruhig an den Tisch setzen, das Gesicht mit einem Handventilator „belüften“, den Kutschersitz einnehmen usw. Der Ventilator hat sogar Eingang in die Leitlinien gefunden, weil sich gezeigt hat, dass die Stimulation des Trigeminus durch den Luftzug Atemnot sehr effektiv bessert.
Außerdem sollte der Kranke seinen Tagesrhythmus an den Atemnotrhythmus anpassen. Wenn die Luftnot morgens am schlimmsten ist, das Sekret fest in den Atemwegen klebt, es erst einmal langsam angehen lassen und nicht unter der Vorstellung „später schaff ich es gar nicht mehr“ alles zu Erledigende in den Vormittag packen. Wichtig ist, den Bezugspersonen beizubringen, dass es wichtiger ist, dem Patienten Ruhe und Sicherheit zu spenden als den Notarzt zu rufen.
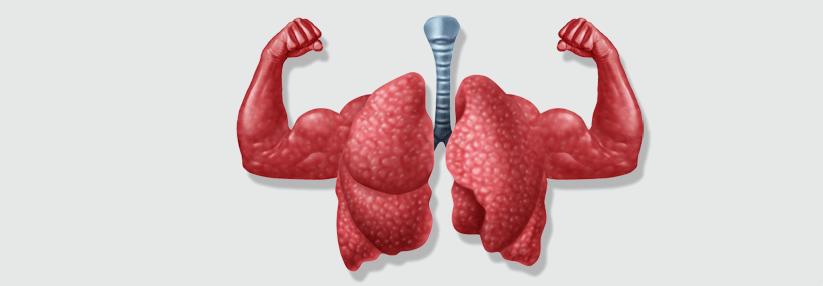
Rollatoren erleichtern nicht nur das Gehen, sie stabilisieren auch den Thorax. Indem der Patient die Arme auf den Rollator stützt, kann er die Atemhilfsmuskulatur besser nutzen. Nicht zuletzt lässt sich damit auch ein Sauerstoffgerät transportieren, sodass der Patient das Haus verlassen und am sozialen Leben teilnehmen kann.
Vor allem sollte man dem Patienten eine pneumologische Reha anbieten. „Das ist die effektivste Maßnahme, der Dyspnoe zu begegnen“, betonte Dr. Riedel. Sie ist zunehmend komplexer geworden, umfasst weit mehr als Trainingstherapie und wirkt in jedem Stadium der COPD-Erkrankung. „Wir kämpfen häufig mit den Versicherungsträgern, dann wird gesagt: Der Patient ist zu krank und nicht rehafähig. Aber das stimmt nicht, auch schwer kranke Patienten profitieren.“ Vordringliches Ziel ist, die Patienten in Bewegung zu bringen, denn körperliche Aktivität korreliert direkt mit der Prognose.
Sauerstoff scheint die Belastungsdyspnoe zu bessern
Ob Sauerstoff etwas bringt gegen die Dyspnoe, wenn der Patient keine Hypoxämie zeigt, ist nach wie vor umstritten. Den letzten Stand hat ein Cochrane Review 2017 zusammengefasst. Danach sieht es so aus, als ob sich die Luftnot unter Belastung tatsächlich auch bei Patienten mit milder Hypoxämie bessert (im Vergleich zu Raumluft), aber nicht die Belastbarkeit im Alltag und auch nicht die Lebensqualität. Letzteres stützt sich allerdings auf wenige Studien mit wenigen Patienten, „da fehlen noch valide Daten“, meinte Dr. Riedel. Sie hat für sich die Konsequenz gezogen: Wenn ein Patient die Kriterien für die O2-Langzeittherapie nicht erfüllt, sich aber subjektiv unter Sauerstoff besser fühlt, „dann lasse ich ihn richtig laufen, um für die Kasse unter die paO2-Schwelle zu kommen“.
Wer von Opioiden profitiert
Bereiche
- Allergologie
- Allgemeinmedizin
- Alternativmedizin
- Angiologie
- Chirurgie
- Dermatologie
- Diabetologie
- Endokrinologie
- Gastroenterologie
- Geriatrie
- Gynäkologie
- HNO
- Infektiologie
- Innere Medizin
- Kardiologie
- Naturheilkunde
- Nephrologie
- Neurologie
- Onkologie und Hämatologie
- Ophthalmologie
- Orthopädie
- Pädiatrie
- Palliativmedizin und Schmerzmedizin
- Pneumologie
- Psychiatrie
- Rheumatologie
- Sportmedizin
- Urologie
- Alle Beiträge
- Kongress aktuell