Barrett-Karzinom: Per Cytosponge lassen sich Personen mit hohem Risiko leichter identifizieren
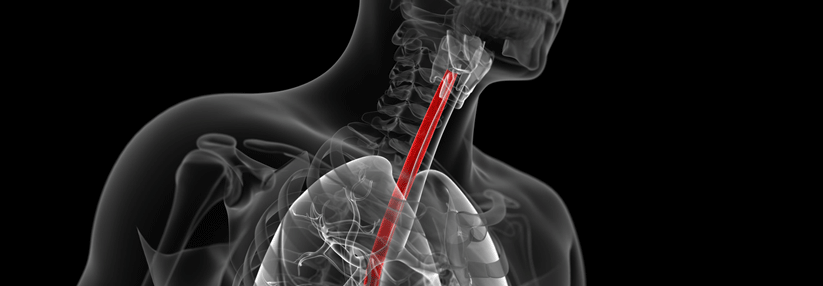
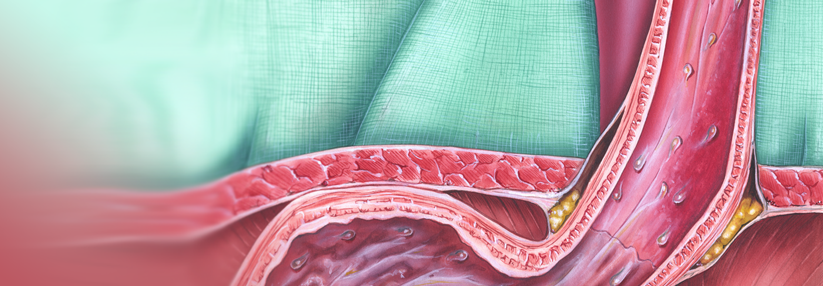
 Im Magen entfaltet sich der eingekapselte Schwamm zu einer 3 cm großen Kugel, die am Faden wieder herausgezogen wird.
© Freeman M et al. bmjopen.bmj.com/content/7/3/e013901 (CC BY 4.0)
Im Magen entfaltet sich der eingekapselte Schwamm zu einer 3 cm großen Kugel, die am Faden wieder herausgezogen wird.
© Freeman M et al. bmjopen.bmj.com/content/7/3/e013901 (CC BY 4.0)
In den letzten Jahren haben sich die Überlebenschancen bei Ösophagus-Adenokarzinomen (Barrett-Karzinom) verbessert. Vermutlich liegt das allerdings nicht an der Screening-Diagnostik, sondern eher an effizienteren Therapiemethoden. Der überwiegende Anteil der Barrett-Karzinome wird außerhalb des endoskopischen Standard-Screenings entdeckt – leider fast immer in einem bereits fortgeschrittenen Tumorstadium.
Ein gravierender Nachteil aller derzeit praktizierten Screening-Modelle ist der Fokus auf Patienten mit Refluxbeschwerden – Studien zufolge leiden aber bis zu 40 % der Betroffenen mit Ösophagus-Adenokarzinom-Erstdiagnose gar nicht unter dieser Symptomatik, schreiben Dr. Josef Weismüller von der Gastroenterologischen Praxis in Koblenz und seine Kollegen. Zudem lassen sich frühe Neoplasien makroskopisch oft sehr schwer erkennen und nur mittels standardisierten Quadrantenbiopsien nachweisen.
Und schnell wachsende Karzinome sind über ein Screening nur schwer zu erfassen, da sie auch zwischen zwei Untersuchungen entstehen können. Trotz steigender Inzidenz – es macht etwa die Hälfte aller Ösophagus-Karzinome aus – ist das Barrett-Karzinom im Vergleich zu Magen- oder Darmkrebs eher selten. Zusammen mit dem meist hohen Alter bei Entstehung des Karzinoms erschwert dies die Entwicklung effektiver Screening-Modelle.
Zytologie per Schwamm soll Risikopersonen identifizieren
Die Grundlage für ein Barrett-Karzinom bildet eine Barrett-Metaplasie, eine Umwandlung von Platten- zu Zylinderepithel im Ösophagus. Allerdings liegt das Entstehungsrisiko für das Karzinom aus der Barrett-Metaplasie nur bei 0,12–0,4 pro 100 Patientenjahre, weswegen ein Barrett-Segment nur als „prämaligne Kondition“ gewertet werden kann. Neben der Refluxkrankheit gibt es weitere Risikofaktoren, die ein Ösophagus-Adenokarzinom begünstigen können, wie beispielsweise spezifische Genmutationen. Die eigentlichen Tumorvorstufen sind intraepiteliale neoplastische Schleimhautveränderungen.
Bei hochgradigen Neoplasien liegt nicht nur das Krebsrisiko höher, schätzungsweise bei bis zu 31 % (nach 3 Jahren) bzw. 61 % (nach 5 Jahren), sie können auch auf ein Karzinom in der umgebenden Schleimhaut hinweisen. Deren Entstehung korreliert, genauso wie die von Adenokarzinomen selbst, mit der Ausdehnung des Barrett-Segments. Ab 3 cm ist das Risiko deutlich erhöht.
Das Screening in Deutschland basiert auf einer opportunistischen endoskopischen Diagnostik meist aufgrund von Refluxbeschwerden oder infolge anderer Symptome wie Dysphagie, Dyspepsie und Blutungen. Je nach Befund wird der Patient anschließend konsequent endoskopisch und bioptisch überwacht (Surveillance). Daten zur Evidenzlage bezüglich tumorassoziierter und Gesamtmortalität gibt es aber nicht. Fakt ist, dass das derzeitige Modell umfangreiche Ressourcen endoskopischer Diagnostik und Therapie bindet, „die möglicherweise bei der intensiven Überwachung von Risikopatienten nutzbringender eingesetzt werden könnten“, so die Meinung der Autoren.
Für sie scheint ein zweistufiges Konzept sinnvoller:
- Identifikation der Risikogruppen mittels biomarkerbasiertem Test
- Gezielte endoskopisch-bioptische Diagnostik mit risikoadaptierter Überwachung bzw. Therapie
Derzeit am erfolgversprechendsten für die Risikogruppen-Identifikation scheint die Kombination aus Cytosponge (nicht-endoskopischer Zytologie) und einem oder mehreren Biomarkern für Barrett-Schleimhaut (z.B. TTF-3) zu sein. Während die Abrasiv-Zytologie bei Plattenepithelkarzinomen der Speiseröhre bereits eine gängige Screening-Methode ist, ist ihr Einsatz bei Barrett-Metaplasie und Barrett-Karzinom relativ neu.
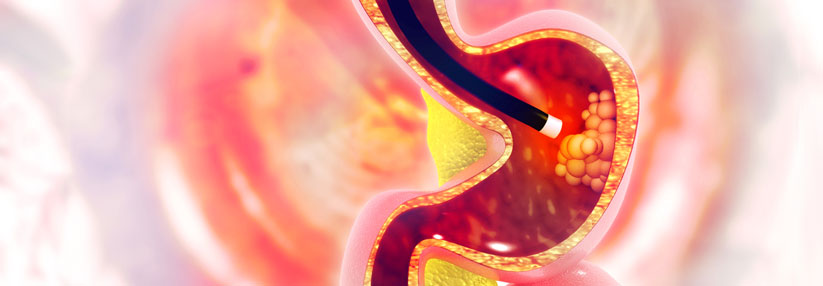
Der Patient schluckt die Schwamm-Gelatinekapsel in der Größe einer Antibiotika-Tablette, an der ein Faden befestigt ist. Im Magen entfaltet sich der Schwamm aus Mesh-Gewebe zu einer 3 cm großen Kugel. Beim Herausziehen schilfert er im Ösophagus Epithelzellen ab, die dann genetisch (TTF-3) und zytologisch untersucht werden. Sensitivität und Spezifität dieser Methode für den Nachweis einer Barrett-Schleimhaut liegen bei 79,9 % bzw. 92,4 %. Eine Weiterentwicklung des Cytosponge-Verfahrens mit verbesserter zytologischer Erkennung von Probanden „at risk“ für ein Barrett-Karzinom wird gerade in einer Auswertung verschiedener molekularer Biomarker (DNA-Methylierung) in einem Panel untersucht.
Quelle: Weismüller J et al. Gastroenterol 2019; 57: 317-326