Im Rahmen unserer Website-Modernisierung arbeiten wir kontinuierlich daran, Ihnen noch bessere und aktuellere Informationen zu bieten. Diese Seite wird in Kürze mit frischen Inhalten und einem zeitgemäßen Design überarbeitet.
Lipödem
Das Lipödem ist eine chronische und progrediente Erkrankung, die nahezu ausschließlich bei Frauen auftritt. Gekennzeichnet ist sie durch eine Fettverteilungsstörung mit deutlicher Disproportion zwischen Stamm und Extremitäten.
Diese entsteht aufgrund einer umschriebenen, symmetrisch lokalisierten Unterhautfettgewebsvermehrung im Bereich von Beinen und/oder Armen. Zusätzlich bestehen Ödeme, die durch Orthostase verstärkt werden, sowie eine Hämatomneigung nach Bagatelltraumen.
Das Lipödem beginnt in der Regel in einer Phase hormoneller Veränderungen wie Pubertät, Schwangerschaft oder Klimakterium. Genaue Zahlen zur Epidemiologie gibt es nicht, die Zahlen schwanken zwischen 0,1 bis knapp 10 % aller Frauen, wobei von einer hohen Dunkelziffer ausgegangen wird.
Die genaue Pathogenese des Lipödems ist nicht bekannt. In bis zu 60 % der Fälle wurde eine genetische Komponente mit familiärer Häufung beschrieben. Es kommt zu einer Hypertrophie und Hyperplasie der Fettzellen, Veränderungen des Bindegewebes und Kapillarpermeabilitätsstörungen mit vermehrtem Flüssigkeitsaustritt in das Interstitium und verstärkter Hämatomneigung. Durch den dadurch verstärkten Lymphabtransport kann sekundär auch das Lymphgefäßsystem degenerativ verändert werden, was zu einem sekundären Lymphödem führen kann (Liplymphödem). Zusätzlich wurde unter Orthostasebedingungen ein verzögerter und verminderter veno-arterieller Reflex (VAR) mit Ödemneigung gezeigt.
Eine zusätzlich bestehende Adipositas kann den Verlauf und das Beschwerdebild des Lipödems verschlechtern.
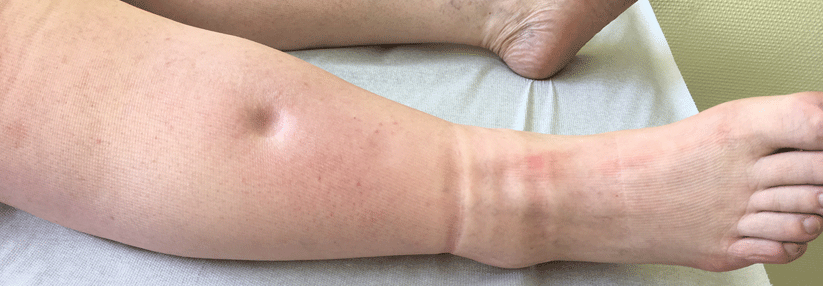
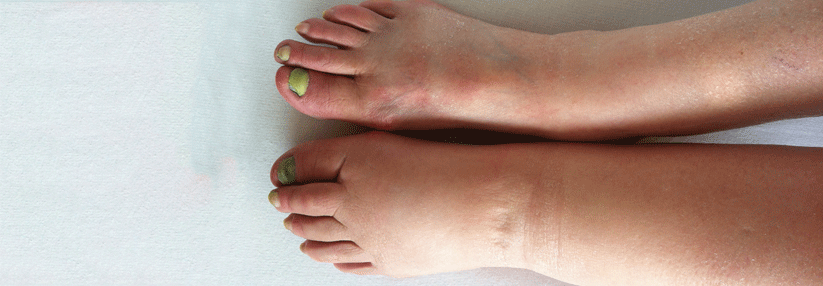
Die Fettvermehrungen treten immer symmetrisch an den Beinen und/oder Armen und können sich homogen über Ober - und/oder Unterschenkel („Säulenbein") bzw. Ober- und/oder Unterarm verteilen. Als typisch wird der Kalibersprung zur angrenzenden gesunden Region angesehen („Muff “, „Türkenhosenphänomen", „Kragenbildung“). Hände und Füße sind typischerweise nicht betroffen.Ein solitäres Lipödem der Arme ohne Beteiligung der Beine ist extrem selten.
Häufig klagen die Betroffenen über ein Spannungsgefühl mit Berührungs- und Druckschmerzhaftigkeit (vor allem bei warmem Wetter, nach längerem Stehen oder Sitzen und am Abend). Seltener kommt es auch zu Dauerschmerzen. Die Lebensqualität ist nicht zuletzt durch die kosmetischen Beinträchtigungen oft stark vermindert.
Symptome im fortgeschrittenen Stadium:
- umschriebene Wulstbildungen (vor allem im Bereich von Oberschenkel- und Knieinnenseite, seltener am Sprunggelenk)
- Hautschädigungen durch Scheuereffekte (irritative Dermatitis)
- Mazerationen und Infektionen in den Hautfalten
- Störungen des Gangbildes mit Achsenfehlstellung der Beine
Anhand des Untersuchungsbefundes (Inspektion und Palpation) werden folgende Stadien unterschieden:
Stadium 1: Glatte Hautoberfläche mit gleichmäßig verdickter, homogen imponierender Subkutis
Stadium 2: Unebene, überwiegend wellenartige Hautoberfläche, knotenartige Strukturen im verdickten Subkutanbereich
Stadium 3: Ausgeprägte Umfangsvermehrung mit überhängenden Gewebeanteilen (Wammenbildung)
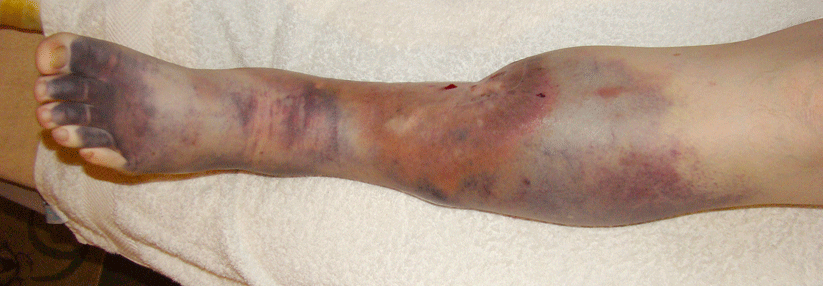
 Sehr ausgeprägtes Lipödem. Abgebildet ist das rechte Bein - die Kniescheibe, im Bild rechts, ist von einem herabhängenden Lipödem verdeckt. Es besteht daneben eine starke Adipositas - die untere Bauchdecke hängt sackartig herab (Im Bild oben, verdeckt durch Strickkleidung).
© wikimedia/Herecomesdoc (CC BY-SA 3.0)
Sehr ausgeprägtes Lipödem. Abgebildet ist das rechte Bein - die Kniescheibe, im Bild rechts, ist von einem herabhängenden Lipödem verdeckt. Es besteht daneben eine starke Adipositas - die untere Bauchdecke hängt sackartig herab (Im Bild oben, verdeckt durch Strickkleidung).
© wikimedia/Herecomesdoc (CC BY-SA 3.0)
Die Diagnose wird anhand des typischen klinischen Bildes gestellt. Dabei sollten andere mögliche Ursachen eines Ödems ausgeschlossen werden.
Zur quantitativen Bestimmung des subkutanen Fettgewebes (sowie zur Verlaufskontrolle) können morphologische Verfahren wie Sonographie, CT oder MRT eingesetzt werden, wobei die Befunde aber relativ unspezifisch sind.
Ein wichtiger diagnostischer Hinweis kann in schwierigen Fällen die fehlende Volumenabnahme der betroffenen Extremitäten bei Reduktion des Gesamtgewichtes sein.
Die wichtigsten Differenzialdiagnosen sind:
- Lymphödeme (auch sekundär zusammen mit dem Lipödem)
- Adipositas (auch als Mischbild)
- Phlebödem
- lokalisierte Lipohypertrophie
- Lipomatosen
- Myxödem bei Hypothyreose
Eine kausale Therapie ist nicht bekannt, sodass nur symptomatisch wirksame Maßnahmen in Frage kommen. Ziele sind die Verbesserung der Befunde und Beschwerden sowie die Verhinderung von Komplikationen wie z.B. Hautmazerationen, Infektionen oder Gangstörungen.
Zur Ödemreduktion sind folgende Maßnahmen geeignet:
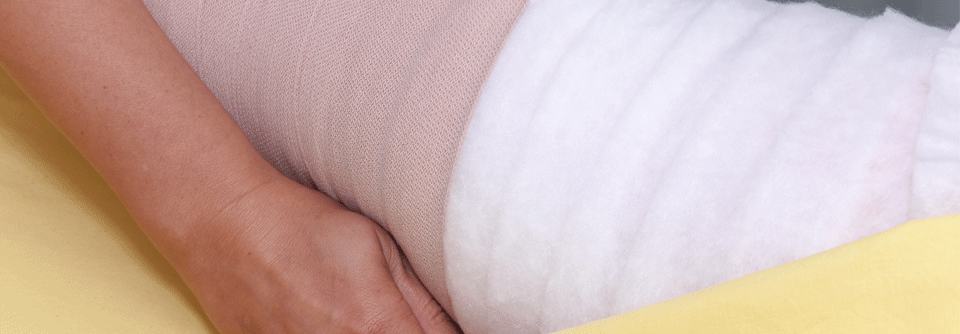
- Kompression
- manuelle Lymphdrainage (MLD)
- apparative intermittierende Kompression (AIK)
- Bewegung
- Liposuktion
Schmerzlinderung:
- Kompression
- manuelle Lymphdrainage (MLD)
- apparative intermittierende Kompression (AIK)
- Liposuktion
Reduktion der Hämatomneigung
- manuelle Lymphdrainage (MLD)
- apparative intermittierende Kompression (AIK)
- Liposuktion
Reduktion des pathologisch vermehrten Unterhautfettgewebes
- Liposuktion
Verhinderung / Beseitigung mechanisch bedingter Komplikationen
- Kompression
- Liposuktion
- plastisch-chirurgische Eingriffe
Ernährung und Sport
Die Lipödem-bedingte disproportionale Fettgewebsvermehrung an den Extremitäten lässt sich nicht durch vermehrte Bewegung oder Gewichtsabnahme beeinflussen. Es kann aber zu sportlichen Aktivitäten im Wasser (Schwimmen, Aqua-Jogging, Aqua-Aerobic, Aqua-Cycling) geraten werden, die eine Lymphdrainage bewirken.
Eine lipidödemspezifische Therapie gibt es nicht – Blutzucker- und Insulinspitzen sollten aber möglichst vermieden werden. Eine begleitende Adipositas sollte durch Ernährungsumstellung, Bewegungstherapie und weitere interdisziplinäre Maßnahmen leitliniengerecht behandelt werden.
Die Liposuktion zur dauerhaften Reduktion des vermehrten Unterhautfettgewebes ist indiziert, wenn die Befunde und/oder Beschwerden trotz konsequenter konservativer Therapie bestehen bleiben oder zunehmen.
Sie sollte möglichst in örtlicher Betäubung mittels Tumeszenz-Lokalanästhesie (TLA), d.h. in Form der „wet technique“ mit stumpfen Mikrosonden, durchgeführt werden. Ergänzend können auch Vibration und Wasserstrahl eingesetzt werden.
Die Methode gilt heute als gut etabliert und risikoarm. Die erreichten Befundbesserungen bleiben in den meisten Fällen über viele Jahre bestehen. Schwierig ist die Anwendung bei gleichzeitig bestehender ausgeprägter Adipositas.
Eine Prävention ist nicht bekannt.
Deutsche Gesellschaft für Phlebologie (DGP):
Leitlinien Detailansicht Lipödem
Verschenken Sie kein Honorar: Das „Gebühren-Handbuch digital“ ist die ideale Weiterentwicklung der Printausgabe des bekannten „Medical Tribune Gebühren-Handbuchs“ - statt 2000 Buchseiten der schnelle digitale Zugriff.
Was Ihnen die Abrechnung leichter macht:
- die immer aktuelle Fassung von EBM und GOÄ (Einheitlicher Bewertungsmaßstab und Gebührenordnung für Ärzte)
- Tipps und Experten-Kommentare zur Honorarabrechnung (EBM/GOÄ), graphisch aufbereitet und leicht verständlich
- Kommentare von Kollegen lesen und selbst kommentieren
- persönliche Notizen und Lesezeichen setzen
Fortbildungen
Keine Fortbildung für diesen Fachbereich gefunden
Alle FortbildungenDiese Informationen dienen ausschließlich der Aus- und Weiterbildung von Angehörigen und Studenten der medizinischen Fachkreise (z.B. Ärzte) und enthalten nur allgemeine Hinweise. Sie dürfen nicht zur Selbstdiagnose oder -behandlung verwendet werden und sind kein Ersatz für eine ärztliche Beratung oder Behandlung. Die jeweiligen Autoren haben die Inhalte nach bestem Wissen gepflegt. Dennoch sollten Sie die Informationen stets kritisch prüfen und mit zusätzlichen Quellen vergleichen. Die Autoren und die Betreiber von medical-tribune.de übernehmen keine Haftung für Schäden, die durch nicht-kontrollierte Anwendung von Empfehlungen und Inhalten entstehen. Beiträge, die Angaben zum Einsatz und zur Dosierung von Medikamenten machen, sind die persönliche Einschätzung der Autoren. Sie ersetzen nicht die Empfehlungen des Herstellers oder des behandelnden Arztes oder Apothekers.