Lymphödem
Das Lymphödem ist eine chronisch-entzündliche Erkrankung des Interstitiums als Folge einer primären (anlagebedingten) oder sekundären (erworbenen) Schädigung des Lymphdrainagesystems.
Unter physiologischen Bedingungen herrscht ein Gleichgewicht zwischen der durch die Blutgefäßwände hindurch filtrierten (und nicht rückresorbierten) Flüssigkeit in das Interstitium (lymphpflichtige Last) und dem Abtransport aus dem Interstitium durch das Lymphdrainagesystems. Funktioniert das Lymphdrainagesystem nicht richtig, kommt es zur konsekutiven Vermehrung und Veränderung der interstitiellen Gewebsflüssigkeit.
Primäre Ursachen:
- Aplasie/Atresie
- Hypoplasie
- Hyperplasie/Dysplasie
- Lymphknotenfibrose
- Lymphknoten-Agenesie
Das primäre Lymphödem geht auf eine genetische Prädisposition zurück. Solche über die Keimbahn vererbte oder sporadisch auftretende Genmutationen können sich fetal, perinatal oder auch erst in höherem Alter bemerkbar machen. Man kennt mehrere Gene, deren Mutationen zu Lymphödemen führen können. Häufig sind Lymphödeme auch Bestandteil komplexer, kongenitaler Syndrome.
Die Inzidenz des primären Lymphödems bei Geburt wird auf ca.1:6.000 geschätzt, die Prävalenz liegt beiden unter 20-Jährigen bei ca.1:87.000. Frauen sind vom primären Lymphödem deutlich häufiger betroffen als Männer.
Sekundäre Ursachen
- operative Eingriffe
- Lymphonektomie
- Radiatio
- maligne Prozesse
- traumatisch/posttraumatisch (Narben)
- post-/infektiös
- Adipositas
- fortgeschrittene Stadien der Chronisch Venösen Insuffizienz (CVI)
- artifiziell
Die Inzidenz des sekundären Lymphödems wird in Industrienationen auf etwa bei 0,13–2 % geschätzt und steigt mit dem Alter an. Häufigste Ursache sind das Malignom und seine Behandlung. Dabei führen Lymphknotenentfernungen in der inguinalen Region häufiger zum Lymphödem als solche in der Axillarregion.
Die Patienten klagen über Schweregefühl, Spannungsgefühl und Schmerzen in der betroffenen Region. .
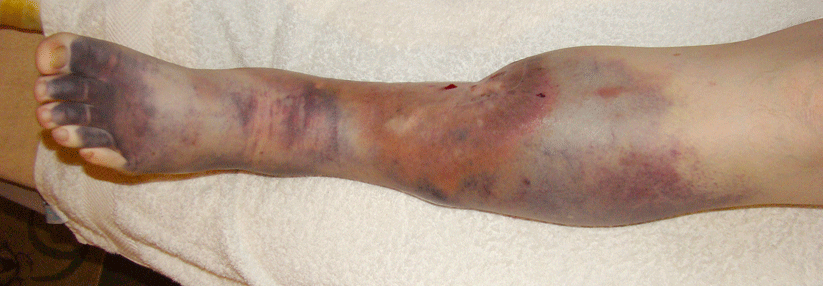
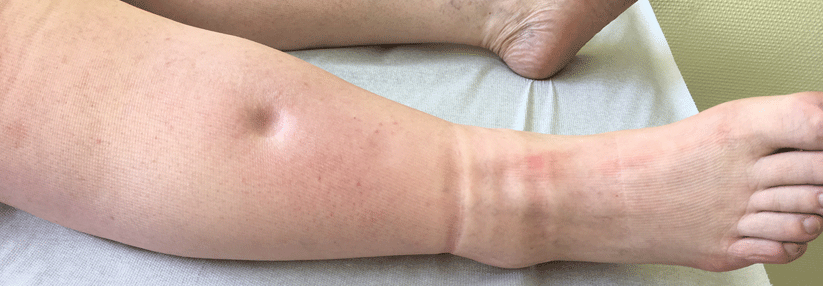
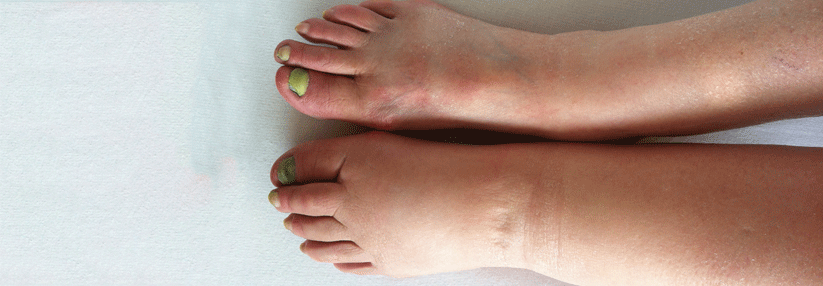
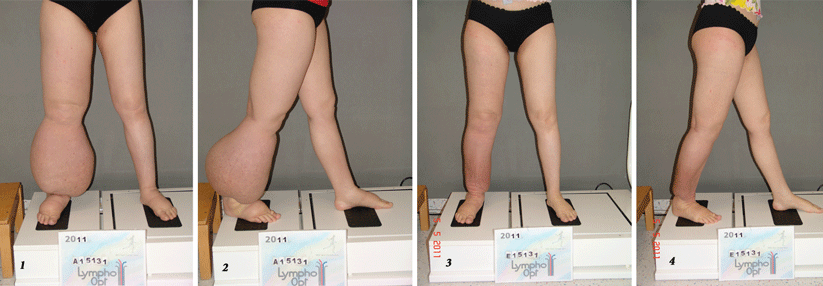
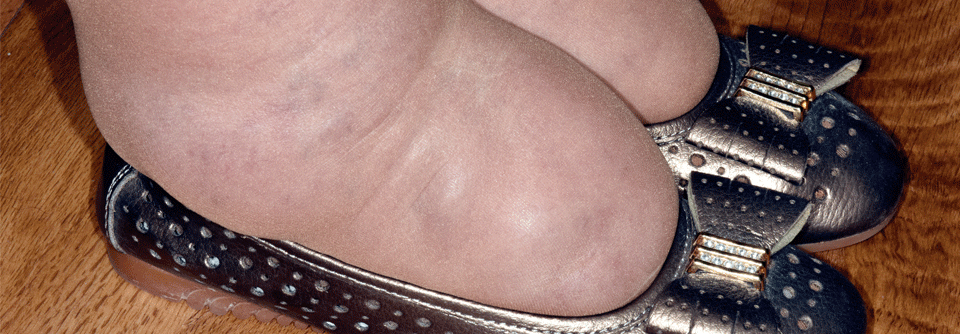
Typisch für Lymphödeme im Bereich des Beines sind anfangs Schwellungen an einem Fuß einschließlich der Zehen. Als charakteristisches „Kastenzeichen“ bezeichnet man dabei zunächst die weiche Schwellung der Zehen in quadratischer Form mit tiefen Querfalten. Später weitet sich die Schwellung aus und es kommt zu sekundären Gewebeveränderungen mit deformierenden harten Schwellungen. Durch die Schwellungen kann es zu deutlichen Funktionseinschränkungen der betroffenen Extremitäten kommen.
Es werden folgende Stadien unterschieden:
Stadium 0 (Latenzstadium, subklinisches Stadium): kein klinisch apparentes Lymphödem, aber zum Teil pathologisches Lymphszintigramm
Stadium I (spontan reversibel): Ödem von weicher Konsistenz, Hochlagern reduziert die Schwellung
Stadium II (nicht spontan reversibel): Ödem mit sekundären Gewebeveränderungen, Hochlagern beseitigt die Schwellung nicht
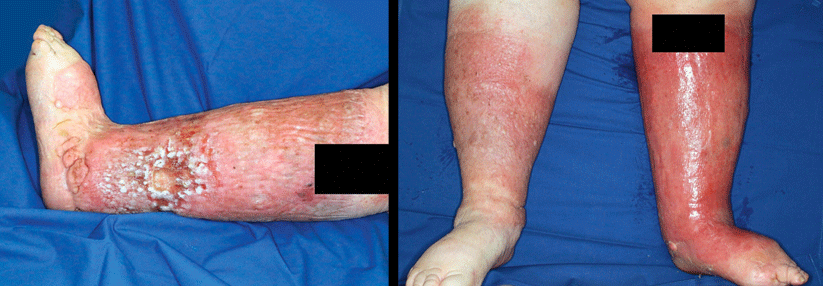
Stadium III: deformierende harte Schwellung, z.T. lobäre Form und z.T. mit typischen Hautveränderungen
Anamnese, Inspektion und Palpation sind wichtige Bestandteile der Diagnostik.
Bei der Anamnese sollte gefragt werden nach:
- familiären Belastungen (familiär gehäufte Lymphödeme oder Gefäßerkrankungen, gehäufte Extremitätenödeme)
- operativen Eingriffen (gefäßchirurgisch, onkologisch, orthopädisch, u.a.)
- sonstigen Vorerkrankungen (Stoffwechsel-und hormonelle Störungen, Nieren-, Leber-, Herz-Kreislauf-Erkrankungen)
- Hautveränderungen
- Gefäßerkrankungen
- abgelaufenen entzündlichen Prozessen wie Erysipele, Erythema migrans, Zecken- und andere Insektenbisse
- Auslandsaufenthalten (einschließlich Tropenaufenthalte)
- Immobilisation aufgrund von Verletzungen, orthopädischen oder neurologischen Erkrankungen
- Gewichtsschwankungen
- Medikamentenanamnese
- bei Tumorerkrankungen Erkrankungsbeginn, Erhebung des Tumorstadiums, der Histologie, tumorspezifische Therapie und Verlaufs (Rezidiv?)
- spezifische Ödem-Anamnese (zeitlicher Verlauf, Erstlokalisation, Ausbreitungsrichtung)
Inspektion:
- Lokalisation der Schwellung und Umfangsdifferenz (im Stehen und Liegen)
- Beurteilung der Haut (trophische Störungen, Farbe, Hautveränderungen wie vergröberte Hauttextur, ektatische Hautlymphgefäße, Lymphzysten, Hyperkeratose, Papillomatosis cutis lymphostatica, vertiefte natürliche Hautfalten, Kastenform der Zehen, Syndaktylie, mykotische Hautveränderungen, venös bedingte Veränderungen)
Palpation:
- Untersuchung der Lymphknoten mit Beurteilung von Größe, Konsistenz, Verschieblichkeit und Druckdolenz
- Palpation des Ödems zur Beurteilung der Ödemkonsistenz (von teigig weich über prall elastisch, derb fibrotisch bis hart induriert)
- Prüfung der Dellbarkeit durch Fingerdruck
- Überprüfung ausdrückbarer Lymphzysten (durch Fingerdruck)
- Prüfung der Abhebbarkeit der Haut an der proximalen Phalanx des zweiten und/oder dritten Strahls an Fingern beziehungsweise an den Zehen („Stemmer Zeichen“) oder an anderen betroffenen Körperstellen (vermindert oder völlig fehlend)
- Hauttemperatur
- aktive/passive Gelenkbeweglichkeit
In der Regel lässt sich ein manifestes Lymphödem bereits durch Anamnese, Inspektion und Palpation diagnostizieren. Wenn sich durch diese Basisdiagnostik keine eindeutige Diagnose stellen lässt, sollte eine Klärung mit weiterführenden diagnostischen Verfahren angestrebt werden. Diese dienen dazu:
- ein Ödem zu verifizieren
- eine morphologische oder funktionelle Störung des Lymphtransportsystems als Ursache eines Ödems nachzuweisen oder auszuschließen
- Operationen zu planen
- die Therapie zu kontrollieren
Weiterführende Verfahren:
- Sonographie (Stadium II und III, Nachweis interstitieller Flüssigkeit und sekundärer Gewebsveränderungen, Lymphknotendiagnostik)
- Funktionslymphozytographie (alle Stadien, Quantifizierung des Lymphtransports)
- indirekte Lymphangiographie (vor allem Stadium II und III)
- Fluoreszenz-Mikrolymphographie (alle Stadien)
- Indocyaningrün-Lymphographie (Stadium I – III, off label)
- direkte Lymphographie (zur Diagnostik eines Lymphödems kontraindiziert, aber ggf. zur Diagnostik von Malformationen des Lymphgefäßsystems und im Rahmen interventioneller und operativer Maßnahmen)
- CT oder MRT (Stadium II und III)
Wichtig ist die Abgrenzung gegenüber anderen Ödemen, die bei zahlreichen Erkrankungen auftreten können (z. B. kardial, nephrogen, hepatisch, endokrin, medikamentös, infektiös, onkotisch, etc.)
Eine weitere wichtige Differenzialdiagnose ist das Lipödem.
Auch eine ausgeprägte Adipositas kann eine Differenzialdiagnose darstellen, ist aber auch gehäuft mit einem Lymphödem vergesellschaftet.
Die Standardtherapie der Lymphödeme ist die Komplexe Physikalische Entstauungstherapie (KPE). Diese besteht aus folgenden aufeinander abgestimmten Komponenten:
- Hautpflege und falls erforderlich Hautsanierung
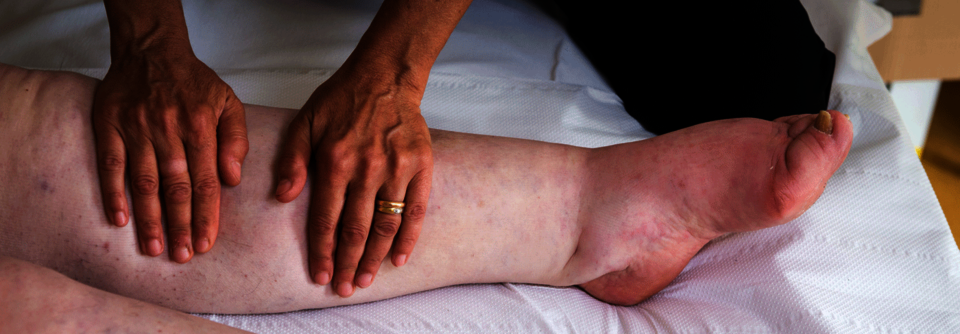
- manuelle Lymphdrainage, bei Bedarf ergänzt mit additiven manuellen Techniken
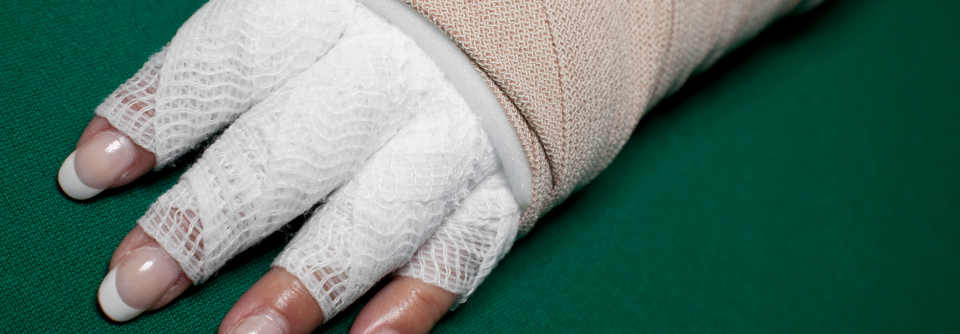
- Kompressionstherapie mit speziellen mehrlagigen, komprimierenden Wechselverbänden und/oder lymphologischer Kompressionsstrumpfversorgung
- entstauungsfördernde Sport-/Bewegungstherapie
- Aufklärung und Schulung zur individuellen Selbsttherapie
Kontraindikationen der KPE:
Absolut: Dekompensierte Herzinsuffizienz, akute tiefe Beinvenenthrombose, erosive Dermatosen, akutes schweres Erysipel, pAVK Stadium III / IV
Relativ: malignes Lymphödem, Hautinfektionen, Hauterkrankungen (z.B. blasenbildende Dermatosen), pAVK Stadium I/II
Weitere Maßnahmen:
- Adipositasprophylaxe und -therapie
- apparative intermittierende Kompression (AIK/IPK) als Alternative zur KPE bei eingeschränkter Mobilität (insbesondere bei distal betonten Arm- oder Beinlymphödemen)
- evtl. Tiefenoszillation mittels HIVAMAT (antiödematös, schmerzlindernd)
- bei psychisch besonders belasteten Patienten evtl. psychologische Mitbetreuung
Erwachsenen Patienten mit Lymphödemen soll eine operative Therapie erst nach leitliniengerechter ambulanter und/oder stationärer komplexer physikalischer Entstauungstherapie (KPE) von mindestens sechs Monaten Dauer angeboten werden.
Chirurgische Methoden sind:
- mikrochirurgische autogene Lymphgefäßtransplantation: vor allem bei lokalisierter Lymphbahnunterbrechung (z.B. Armödeme nach Axilladissektion)
- Interposition autogener Venen
- Lappenplastiken mit Inkorporation von Lymphgefäßen
- lympho-venöse, lymphonodulo-venöse Anastomosen
- autogene Lymphknotentransplantate
- Liposuktion
- Geweberesektionen von Haut, Subkutangewebe, Faszie in unterschiedlichem Ausmaß
Zur Primärprävention des sekundären (onkologischen) Lymphödems sollte ein möglichst Lymphdrainagesystem schonendes onkologisches Management gewählt werden.
Menschen mit erhöhtem Lymphödem-Risiko sollten körperlich aktiv sein und Sport treiben.
Gesellschaft Deutschsprachiger Lymphologen (GDL):
Diagnostik und Therapie der Lymphödeme
Deutsche Gesellschaft für Phlebologie (DGP):
Lipödem
Verschenken Sie kein Honorar: Das „Gebühren-Handbuch digital“ ist die ideale Weiterentwicklung der Printausgabe des bekannten „Medical Tribune Gebühren-Handbuchs“ - statt 2000 Buchseiten der schnelle digitale Zugriff.
Was Ihnen die Abrechnung leichter macht:
- die immer aktuelle Fassung von EBM und GOÄ (Einheitlicher Bewertungsmaßstab und Gebührenordnung für Ärzte)
- Tipps und Experten-Kommentare zur Honorarabrechnung (EBM/GOÄ), graphisch aufbereitet und leicht verständlich
- Kommentare von Kollegen lesen und selbst kommentieren
- persönliche Notizen und Lesezeichen setzen
Fortbildungen
Keine Fortbildung für diesen Fachbereich gefunden
Alle FortbildungenDiese Informationen dienen ausschließlich der Aus- und Weiterbildung von Angehörigen und Studenten der medizinischen Fachkreise (z.B. Ärzte) und enthalten nur allgemeine Hinweise. Sie dürfen nicht zur Selbstdiagnose oder -behandlung verwendet werden und sind kein Ersatz für eine ärztliche Beratung oder Behandlung. Die jeweiligen Autoren haben die Inhalte nach bestem Wissen gepflegt. Dennoch sollten Sie die Informationen stets kritisch prüfen und mit zusätzlichen Quellen vergleichen. Die Autoren und die Betreiber von medical-tribune.de übernehmen keine Haftung für Schäden, die durch nicht-kontrollierte Anwendung von Empfehlungen und Inhalten entstehen. Beiträge, die Angaben zum Einsatz und zur Dosierung von Medikamenten machen, sind die persönliche Einschätzung der Autoren. Sie ersetzen nicht die Empfehlungen des Herstellers oder des behandelnden Arztes oder Apothekers.