Ventrikuläre Tachykardie
Schnelle Rhythmusstörungen aus den Ventrikeln nennt man ventrikuläre Tachykardien (VT) bzw. Kammertachykardien.
In den meisten Fällen ist eine VT durch eine schwere organische Herzerkrankung, vor allem durch koronare Herzkrankheit, Herzinfarkt oder Herzinsuffizienz bedingt. Weitere Ursachen sind arrhythmogene rechtsventrikuläre Dysplasie (ARVD), Überdosierung/Intoxikation mit Digitalis oder Antiarrhythmika, und gelegentlich tritt VT auch bei Herzgesunden auf.
Ursächlich sind meist
- Reentry (kreisende Erregungen z.B. um Narben in den Herzkammern) oder
- gesteigerte Automatie (falsche Impulsgeber aus dem Reizleitungssystem oder aus den Herzmuskelzellen; der Fokus liegt oft im rechtsventrikulären oder linksventrikulären Ausflusstrakt).
Das klinische Bild bei VT hängt ab von Schwere und Dauer der VT sowie dem Ausmaß der zugrundeliegenden Herzerkrankung und vor allem von der linksventrikulären Funktion. Die Symptomatik variiert von Palpitationen, Dyspnoe, Angina pectoris, Schwindel bis hin zu Lungenödem, kardiogenem Schock (Hypotonie, Kaltschweißigkeit, periphere Zyanose) und plötzlichem Herztod. Oft rasche klinische Verschlechterung.
- Anamnese (kardiale Grunderkrankungen?)
- klinische Untersuchung
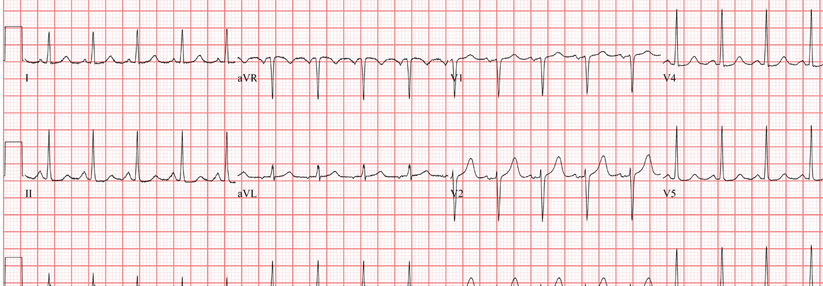
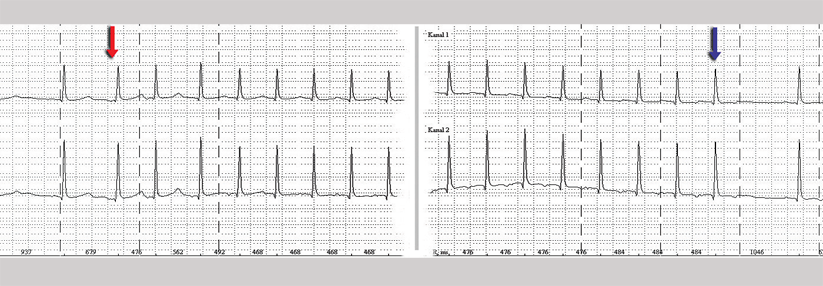
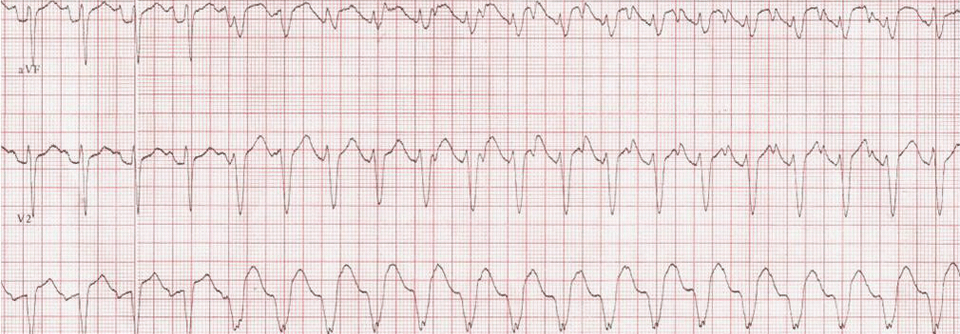
- EKG: entscheidend für die Diagnosestellung!
EKG
Bei hämodynamischer Stabilität des Patienten sollte unbedingt ein 12-Kanal-EKG erfolgen (wichtig zur Lokalisation des Ursprungsorts der VT und für die Differenzialdiagnose VT versus supraventrikuläre Tachykardie (SVT) mit Aberration).
Das EKG bei VT:
- regelmäßige Tachykardie mit breiten QRS-Komplexen, Frequenzbereich 110-250/min
- breiter QRS-Komplex (> 0,12 s, häufig > 0,14 s. QRS-Morphologie immer gleich)
- Fusionssystole und AV-Dissoziation beweisen den ventrikulären Ursprung (Fusionssystole = Kombinationssystole zu Beginn der VT: besteht aus Teilen des QRS-Komplexes bei Sinusrhythmus und Teilen des QRS-Komplexes der Extrasystole; Fusion einer supraventrikulären und einer ventrikulären Erregungsfront)
- bizarre QRS-Morphologie, überwiegend rechtsschenkelblockartig, meistens aber kein typisches Schenkelblockmuster; positive oder negative Konkordanz möglich (durchgehend positive oder negative Ausrichtung des QRS-Komplexes in allen Brustwandableitungen)
VT oder Tachykardie mit breitem QRS-Komplex ist ein medizinischer Notfall, der sofort behandelt werden muss (drohendes Kammerflimmern, drohender kardiogener Schock). Entscheidend für die Diagnostik ist das EKG, laborchemische Untersuchungen spielen eine untergeordnete Rolle.
Bei Tachykardien mit breiten, schenkelblockartigen QRS-Komplexen im EKG sollte an supraventrikuläre Tachykardien (SVT) mit Blockbild gedacht werden:
- SVT mit vorbestehendem Schenkelblock
- SVT mit frequenzabhängigem Schenkelblock
- SVT bei Präexzitationssyndrom (selten)
VT ist eine lebensbedrohliche Rhythmusstörung, daher ist rasches Handeln geboten (drohendes Kammerflimmern, drohender kardiogener Schock). Den Patienten immer nach einem früheren Herzinfarkt fragen!
Akuttherapie
- Sauerstoffgabe über Maske oder Nasensonde
- Antiarrhythmika
→ Ajmalin: Mittel der ersten Wahl bei Patienten ohne Herzinsuffizienz (erwachsene Patienten: unter EKG-Kontrolle 50 mg langsam [über 5 Minuten] i.v. injizieren; Erfolgsrate > 60%)
→ Amiodaron: Mittel der ersten Wahl bei Patienten mit Herzinsuffizienz (300 mg langsam [über 5 Minuten] i.v. oder Gabe als Kurzinfusion) - Elektrokardioversion in Kurznarkose bei drohendem Lungenödem, drohendem kardiogenem Schock oder Versagen der medikamentösen Therapie. Anschließend Gabe von Amiodaron, um den Therapieerfolg zu sichern
Behandlung der Grunderkrankung
Nach Beendigung der VT ist die Therapie der Grundkrankheit die wichtigste Maßnahme, z.B. Revaskularisation bei Infarkt oder instabiler koronarer Herzkrankheit.
Rezidivprophylaxe
- Betablocker (ohne intrinsische Aktivität) können bei Patienten mit eingeschränkter Herzleistung und bei Patienten nach stattgehabtem Myokardinfarkt das Risiko eines plötzlichen Herztodes senken
- implantierbarer Kardioverter-Defibrillator (ICD) für Patienten, die durch Kammerflimmern gefährdet sind
- evtl. Katheterablation
Implantierbarer Kardioverter-Defibrillator (ICD) ICDs sind zur Sekundärprävention des plötzlichen Herztodes und ventrikulärer Tachykardien seit einigen Jahren allgemein akzeptiert.
In den aktuellen Leitlinien finden sich folgende Empfehlungen:
- Eine ICD-Implantation wird empfohlen bei Patienten mit dokumentiertem Kammerflimmern (VF, ventricular fibrillation) oder hämodynamisch nicht tolerierter VT bei Fehlen reversibler Ursachen oder außerhalb von 48 Stunden nach Myokardinfarkt, die eine chronische optimale pharmakologische Therapie erhalten und eine anzunehmende Lebenserwartung mit gutem funktionellem Status von mehr als einem Jahr aufweisen.
- Eine ICD-Implantation sollte bei Patienten mit rezidivierenden anhaltenden VTs (nicht innerhalb von 48 Stunden nach Myokardinfarkt) erwogen werden, die eine chronische optimale pharmakologische Therapie erhalten, eine normale linksventrikuläre Ejektionsfraktion und anzunehmende Überlebenserwartung mit gutem funktionellem Status von mehr als einem Jahr aufweisen.
Subkutaner Kardioverter-Defibrillator
Aus den verfügbaren Daten geht hervor, dass subkutane Defibrillatoren wirksam in der Prävention des plötzlichen Herztodes sind. Daten über die langfristige Effektivität und Sicherheit der Therapie fehlen derzeit.
Katheterablation
Die Katheterablation wurde in den aktuellen Leitlinien deutlich aufgewertet. Es finden sich folgende Empfehlungen:
- Eine dringliche Katheterablation wird empfohlen bei Patienten mit Narben-assoziierter Herzerkrankung und unaufhörlicher VT oder elektrischem Sturm (Anm: Als elektrischen Sturm bezeichnet man einen Zustand kardialer elektrischer Instabilität, der sich in multiplen Episoden ventrikulärer Tachyarrhythmien innerhalb kurzer Zeit äußert).
- Empfehlenswert ist eine Katheterablation bei Patienten mit ischämischer Herzkrankheit und rezidivierenden ICD-Schocks bei anhaltenden VTs.
- Eine Katheterablation sollte nach einer ersten Episode einer anhaltenden VT bei Patienten mit ischämischer Herzkrankheit und ICD in Betracht gezogen werden.
VT entstehen meist auf dem Boden schwerer organischer Herzerkrankungen wie koronare Herzkrankheit, Myokardinfarkt oder Herzinsuffizienz. Diese kardialen Grunderkrankungen müssen angemessen behandelt werden (z.B. Revaskularisationsmaßnahme bei Infarkt oder instabiler KHK). Durch Kammerflimmern gefährdete Patienten können durch einen implantierbaren Kardioverter-Defibrillator (ICD) geschützt werden.
VT ist ein medizinischer Notfall. Daher sind eine lückenlose Monitorüberwachung und Reanimationsbereitschaft zwingend erforderlich. Insbesondere bei bewusstlosen oder hämodynamisch instabilen Patienten ist Eile geboten.
Vorgehen bei bewusstlosem Patienten
- Reanimation
- bei tachysystolischem Herzstillstand sofortige elektrische Kardioversion oder Defibrillation (140 bis 200 Ws)
- bei pulsloser Kammertachykardie zunächst 5 Zyklen kardiopulmonale Reanimation (30 : 2 Regel), dann elektrische Kardioversion; nur bei beobachtetem Beginn der VT sofortige Elektrokardioversion
- bei nicht erfolgreicher Kardioversion Weiterführung der kardiopulmonalen Reanimation, venöser Zugang und Intubation, 1 mg Adrenalin i.v., bis zu zwei weitere Kardioversionen mit maximaler Ausgangsleistung des Defis, bei weiter fortbestehender VT Amiodaron 300 bis 450 mg i.v., weitere Kardioversionsversuche
- bei Frührezidiv Rezidivprophylaxe mit Amiodaron.
- Intensivüberwachung, Ursachensuche
Vorgehen bei hämodynamisch instabilem Patienten (Pat. bei Bewusstsein)
- elektrische Kardioversion in Kurznarkose (beginnend mit 200 J)
- ggf. Rezidivprophylaxe (s. oben)
- Intensivüberwachung
1. Ventrikuläre Tachykardien. Webseite der AG Rhythmologie: https://ag-ep.de/ (abgerufen am 06.02.2020)
2. Herold G et al.: Innere Medizin 2018. Eigenverlag, Köln 2018
3. Stierle U (Hrsg.): Klinikleitfaden Kardiologie. 6. Aufl., Elsevier, München 2017
4. Priori SG et al.: 2015 ESC Guidelines for the management of patients with ventricular arrhythmias and the prevention of sudden cardiac death. European Heart Journal 2015; 36: 2793-2867
Priori SG et al.: 2015 ESC Guidelines for the management of patients with ventricular arrhythmias and the prevention of sudden cardiac death. European Heart Journal 2015; 36: 2793-2867
ESC Pocket Guidelines: Ventrikuläre Arrhythmien und Prävention des plötzlichen Herztodes (Version 2015). European Society of Cardiology (ESC), Deutsche Gesellschaft für Kardiologie (DGK)
Verschenken Sie kein Honorar: Das „Gebühren-Handbuch digital“ ist die ideale Weiterentwicklung der Printausgabe des bekannten „Medical Tribune Gebühren-Handbuchs“ - statt 2000 Buchseiten der schnelle digitale Zugriff.
Was Ihnen die Abrechnung leichter macht:
- die immer aktuelle Fassung von EBM und GOÄ (Einheitlicher Bewertungsmaßstab und Gebührenordnung für Ärzte)
- Tipps und Experten-Kommentare zur Honorarabrechnung (EBM/GOÄ), graphisch aufbereitet und leicht verständlich
- Kommentare von Kollegen lesen und selbst kommentieren
- persönliche Notizen und Lesezeichen setzen
Fortbildungen
| Termin | Fortbildung | Ort | |
|---|---|---|---|
|
25.04.2025 | 07:30 - 08:15
|
Frühstücksfortbildung am Freitag 2025 Periphere neuropathische Schmerzen beim älteren Patienten - Behandlungsmöglichkeiten bei Polymedikation Details Online-Teilnahme Programm |
Online |
1 CME-Punkt
kostenfrei
|
|
07.05.2025 | 16:00 - 19:15
|
Case Conference 2025 Neues Wissen von Fall zu Fall Details Online-Teilnahme Programm |
Online |
4 CME-Punkte
kostenfrei
|
|
09.05.2025 | 07:30 - 08:15
|
Frühstücksfortbildung am Freitag 2025 Krämpfe der Skelettmuskulatur – Diagnostik, Therapie und Prophylaxe Details Online-Teilnahme Programm |
Online |
1 CME-Punkt
kostenfrei
|
Diese Informationen dienen ausschließlich der Aus- und Weiterbildung von Angehörigen und Studenten der medizinischen Fachkreise (z.B. Ärzte) und enthalten nur allgemeine Hinweise. Sie dürfen nicht zur Selbstdiagnose oder -behandlung verwendet werden und sind kein Ersatz für eine ärztliche Beratung oder Behandlung. Die jeweiligen Autoren haben die Inhalte nach bestem Wissen gepflegt. Dennoch sollten Sie die Informationen stets kritisch prüfen und mit zusätzlichen Quellen vergleichen. Die Autoren und die Betreiber von medical-tribune.de übernehmen keine Haftung für Schäden, die durch nicht-kontrollierte Anwendung von Empfehlungen und Inhalten entstehen. Beiträge, die Angaben zum Einsatz und zur Dosierung von Medikamenten machen, sind die persönliche Einschätzung der Autoren. Sie ersetzen nicht die Empfehlungen des Herstellers oder des behandelnden Arztes oder Apothekers.