Prostatahyperplasie, benigne
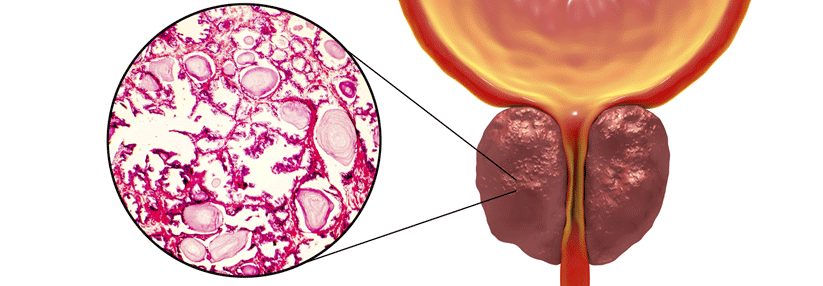
Als benignes Prostatasyndrom (BPS) bezeichnet man die sehr variabel ausgeprägte Kombination von vergrößertem Prostatavolumen, Symptomen des unteren Harntraktes (LUTS für „lower urinary tract syndroms“) und einer Blasenauslassobstruktion (BOO für „bladder outlet obstuktion) bei Männern über 40 Jahren, die nicht unter neurologischen Erkrankungen mit Beteiligung des Harnsystems leiden.
Das BPS ist eine sehr häufige Erkrankung älterer Männer, die als benigne Protstahyperplasie auch als Teil eines natürlichen Alterungsprozesses angesehen wird. Etwa 30 bis 40 % aller Männer über 50 Jahre sind betroffen, wobei die Häufigkeit mit steigendem Alter zunimmt.
Probleme entstehen vor allem durch die anatomische Nähe zu den ableitenden Harnwegen – die symptomatische Form wird dann als benignes Prostatasysndrom (BPS) bezeichnet.
Es besteht kein direkter Zusammenhang zwischen dem Prostatavolumen und der Ausprägung der Symptomatik.
Irritative Symptome:
Diese Symptome entstehen durch Reizerscheinungen im Bereich von Blase und Blasenhals. Dazu gehören:
- Pollasikurie
- Nykturie
- Gefühl der unvollständigen Harnentleerung
Obstruktive Symptome:
Durch die vergrößerte Prostata kann es zu Blasenentleerungsstörungen kommen, wie:
- abgeschwächter Harnstrahl
- verzögerter Miktionsbeginn
- unterbrochener Harnstrahl (Harnstottern)
- Nachträufeln
- Ischuria paradoxa (ständiges Tröpfeln bei Überlaufinkontinenz)
Mögliche Komplikationen sind:
- rezidivierende Infekte
- Blasensteine
- akuter Harnverhalt
- Überlaufblase
- Harnstauungsniere
Die Ausprägung der Symptomatik und des Leidensdruckes wird mit dem International Protstata Symptom Score (IPSS) erfasst. Die Patienten können dabei 0–5 Punkte vergeben (0=niemals, 5=immer).
1. Wie oft haben Sie das Gefühl, dass ihre Blase nach dem Wasserlassen nicht vollständig entleert ist?
2. Wie oft müssen Sie innerhalb von zwei Stunden ein zweites Mal Wasserlassen?
3. Wie oft müssen Sie beim Wasserlassen mehrmals aufhören und wieder neu beginnen? (Harnstottern)
4. Wie oft hatten Sie Schwierigkeiten, das Wasserlassen hinauszuzögern?
5. Wie oft hatten Sie einen schwachen Strahl beim Wasserlassen?
6. Wie oft müssen sie pressen oder sich anstrengen, um mit dem Wasserlassen zu beginnen?
7. Wie oft sind Sie im Durchschnitt nachts aufgestanden, um Wasser zu lassen?
8: Wie würden Sie sich fühlen, wenn sich ihre jetzigen Symptome beim Wasserlassen künftig nicht mehr ändern würden (0=ausgezeichnet, 5=sehr schlecht)
- 0–7 Punkte: milde Symptomatik
- 0–19 Punkte: mittelschwere Symptomatik
- 20–35 Punkte: schwere Symptomatik
Die vergrößerte Prostata kann sich rektal tasten lassen. Typisch für die benigne Vergrößerung ist eine symmetrische prallelastiche Größenzunahme mit guter Abgrenzbarkeit.
Die Diagnose kann aufgrund der Symptomatik (einschließlich Miktionsprotokolle) und des Nachweises einer vergrößerten Prostata im Tastbefund und rektalen Ultraschall gestellt werden.
Zusätzliche Untersuchungen:
Urin-Untersuchung
- zum Ausschluss von Harnwegsinfektionen
Uroflowmetrie
- zur Objektivierung eines abgeschwächten Harnstrahls
Sonographie von Harnblase und Niere
- zur Bestimmung des Restharns und zum Nachweis von Blasensteinen
- zum Ausschluss einer Nierenstauung
- zum Nachweis einer Balken- oder Trabekelblase (balkenartige Detrusorhypertrophie, evtl. mit Pseudodivertikelbildung)
Miktionsurethrogramm/Urethrozystogramm
- Darstellung der Obstruktion und von Divertikeln
Ausscheidungsurogramm
- Nachweis Korbhenkelphänomen der Harnleiter
PSA-Bestimmung
- zum Ausschluss eines malignen Prozesses
Wichtige Differenzialdiagnosen sind:
- Prostatakarzinom
- neurogene Blasenentleerungsstörungen
- chronische Prostatitis
Die Therapie dient zur Linderung der Symptome, zur Verbesserung der Lebensqualität und zur Vermeidung von Komplikationen.
Kontrolliertes Zuwarten (Watchful Waiting)
Für diese Strategie spricht die Tatsache, dass es bei 20 bis 30 % der Betroffenen zu langfristigen Spontanremissionen kommt und das Risiko für eine Symptomprogression bei fehlenden Risikofaktoren eher gering ist. Solche Risikofaktoren sind:
- Alter >70 Jahre
- geringe maximale Harnflussrate
- höherer Schweregrad der Symptomatik (IPSS >7)
- Prostatavolumen >30 ml
Als Verhaltensmaßnahmen während des Zuwartens können empfohlen werden:
- Regulierung der Flüssigkeitszufuhr (ca. 1.500 ml/24 h gleichmäßig über den Tag verteilt)
- Vermeidung übermäßiger Flüssigkeitszufuhr am Abend
- Überprüfung und Vermeidung diuretischer Medikamente
- Ausstreichen der Hanrröhe nach der Miktion (zur Verhinderung des Nachträufelns)
- Blasentraining
Phytotherapeutika
Phytotherapeutika kommen bei Patienten mit geringen bis moderaten Beschwerden und Leidensdruck in Frage – insbesondere, wenn chemisch definierte Substanzen abgelehnt werden. Verschiedene Pflanzenextrakte stehen hier zur Verfügung:
- Früchte der Sägezahnpalme
- Südafrikanisches Sternengras
- Phytosterole
- Wurzeln von Pinien und Kiefern
- Brennesselwurzeln
- Pollenextrakte (z.B. Roggenpollen)
- Rinde des Afrikanischen Pflaumenbaumes
Phytotherapeutika haben keinen Einfluss auf eine Blasenauslassobstruktion (BOO).
Alpha1-Blocker
α1-Blocker führen zu einer Entspannung der glatten Muskulatur von Prostata und Harnwegen und verbessern so den Harnfluss.
In Deutschland stehen verschieden α1-Blocker zur Behandlung des BPS zur Verfügung, die sich hinsichtlich der Rezeptoren-Subtypen und der Pharmakokinetik unterscheiden:
- Alfuzosin
- Doxazosin
- Tamsulozin
- Terazosin
In adäquater Dosierung sind sie vergleichbar effektiv bei der Verringerung des IPSS. Typisch ist die rasche Symptomreduktion innerhalb weniger Tage und die Verbesserung der Harnstrahlstärke. Auch die symptomatische Progression wird günstig beeinflusst – nicht aber die Prostatagröße. Der Einfluss auf die BOO ist gering.
Mögliche Nebenwirkungen sind Müdigkeit, Abgeschlagenheit, Schwindel, Kopfschmerzen, Diarrhö, Schwellung der Nasenschleimhaut, grippale Symptome, hypotone Dysregulation.
5α-Reduktasehemmer
5α-Reduktasehemmer (Durasterid und Finasterid) induzieren eine Apoptose von Epiethelzellen und führen damit innerhalb von 6–12 Monaten zu einer Größenreduktion der Prostata und damit auch zu einer Linderung der Symptomatik.
Induziert sind sie ab einem Prostatavolumen von 30–40 ml und nur, wenn eine Langzeittherapie (>1 Jahr) ins Auge gefasst wird. Der Einfluss auf die BOO ist gering.
Mögliche Nebenwirkungen sind Ejakulationsstörungen, Libidoverlust, erektile Dysfunktion und Gynäkomastie.
Muskarinrezeptor-Antagonisten (früher Anticholinergika genannt)
Antimuskarinika sind in Deutschland primär zur Behandlung der überaktiven Blase zugelassen – werden aber auch bei BPS mit relevanten Blasenspeichersymptomen eingesetzt.
Sie reduzieren die Dranginkontinenz, die Miktionsfrequenz pro 24 h und Miktionen mit übermäßigem Harndrang, haben aber keinen Einfluss auf maximale Harnflussrate und Restharnvolumen. Hauptnebenwirkung ist die Mundtrockenheit.
Phospodiesterase-Typ-5-Inhibitoren (PDE5-Inhibitoren)
PDE5-Inhibitoren wie Sildenafil, Tadalafil und Vardenafil führen zur vermehrten Relaxation der glatten Muskulatur im Bereich des unteren Harntrakts. Dadurch kommt es zu einer Verbesserung der LUTS bei Männern mit moderaten und schweren Symptomen. Die BOO wird nicht beeinflusst, der Einfluss auf die Progression wurde bisher nicht untersucht.
Mögliche Nebenwirkungen sind Kopfschmerzen, Dyspepsie und Hitzewallungen.
Kombinationstherapien
Αlpha1-Blocker plus 5α-Reduktasehemmer
- kombiniert raschen Wirkeintritt und positiven Effekt auf die Progression
- wird als Primärtherapie bei moderaten/schweren LUTS und einem Prostatavolumen ab 30 - 40 ml empfohlen
- nur als langfristiger Therapieansatz >1 Jahr
Αlpha1-Blocker plus Muskarinrezeptor-Antagonisten
- insbesondere bei LUTS und zusätzlichen Blasenspeicherproblemen
Αlpha1-Blocker plus PDE5-Inhibitoren
- positiver Effekt auf die Symptomatik wird angenommen, Studienlage aber nicht ausreichend
- kein Einsatz außerhalb klinischer Studien empfohlen
Instrumentelle und operative Therapien
In folgenden Fällen stößt die konservative Therapie an ihre Grenzen und es sind instrumentelle oder operative Therapien indiziert:
- klinisch relevante Blasenauslassobstruktion
- rezidivierender Harnverhalt
- rezidivierende Harnwegsinfektionen
- konservativ nicht beherrschbare Makrohämaturien
- Harnblasenkonkremente
- Dilatation des oberen Harntraktes, eingeschränkte Nierenfunktion oder Niereninsuffizienz durch BOO
Zur Verfügung stehen:
- Transurethrale Resektion der Prostata (TURP)
- Offene Adenomenukleation (auf sehr große Drüsenvolumina beschränkt)
- Laserverfahren
- Transurethrale Mikrowellen-Thermotherapie (TUMT)
- Transurethrale Nadelablation (mittels Radiofrequenzwellen)
- Intraprostatische Stents (bei Hochrisikopatienten als Alternative zum Dauerkatheter)
Maßnahmen zur Prävention einer Prostatahyperplasie sind nicht bekannt.
Leitlinien der DGU und BDU
S2e-Leitlinie „Konservative und medikamentöse Therapie des benignen Porostatasyndroms“
Diagnostik und Differenzialdiagnostik des benignenProstatasyndroms (BPS)
Verschenken Sie kein Honorar: Das „Gebühren-Handbuch digital“ ist die ideale Weiterentwicklung der Printausgabe des bekannten „Medical Tribune Gebühren-Handbuchs“ - statt 2000 Buchseiten der schnelle digitale Zugriff.
Was Ihnen die Abrechnung leichter macht:
- die immer aktuelle Fassung von EBM und GOÄ (Einheitlicher Bewertungsmaßstab und Gebührenordnung für Ärzte)
- Tipps und Experten-Kommentare zur Honorarabrechnung (EBM/GOÄ), graphisch aufbereitet und leicht verständlich
- Kommentare von Kollegen lesen und selbst kommentieren
- persönliche Notizen und Lesezeichen setzen
Fortbildungen
Keine Fortbildung für diesen Fachbereich gefunden
Alle FortbildungenDiese Informationen dienen ausschließlich der Aus- und Weiterbildung von Angehörigen und Studenten der medizinischen Fachkreise (z.B. Ärzte) und enthalten nur allgemeine Hinweise. Sie dürfen nicht zur Selbstdiagnose oder -behandlung verwendet werden und sind kein Ersatz für eine ärztliche Beratung oder Behandlung. Die jeweiligen Autoren haben die Inhalte nach bestem Wissen gepflegt. Dennoch sollten Sie die Informationen stets kritisch prüfen und mit zusätzlichen Quellen vergleichen. Die Autoren und die Betreiber von medical-tribune.de übernehmen keine Haftung für Schäden, die durch nicht-kontrollierte Anwendung von Empfehlungen und Inhalten entstehen. Beiträge, die Angaben zum Einsatz und zur Dosierung von Medikamenten machen, sind die persönliche Einschätzung der Autoren. Sie ersetzen nicht die Empfehlungen des Herstellers oder des behandelnden Arztes oder Apothekers.